ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್ಗೆ ಉಪವಾಸ ಒಳ್ಳೆಯದು
ಉಸಿರಾಟದ ತೊಂದರೆ ಅನೇಕ ರೋಗಗಳಿಗೆ ಸಂಬಂಧಿಸಿದ ಲಕ್ಷಣವಾಗಿದೆ. ಇದರ ಮುಖ್ಯ ಕಾರಣಗಳು ಹೃದಯ, ಶ್ವಾಸಕೋಶ, ಶ್ವಾಸನಾಳ ಮತ್ತು ರಕ್ತಹೀನತೆಯ ಕಾಯಿಲೆಗಳು. ಆದರೆ ಗಾಳಿಯ ಕೊರತೆ ಮತ್ತು ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ಭಾವನೆಯು ಮಧುಮೇಹ ಮತ್ತು ತೀವ್ರವಾದ ದೈಹಿಕ ಪರಿಶ್ರಮದಿಂದ ಕಾಣಿಸಿಕೊಳ್ಳಬಹುದು.
ಆಗಾಗ್ಗೆ, ಮಧುಮೇಹಿಗಳಲ್ಲಿ ಇದೇ ರೀತಿಯ ರೋಗಲಕ್ಷಣದ ಆಕ್ರಮಣವು ರೋಗವಲ್ಲ, ಆದರೆ ಅದರ ಹಿನ್ನೆಲೆಗೆ ವಿರುದ್ಧವಾಗಿ ಉಂಟಾಗುವ ತೊಂದರೆಗಳು. ಆದ್ದರಿಂದ, ಆಗಾಗ್ಗೆ ದೀರ್ಘಕಾಲದ ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾದೊಂದಿಗೆ, ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಬೊಜ್ಜು, ಹೃದಯ ವೈಫಲ್ಯ ಮತ್ತು ನೆಫ್ರೋಪತಿಯಿಂದ ಬಳಲುತ್ತಿದ್ದಾನೆ, ಮತ್ತು ಈ ಎಲ್ಲಾ ರೋಗಶಾಸ್ತ್ರಗಳು ಯಾವಾಗಲೂ ಉಸಿರಾಟದ ತೊಂದರೆಯೊಂದಿಗೆ ಇರುತ್ತವೆ.
ಉಸಿರಾಟದ ತೊಂದರೆಯ ಲಕ್ಷಣಗಳು - ಗಾಳಿಯ ಕೊರತೆ ಮತ್ತು ಉಸಿರುಗಟ್ಟುವಿಕೆಯ ಭಾವನೆಯ ನೋಟ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಉಸಿರಾಟವು ತ್ವರಿತಗೊಳ್ಳುತ್ತದೆ, ಗದ್ದಲವಾಗುತ್ತದೆ ಮತ್ತು ಅದರ ಆಳವು ಬದಲಾಗುತ್ತದೆ. ಆದರೆ ಅಂತಹ ಸ್ಥಿತಿ ಏಕೆ ಉದ್ಭವಿಸುತ್ತದೆ ಮತ್ತು ಅದನ್ನು ಹೇಗೆ ತಡೆಯುವುದು?
ರೋಗಲಕ್ಷಣದ ರಚನೆ ಕಾರ್ಯವಿಧಾನಗಳು
 ಉಸಿರಾಟದ ತೊಂದರೆಯ ನೋಟವನ್ನು ವೈದ್ಯರು ಸಾಮಾನ್ಯವಾಗಿ ವಾಯುಮಾರ್ಗದ ಅಡಚಣೆ ಮತ್ತು ಹೃದಯ ವೈಫಲ್ಯದೊಂದಿಗೆ ಸಂಯೋಜಿಸುತ್ತಾರೆ. ಆದ್ದರಿಂದ, ರೋಗಿಯನ್ನು ಹೆಚ್ಚಾಗಿ ತಪ್ಪಾಗಿ ನಿರ್ಣಯಿಸಲಾಗುತ್ತದೆ ಮತ್ತು ಅನುಪಯುಕ್ತ ಚಿಕಿತ್ಸೆಯನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ. ಆದರೆ ವಾಸ್ತವದಲ್ಲಿ, ಈ ವಿದ್ಯಮಾನದ ರೋಗಕಾರಕತೆ ಹೆಚ್ಚು ಸಂಕೀರ್ಣವಾಗಬಹುದು.
ಉಸಿರಾಟದ ತೊಂದರೆಯ ನೋಟವನ್ನು ವೈದ್ಯರು ಸಾಮಾನ್ಯವಾಗಿ ವಾಯುಮಾರ್ಗದ ಅಡಚಣೆ ಮತ್ತು ಹೃದಯ ವೈಫಲ್ಯದೊಂದಿಗೆ ಸಂಯೋಜಿಸುತ್ತಾರೆ. ಆದ್ದರಿಂದ, ರೋಗಿಯನ್ನು ಹೆಚ್ಚಾಗಿ ತಪ್ಪಾಗಿ ನಿರ್ಣಯಿಸಲಾಗುತ್ತದೆ ಮತ್ತು ಅನುಪಯುಕ್ತ ಚಿಕಿತ್ಸೆಯನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ. ಆದರೆ ವಾಸ್ತವದಲ್ಲಿ, ಈ ವಿದ್ಯಮಾನದ ರೋಗಕಾರಕತೆ ಹೆಚ್ಚು ಸಂಕೀರ್ಣವಾಗಬಹುದು.
ಉಸಿರಾಟದ ಸ್ನಾಯುಗಳನ್ನು ಸರಿಯಾಗಿ ವಿಸ್ತರಿಸದಿದ್ದಾಗ ಮತ್ತು ಸರಿಯಾಗಿ ಸೆಳೆತಗೊಳಿಸಿದಾಗ ದೇಹವನ್ನು ಪ್ರವೇಶಿಸುವ ಪ್ರಚೋದನೆಗಳ ಮೆದುಳಿನ ಗ್ರಹಿಕೆ ಮತ್ತು ನಂತರದ ವಿಶ್ಲೇಷಣೆಯ ಕಲ್ಪನೆಯನ್ನು ಆಧರಿಸಿದ ಸಿದ್ಧಾಂತವು ಹೆಚ್ಚು ಮನವರಿಕೆಯಾಗುತ್ತದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ಸ್ನಾಯುಗಳ ಒತ್ತಡವನ್ನು ನಿಯಂತ್ರಿಸುವ ಮತ್ತು ಮೆದುಳಿಗೆ ಸಂಕೇತವನ್ನು ಕಳುಹಿಸುವ ನರ ತುದಿಗಳ ಕಿರಿಕಿರಿಯ ಮಟ್ಟವು ಸ್ನಾಯುಗಳ ಉದ್ದಕ್ಕೆ ಹೊಂದಿಕೆಯಾಗುವುದಿಲ್ಲ.
ಉದ್ವಿಗ್ನ ಉಸಿರಾಟದ ಸ್ನಾಯುಗಳಿಗೆ ಹೋಲಿಸಿದರೆ ಉಸಿರಾಟವು ತುಂಬಾ ಚಿಕ್ಕದಾಗಿದೆ ಎಂಬ ಅಂಶಕ್ಕೆ ಇದು ಕಾರಣವಾಗುತ್ತದೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ವಾಗಸ್ ನರಗಳ ಭಾಗವಹಿಸುವಿಕೆಯೊಂದಿಗೆ ಶ್ವಾಸಕೋಶದ ಅಥವಾ ಉಸಿರಾಟದ ಅಂಗಾಂಶಗಳ ನರ ತುದಿಗಳಿಂದ ಬರುವ ಪ್ರಚೋದನೆಗಳು ಕೇಂದ್ರ ನರಮಂಡಲವನ್ನು ಪ್ರವೇಶಿಸಿ, ಅನಾನುಕೂಲ ಉಸಿರಾಟದ ಪ್ರಜ್ಞಾಪೂರ್ವಕ ಅಥವಾ ಉಪಪ್ರಜ್ಞೆ ಸಂವೇದನೆಯನ್ನು ರೂಪಿಸುತ್ತವೆ, ಅಂದರೆ, ಉಸಿರಾಟದ ತೊಂದರೆ.
ಮಧುಮೇಹ ಮತ್ತು ದೇಹದಲ್ಲಿನ ಇತರ ಅಸ್ವಸ್ಥತೆಗಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ ಹೇಗೆ ರೂಪುಗೊಳ್ಳುತ್ತದೆ ಎಂಬ ಸಾಮಾನ್ಯ ಕಲ್ಪನೆ ಇದು. ನಿಯಮದಂತೆ, ಉಸಿರಾಟದ ತೊಂದರೆಯ ಈ ಕಾರ್ಯವಿಧಾನವು ದೈಹಿಕ ಪರಿಶ್ರಮದ ಲಕ್ಷಣವಾಗಿದೆ, ಏಕೆಂದರೆ ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರಕ್ತದ ಹರಿವಿನಲ್ಲಿ ಇಂಗಾಲದ ಡೈಆಕ್ಸೈಡ್ನ ಹೆಚ್ಚಿದ ಸಾಂದ್ರತೆಯೂ ಮುಖ್ಯವಾಗಿದೆ.
ಆದರೆ ಮೂಲತಃ ವಿಭಿನ್ನ ಸಂದರ್ಭಗಳಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುವ ತತ್ವಗಳು ಮತ್ತು ಕಾರ್ಯವಿಧಾನಗಳು ಹೋಲುತ್ತವೆ.
ಅದೇ ಸಮಯದಲ್ಲಿ, ಉಸಿರಾಟದ ಕ್ರಿಯೆಯಲ್ಲಿ ಬಲವಾದ ಉದ್ರೇಕಕಾರಿಗಳು ಮತ್ತು ಅಡಚಣೆಗಳು, ಉಸಿರಾಟದ ತೊಂದರೆ ಹೆಚ್ಚು ತೀವ್ರವಾಗಿರುತ್ತದೆ.
ಮಧುಮೇಹಿಗಳಲ್ಲಿ ವಿಧಗಳು, ತೀವ್ರತೆ ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾರಣಗಳು
 ಮೂಲತಃ, ಡಿಸ್ಪ್ನಿಯಾದ ಚಿಹ್ನೆಗಳು ಅವುಗಳ ಗೋಚರಿಸುವಿಕೆಯ ಅಂಶವನ್ನು ಲೆಕ್ಕಿಸದೆ ಒಂದೇ ಆಗಿರುತ್ತವೆ. ಆದರೆ ವ್ಯತ್ಯಾಸಗಳು ಉಸಿರಾಟದ ಹಂತಗಳಲ್ಲಿರಬಹುದು, ಆದ್ದರಿಂದ ಮೂರು ವಿಧದ ಡಿಸ್ಪ್ನಿಯಾಗಳಿವೆ: ಸ್ಫೂರ್ತಿದಾಯಕ (ಉಸಿರಾಡುವಾಗ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ), ಮುಕ್ತಾಯ (ಉಸಿರಾಡುವಿಕೆಯ ಮೇಲೆ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ) ಮತ್ತು ಮಿಶ್ರ (ಉಸಿರಾಡಲು ಮತ್ತು ಹೊರಗೆ ತೊಂದರೆ).
ಮೂಲತಃ, ಡಿಸ್ಪ್ನಿಯಾದ ಚಿಹ್ನೆಗಳು ಅವುಗಳ ಗೋಚರಿಸುವಿಕೆಯ ಅಂಶವನ್ನು ಲೆಕ್ಕಿಸದೆ ಒಂದೇ ಆಗಿರುತ್ತವೆ. ಆದರೆ ವ್ಯತ್ಯಾಸಗಳು ಉಸಿರಾಟದ ಹಂತಗಳಲ್ಲಿರಬಹುದು, ಆದ್ದರಿಂದ ಮೂರು ವಿಧದ ಡಿಸ್ಪ್ನಿಯಾಗಳಿವೆ: ಸ್ಫೂರ್ತಿದಾಯಕ (ಉಸಿರಾಡುವಾಗ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ), ಮುಕ್ತಾಯ (ಉಸಿರಾಡುವಿಕೆಯ ಮೇಲೆ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ) ಮತ್ತು ಮಿಶ್ರ (ಉಸಿರಾಡಲು ಮತ್ತು ಹೊರಗೆ ತೊಂದರೆ).
ಮಧುಮೇಹದಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾದ ತೀವ್ರತೆಯೂ ಬದಲಾಗಬಹುದು. ಶೂನ್ಯ ಮಟ್ಟದಲ್ಲಿ, ಉಸಿರಾಟವು ಕಷ್ಟಕರವಲ್ಲ, ಇದಕ್ಕೆ ಹೊರತಾಗಿರುವುದು ದೈಹಿಕ ಚಟುವಟಿಕೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ. ಸೌಮ್ಯ ಪದವಿಯೊಂದಿಗೆ, ವಾಕಿಂಗ್ ಅಥವಾ ಮೇಲಕ್ಕೆ ಏರುವಾಗ ಡಿಸ್ಪ್ನಿಯಾ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ.
ಮಧ್ಯಮ ತೀವ್ರತೆಯೊಂದಿಗೆ, ನಿಧಾನವಾಗಿ ನಡೆಯುವಾಗಲೂ ಉಸಿರಾಟದ ಆಳ ಮತ್ತು ಆವರ್ತನದಲ್ಲಿನ ಅಡಚಣೆಗಳು ಸಂಭವಿಸುತ್ತವೆ. ತೀವ್ರವಾದ ರೂಪದ ಸಂದರ್ಭದಲ್ಲಿ, ನಡೆಯುವಾಗ, ರೋಗಿಯು ತನ್ನ ಉಸಿರಾಟವನ್ನು ಹಿಡಿಯಲು ಪ್ರತಿ 100 ಮೀಟರ್ ನಿಲ್ಲುತ್ತಾನೆ. ಅತ್ಯಂತ ತೀವ್ರವಾದ ಪದವಿಯೊಂದಿಗೆ, ಸ್ವಲ್ಪ ದೈಹಿಕ ಚಟುವಟಿಕೆಯ ನಂತರ ಉಸಿರಾಟದ ತೊಂದರೆಗಳು ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತವೆ, ಮತ್ತು ಕೆಲವೊಮ್ಮೆ ವ್ಯಕ್ತಿಯು ವಿಶ್ರಾಂತಿ ಪಡೆದಾಗಲೂ ಸಹ.
ಮಧುಮೇಹ ಉಸಿರಾಟದ ತೊಂದರೆಗಳು ಹೆಚ್ಚಾಗಿ ನಾಳೀಯ ವ್ಯವಸ್ಥೆಗೆ ಹಾನಿಯಾಗುವುದರೊಂದಿಗೆ ಸಂಬಂಧ ಹೊಂದಿವೆ, ಈ ಕಾರಣದಿಂದಾಗಿ ಎಲ್ಲಾ ಅಂಗಗಳು ನಿರಂತರವಾಗಿ ಆಮ್ಲಜನಕದ ಕೊರತೆಯನ್ನು ಅನುಭವಿಸುತ್ತಿವೆ. ಇದಲ್ಲದೆ, ರೋಗದ ಸುದೀರ್ಘ ಕೋರ್ಸ್ನ ಹಿನ್ನೆಲೆಯಲ್ಲಿ, ಅನೇಕ ರೋಗಿಗಳು ನೆಫ್ರೋಪತಿಯನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸುತ್ತಾರೆ, ಇದು ರಕ್ತಹೀನತೆ ಮತ್ತು ಹೈಪೊಕ್ಸಿಯಾವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ.ಇದರ ಜೊತೆಯಲ್ಲಿ, ಕೀಟೋಆಸಿಡೋಸಿಸ್ನೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆಗಳು ಉಂಟಾಗಬಹುದು, ರಕ್ತವು ಸಲ್ಲುತ್ತದೆ, ಇದರಲ್ಲಿ ರಕ್ತದಲ್ಲಿ ಗ್ಲೂಕೋಸ್ ಹೆಚ್ಚಿದ ಸಾಂದ್ರತೆಯಿಂದ ಕೀಟೋನ್ಗಳು ರೂಪುಗೊಳ್ಳುತ್ತವೆ.
ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್ನಲ್ಲಿ, ಹೆಚ್ಚಿನ ರೋಗಿಗಳು ಅಧಿಕ ತೂಕ ಹೊಂದಿದ್ದಾರೆ. ಮತ್ತು ನಿಮಗೆ ತಿಳಿದಿರುವಂತೆ, ಬೊಜ್ಜು ಶ್ವಾಸಕೋಶ, ಹೃದಯ ಮತ್ತು ಉಸಿರಾಟದ ಅಂಗಗಳ ಕೆಲಸವನ್ನು ಸಂಕೀರ್ಣಗೊಳಿಸುತ್ತದೆ, ಆದ್ದರಿಂದ, ಸಾಕಷ್ಟು ಪ್ರಮಾಣದ ಆಮ್ಲಜನಕ ಮತ್ತು ರಕ್ತವು ಅಂಗಾಂಶಗಳು ಮತ್ತು ಅಂಗಗಳಿಗೆ ಪ್ರವೇಶಿಸುವುದಿಲ್ಲ.
ಅಲ್ಲದೆ, ದೀರ್ಘಕಾಲದ ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾ ಹೃದಯದ ಕೆಲಸದ ಮೇಲೆ ನಕಾರಾತ್ಮಕ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ. ಪರಿಣಾಮವಾಗಿ, ಹೃದಯ ವೈಫಲ್ಯದ ಮಧುಮೇಹಿಗಳಲ್ಲಿ, ದೈಹಿಕ ಚಟುವಟಿಕೆ ಅಥವಾ ವಾಕಿಂಗ್ ಸಮಯದಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟಾಗುತ್ತದೆ.
ರೋಗವು ಮುಂದುವರೆದಂತೆ, ರೋಗಿಯು ವಿಶ್ರಾಂತಿ ಸ್ಥಿತಿಯಲ್ಲಿದ್ದಾಗಲೂ ಉಸಿರಾಟದ ತೊಂದರೆಗಳು ತೊಂದರೆಗೊಳಗಾಗಲು ಪ್ರಾರಂಭಿಸುತ್ತವೆ, ಉದಾಹರಣೆಗೆ, ನಿದ್ರೆಯ ಸಮಯದಲ್ಲಿ.
ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಏನು ಮಾಡಬೇಕು?
 ರಕ್ತದಲ್ಲಿನ ಗ್ಲೂಕೋಸ್ ಮತ್ತು ಅಸಿಟೋನ್ ಸಾಂದ್ರತೆಯ ಹಠಾತ್ ಹೆಚ್ಚಳವು ತೀವ್ರವಾದ ಡಿಸ್ಪ್ನಿಯಾದ ಆಕ್ರಮಣಕ್ಕೆ ಕಾರಣವಾಗಬಹುದು. ಈ ಸಮಯದಲ್ಲಿ, ನೀವು ತಕ್ಷಣ ಆಂಬ್ಯುಲೆನ್ಸ್ಗೆ ಕರೆ ಮಾಡಬೇಕು. ಆದರೆ ಅವಳ ನಿರೀಕ್ಷೆಯ ಸಮಯದಲ್ಲಿ, ನೀವು ಯಾವುದೇ drugs ಷಧಿಗಳನ್ನು ತೆಗೆದುಕೊಳ್ಳಲು ಸಾಧ್ಯವಿಲ್ಲ, ಏಕೆಂದರೆ ಇದು ಸ್ಥಿತಿಯನ್ನು ಉಲ್ಬಣಗೊಳಿಸುತ್ತದೆ.
ರಕ್ತದಲ್ಲಿನ ಗ್ಲೂಕೋಸ್ ಮತ್ತು ಅಸಿಟೋನ್ ಸಾಂದ್ರತೆಯ ಹಠಾತ್ ಹೆಚ್ಚಳವು ತೀವ್ರವಾದ ಡಿಸ್ಪ್ನಿಯಾದ ಆಕ್ರಮಣಕ್ಕೆ ಕಾರಣವಾಗಬಹುದು. ಈ ಸಮಯದಲ್ಲಿ, ನೀವು ತಕ್ಷಣ ಆಂಬ್ಯುಲೆನ್ಸ್ಗೆ ಕರೆ ಮಾಡಬೇಕು. ಆದರೆ ಅವಳ ನಿರೀಕ್ಷೆಯ ಸಮಯದಲ್ಲಿ, ನೀವು ಯಾವುದೇ drugs ಷಧಿಗಳನ್ನು ತೆಗೆದುಕೊಳ್ಳಲು ಸಾಧ್ಯವಿಲ್ಲ, ಏಕೆಂದರೆ ಇದು ಸ್ಥಿತಿಯನ್ನು ಉಲ್ಬಣಗೊಳಿಸುತ್ತದೆ.
ಆದ್ದರಿಂದ, ಆಂಬ್ಯುಲೆನ್ಸ್ ಬರುವ ಮೊದಲು, ರೋಗಿಯು ಇರುವ ಕೊಠಡಿಯನ್ನು ಗಾಳಿ ಮಾಡುವುದು ಅವಶ್ಯಕ. ಯಾವುದೇ ಬಟ್ಟೆ ಉಸಿರಾಟವನ್ನು ಕಷ್ಟಕರವಾಗಿಸಿದರೆ, ನೀವು ಅದನ್ನು ಬಿಚ್ಚಿಡಬೇಕು ಅಥವಾ ತೆಗೆದುಹಾಕಬೇಕು.
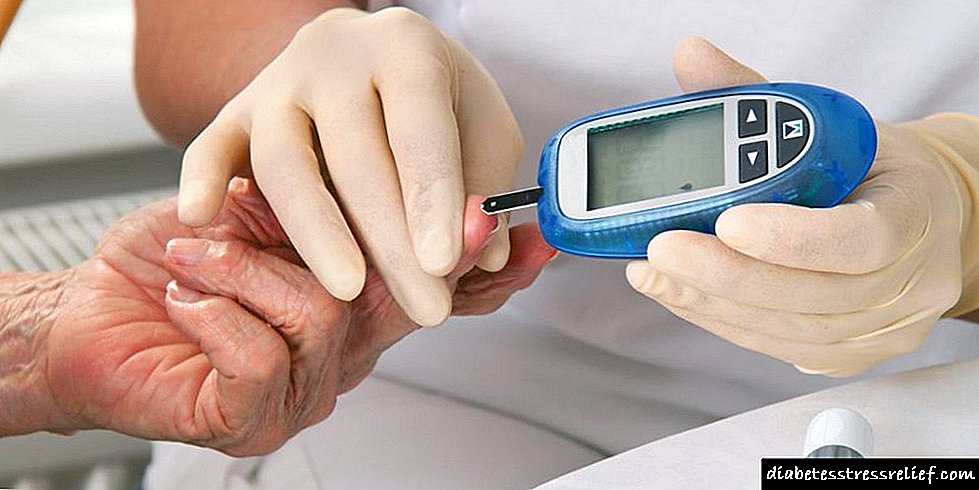
ಗ್ಲುಕೋಮೀಟರ್ ಬಳಸಿ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯ ಸಾಂದ್ರತೆಯನ್ನು ಅಳೆಯುವುದು ಸಹ ಅಗತ್ಯ. ಗ್ಲೈಸೆಮಿಯಾ ದರವು ತುಂಬಾ ಹೆಚ್ಚಿದ್ದರೆ, ನಂತರ ಇನ್ಸುಲಿನ್ ಸಾಧ್ಯ. ಆದಾಗ್ಯೂ, ಈ ಸಂದರ್ಭದಲ್ಲಿ, ವೈದ್ಯಕೀಯ ಸಮಾಲೋಚನೆ ಅಗತ್ಯ.
ಒಂದು ವೇಳೆ, ಮಧುಮೇಹಕ್ಕೆ ಹೆಚ್ಚುವರಿಯಾಗಿ, ರೋಗಿಗೆ ಹೃದ್ರೋಗವಿದ್ದರೆ, ಅವನು ಒತ್ತಡವನ್ನು ಅಳೆಯುವ ಅಗತ್ಯವಿದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗಿಯನ್ನು ಕುರ್ಚಿ ಅಥವಾ ಹಾಸಿಗೆಯ ಮೇಲೆ ಕೂರಿಸಬೇಕು, ಆದರೆ ನೀವು ಅವನನ್ನು ಹಾಸಿಗೆಯ ಮೇಲೆ ಇಡಬಾರದು, ಏಕೆಂದರೆ ಇದು ಅವನ ಸ್ಥಿತಿಯನ್ನು ಇನ್ನಷ್ಟು ಹದಗೆಡಿಸುತ್ತದೆ. ಇದಲ್ಲದೆ, ಕಾಲುಗಳನ್ನು ಕೆಳಕ್ಕೆ ಇಳಿಸಬೇಕು, ಇದು ಹೃದಯದಿಂದ ಹೆಚ್ಚುವರಿ ದ್ರವದ ಹೊರಹರಿವನ್ನು ಖಚಿತಪಡಿಸುತ್ತದೆ.
ರಕ್ತದೊತ್ತಡ ತುಂಬಾ ಹೆಚ್ಚಿದ್ದರೆ, ನೀವು ಆಂಟಿ-ಹೈಪರ್ಟೆನ್ಸಿವ್ .ಷಧಿಗಳನ್ನು ತೆಗೆದುಕೊಳ್ಳಬಹುದು. ಇದು ಕೋರಿನ್ಫಾರ್ ಅಥವಾ ಕಪೋಟೆನ್ನಂತಹ drugs ಷಧಿಗಳಾಗಿರಬಹುದು.
ಮಧುಮೇಹದಿಂದ ಉಸಿರಾಟದ ತೊಂದರೆ ದೀರ್ಘಕಾಲದವರೆಗೆ ಆಗಿದ್ದರೆ, ಆಧಾರವಾಗಿರುವ ಕಾಯಿಲೆಗೆ ಸರಿದೂಗಿಸದೆ ಅದನ್ನು ತೊಡೆದುಹಾಕಲು ಅಸಾಧ್ಯ. ಆದ್ದರಿಂದ, ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಸ್ಥಿರಗೊಳಿಸುವುದು ಮತ್ತು ಆಹಾರಕ್ರಮಕ್ಕೆ ಬದ್ಧವಾಗಿರುವುದು ಅವಶ್ಯಕ, ಇದು ವೇಗದ ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ ಆಹಾರಗಳ ನಿರಾಕರಣೆಯನ್ನು ಸೂಚಿಸುತ್ತದೆ.
ಇದಲ್ಲದೆ, ಸಕ್ಕರೆ ಕಡಿಮೆ ಮಾಡುವ drugs ಷಧಿಗಳನ್ನು ಸಮಯಕ್ಕೆ ಮತ್ತು ಸರಿಯಾದ ಪ್ರಮಾಣದಲ್ಲಿ ತೆಗೆದುಕೊಳ್ಳುವುದು ಅಥವಾ ಇನ್ಸುಲಿನ್ ಅನ್ನು ಚುಚ್ಚುಮದ್ದು ಮಾಡುವುದು ಮುಖ್ಯ. ಇನ್ನೂ ಧೂಮಪಾನದಿಂದ ಯಾವುದೇ ಕೆಟ್ಟ ಅಭ್ಯಾಸಗಳನ್ನು ತ್ಯಜಿಸಬೇಕಾಗಿದೆ.
ಇದಲ್ಲದೆ, ಕೆಲವು ಸಾಮಾನ್ಯ ಶಿಫಾರಸುಗಳನ್ನು ಅನುಸರಿಸಬೇಕು:
- ಪ್ರತಿದಿನ, ಸುಮಾರು 30 ನಿಮಿಷಗಳ ಕಾಲ ತಾಜಾ ಗಾಳಿಯಲ್ಲಿ ನಡೆಯಿರಿ.
- ಆರೋಗ್ಯದ ಸ್ಥಿತಿ ಅನುಮತಿಸಿದರೆ, ಉಸಿರಾಟದ ವ್ಯಾಯಾಮ ಮಾಡಿ.
- ಆಗಾಗ್ಗೆ ಮತ್ತು ಸಣ್ಣ ಭಾಗಗಳಲ್ಲಿ ತಿನ್ನಿರಿ.
- ಆಸ್ತಮಾ ಮತ್ತು ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನ ಉಪಸ್ಥಿತಿಯಲ್ಲಿ, ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ದಾಳಿಯನ್ನು ಪ್ರಚೋದಿಸುವ ವಿಷಯಗಳೊಂದಿಗೆ ಸಂಪರ್ಕಗಳನ್ನು ಕಡಿಮೆ ಮಾಡುವುದು ಅವಶ್ಯಕ.
- ಗ್ಲೂಕೋಸ್ ಮತ್ತು ರಕ್ತದೊತ್ತಡವನ್ನು ನಿಯಮಿತವಾಗಿ ಅಳೆಯಿರಿ.
- ಉಪ್ಪು ಸೇವನೆಯನ್ನು ಮಿತಿಗೊಳಿಸಿ ಮತ್ತು ಮಧ್ಯಮ ಪ್ರಮಾಣದ ನೀರನ್ನು ಸೇವಿಸಿ. ಈ ನಿಯಮವು ವಿಶೇಷವಾಗಿ ಮಧುಮೇಹ ನೆಫ್ರೋಪತಿ ಮತ್ತು ಹೃದಯ ಸಂಬಂಧಿ ಕಾಯಿಲೆಗಳಿಂದ ಬಳಲುತ್ತಿರುವ ಜನರಿಗೆ ಅನ್ವಯಿಸುತ್ತದೆ.
- ನಿಮ್ಮ ತೂಕವನ್ನು ನಿಯಂತ್ರಿಸಿ. ಒಂದೆರಡು ದಿನಗಳಲ್ಲಿ 1.5-2 ಕೆ.ಜಿ ತೂಕದಲ್ಲಿ ತೀಕ್ಷ್ಣವಾದ ಹೆಚ್ಚಳವು ದೇಹದಲ್ಲಿ ದ್ರವದ ಧಾರಣವನ್ನು ಸೂಚಿಸುತ್ತದೆ, ಇದು ಡಿಸ್ಪ್ನಿಯಾದ ಮುನ್ಸೂಚಕವಾಗಿದೆ.
ಇತರ ವಿಷಯಗಳ ಪೈಕಿ, medicines ಷಧಿಗಳನ್ನು ಮಾತ್ರವಲ್ಲ, ಜಾನಪದ ಪರಿಹಾರಗಳೂ ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಸಹಾಯ ಮಾಡುತ್ತದೆ. ಆದ್ದರಿಂದ, ಉಸಿರಾಟವನ್ನು ಸಾಮಾನ್ಯಗೊಳಿಸಲು, ಜೇನುತುಪ್ಪ, ಮೇಕೆ ಹಾಲು, ಮುಲ್ಲಂಗಿ ಬೇರು, ಸಬ್ಬಸಿಗೆ, ಕಾಡು ನೀಲಕ, ಟರ್ನಿಪ್ಗಳು ಮತ್ತು ವಿಪರೀತ ಪ್ಯಾನಿಕಲ್ಗಳನ್ನು ಸಹ ಬಳಸಲಾಗುತ್ತದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆ ಹೆಚ್ಚಾಗಿ ಆಸ್ತಮಾಶಾಸ್ತ್ರದಲ್ಲಿ ಕಂಡುಬರುತ್ತದೆ. ಮಧುಮೇಹದಲ್ಲಿನ ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದ ವೈಶಿಷ್ಟ್ಯಗಳ ಬಗ್ಗೆ ಈ ಲೇಖನದಲ್ಲಿ ವೀಡಿಯೊವನ್ನು ತಿಳಿಸುತ್ತದೆ.
ಕ್ಲಿನಿಕಲ್ ಅಭಿವ್ಯಕ್ತಿಗಳು
ವಯಸ್ಕ ಪುರುಷರಲ್ಲಿ, ಟೈಪ್ 1 ಮಧುಮೇಹದ ಆಕ್ರಮಣವು ಹುಡುಗರು ಮತ್ತು ಹುಡುಗರಿಗಿಂತ ಹೆಚ್ಚು ಸೌಮ್ಯವಾಗಿರುತ್ತದೆ.
- ಒಣ ಬಾಯಿ
- ಬಾಯಾರಿಕೆ
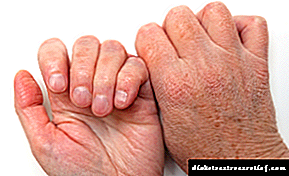
- ಶುಷ್ಕ ಮತ್ತು ತುರಿಕೆ ಚರ್ಮ
- ಆಗಾಗ್ಗೆ ಮೂತ್ರ ವಿಸರ್ಜನೆ
- ರಾತ್ರಿಯಲ್ಲಿ ತ್ವರಿತ ಮೂತ್ರ ವಿಸರ್ಜನೆ,
- ರಾತ್ರಿಯ ಎನ್ಯುರೆಸಿಸ್ (ಮಕ್ಕಳಲ್ಲಿ),
- ಸ್ಥಳೀಯ ಮತ್ತು ಸಾಮಾನ್ಯ ವಿನಾಯಿತಿ ಕಡಿಮೆಯಾಗಿದೆ,
- ದೀರ್ಘಕಾಲದ ಗಾಯ ಗುಣಪಡಿಸುವುದು
- ದೀರ್ಘಕಾಲದ ಚರ್ಮದ ಸೋಂಕುಗಳು
- ಬಿಡಿಸಿದ ಗಾಳಿಯಲ್ಲಿ ಅಸಿಟೋನ್ ವಾಸನೆ,
- ತೀಕ್ಷ್ಣವಾದ ತೂಕ ನಷ್ಟ.
20-25 ವರ್ಷಗಳ ನಂತರ ಮನುಷ್ಯ ಅನಾರೋಗ್ಯಕ್ಕೆ ಒಳಗಾಗಿದ್ದರೆ, ರೋಗದ ಮೊದಲ ವರ್ಷಗಳಲ್ಲಿ ಅವನಿಗೆ ಇನ್ಸುಲಿನ್ ಅಗತ್ಯ ಕಡಿಮೆ ಇರುತ್ತದೆ. ಸ್ವಲ್ಪ ಸಮಯದವರೆಗೆ, ರೋಗಿಯು ಚುಚ್ಚುಮದ್ದು ಇಲ್ಲದೆ ಮಾಡಬಹುದು.
ರೋಗಿಗಳ ಈ ಗುಂಪಿನಲ್ಲಿ ಕೀಟೋಆಸಿಡೋಸಿಸ್ ವಿರಳವಾಗಿ ಕಂಡುಬರುತ್ತದೆ. ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಹೆಚ್ಚಾಗಿ ಆಕಸ್ಮಿಕವಾಗಿ ಕಂಡುಬರುತ್ತದೆ.
ಪರೀಕ್ಷೆಯು ಮಧ್ಯಮ ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾವನ್ನು ಬಹಿರಂಗಪಡಿಸುತ್ತದೆ. ಆದರೆ ಸ್ವಲ್ಪ ಸಮಯದ ನಂತರ, ರೋಗದ ಲಕ್ಷಣಗಳು ಕ್ರಮೇಣ ಹೆಚ್ಚಾಗುತ್ತವೆ, ಇನ್ಸುಲಿನ್ ಅಗತ್ಯವು ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಪ್ರೌ ul ಾವಸ್ಥೆಯಲ್ಲಿ ರೋಗದ ಸೌಮ್ಯ ಆಕ್ರಮಣವು ವಯಸ್ಕರಲ್ಲಿ ಸ್ವಯಂ ನಿರೋಧಕ ಉರಿಯೂತದ ನಿಧಾನಗತಿಯನ್ನು ಪ್ರತಿಬಿಂಬಿಸುತ್ತದೆ. ಮಕ್ಕಳಲ್ಲಿ, ಎಲ್ಲಾ ಪ್ರಕ್ರಿಯೆಗಳು ಹೆಚ್ಚು ವೇಗವಾಗಿ ಸಂಭವಿಸುತ್ತವೆ. ಸರಿಸುಮಾರು 50-70% ಪ್ರಕರಣಗಳಲ್ಲಿ, ಕೀಟೋಆಸಿಡೋಸಿಸ್ನ ಹಂತದಲ್ಲಿ ಮಧುಮೇಹವನ್ನು ಈಗಾಗಲೇ ಕಂಡುಹಿಡಿಯಲಾಗಿದೆ. ಈ ರೋಗವು 4 ವರ್ಷದೊಳಗಿನ ಮಕ್ಕಳಲ್ಲಿ ವಿಶೇಷವಾಗಿ ಅಪಾಯಕಾರಿ. 30% ಪ್ರಕರಣಗಳಲ್ಲಿ ಚೊಚ್ಚಲ ಕೋಮಾದಿಂದ ತಕ್ಷಣವೇ ಜಟಿಲವಾಗಿದೆ ಮತ್ತು ಇದು ಮಗುವಿನ ಸಾವಿಗೆ ಕಾರಣವಾಗಬಹುದು.
ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಕಾರಣಗಳು
ನಿರಂತರವಾಗಿ ಅಧಿಕ ರಕ್ತದ ಗ್ಲೂಕೋಸ್ ಮಟ್ಟದಿಂದಾಗಿ ಮಧುಮೇಹವು ಕಡಿಮೆ ಜೀವಿತಾವಧಿಯನ್ನು ಹೊಂದಿರುತ್ತದೆ. ಈ ಸ್ಥಿತಿಯನ್ನು ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ, ಇದು ಅಪಧಮನಿಕಾಠಿಣ್ಯದ ದದ್ದುಗಳ ರಚನೆಯ ಮೇಲೆ ನೇರ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ. ಎರಡನೆಯದು ನಾಳಗಳ ಲುಮೆನ್ ಅನ್ನು ಕಿರಿದಾದ ಅಥವಾ ನಿರ್ಬಂಧಿಸುತ್ತದೆ, ಇದು ಹೃದಯ ಸ್ನಾಯುವಿನ ಇಷ್ಕೆಮಿಯಾಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಹೆಚ್ಚಿನ ವೈದ್ಯರು ಎಂಡೋಥೆಲಿಯಲ್ ಅಪಸಾಮಾನ್ಯ ಕ್ರಿಯೆಯನ್ನು ಪ್ರಚೋದಿಸುತ್ತಾರೆ ಎಂದು ಹೆಚ್ಚಿನ ವೈದ್ಯರಿಗೆ ಮನವರಿಕೆಯಾಗಿದೆ - ಇದು ಲಿಪಿಡ್ ಕ್ರೋ .ೀಕರಣದ ಪ್ರದೇಶವಾಗಿದೆ. ಇದರ ಪರಿಣಾಮವಾಗಿ, ಹಡಗುಗಳ ಗೋಡೆಗಳು ಹೆಚ್ಚು ಪ್ರವೇಶಸಾಧ್ಯವಾಗುತ್ತವೆ ಮತ್ತು ದದ್ದುಗಳು ರೂಪುಗೊಳ್ಳುತ್ತವೆ.
ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾವು ಆಕ್ಸಿಡೇಟಿವ್ ಒತ್ತಡವನ್ನು ಸಕ್ರಿಯಗೊಳಿಸಲು ಮತ್ತು ಸ್ವತಂತ್ರ ರಾಡಿಕಲ್ಗಳ ರಚನೆಗೆ ಸಹಕಾರಿಯಾಗಿದೆ, ಇದು ಎಂಡೋಥೀಲಿಯಂ ಮೇಲೆ ನಕಾರಾತ್ಮಕ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ.
ಮಧುಮೇಹದಲ್ಲಿ, ಪ್ಯಾರಾಸಿಂಪಥೆಟಿಕ್ ನರಗಳು ಪರಿಣಾಮ ಬೀರುತ್ತವೆ, ಇದು ತ್ವರಿತ ಹೃದಯ ಬಡಿತಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. ರೋಗದ ಪ್ರಗತಿಯೊಂದಿಗೆ, ರೋಗಶಾಸ್ತ್ರೀಯ ಪ್ರಕ್ರಿಯೆಯು ಸ್ವನಿಯಂತ್ರಿತ ಎನ್ಎಸ್ನ ಸಹಾನುಭೂತಿಯ ವಿಭಾಗಗಳ ಮೇಲೆ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ.
ನರ ಎಳೆಯುವಲ್ಲಿ ಯಾವುದೇ ಸಂವೇದನೆ ಇಲ್ಲದಿದ್ದಾಗ, ಇದು ಟ್ಯಾಕಿಕಾರ್ಡಿಯಾದ ನೋಟಕ್ಕೆ ಮಾತ್ರವಲ್ಲ, ವಿಲಕ್ಷಣವಾದ ಕೋರ್ಸ್ನೊಂದಿಗೆ ಐಎಚ್ಡಿಯ ಅಭಿವೃದ್ಧಿಗೆ ಸಹಕಾರಿಯಾಗಿದೆ. ಪರಿಧಮನಿಯ ಕಾಯಿಲೆಯೊಂದಿಗೆ, ನೋವನ್ನು ಅಷ್ಟೇನೂ ಅನುಭವಿಸಲಾಗುವುದಿಲ್ಲ, ಆದ್ದರಿಂದ, ಕೆಲವು ಮಧುಮೇಹಿಗಳಲ್ಲಿ, ಹೃದಯಾಘಾತ ಕೂಡ ಹೆಚ್ಚು ಅಸ್ವಸ್ಥತೆ ಇಲ್ಲದೆ ಮುಂದುವರಿಯುತ್ತದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಮುಖ್ಯ ಕಾರಣಗಳನ್ನು 4 ಗುಂಪುಗಳಾಗಿ ವಿಂಗಡಿಸಬಹುದು:
- ಈ ಕಾರಣದಿಂದಾಗಿ ಉಸಿರಾಟದ ವೈಫಲ್ಯ:
- ಶ್ವಾಸನಾಳದ ಅಡಚಣೆಯ ಉಲ್ಲಂಘನೆ,
- ಶ್ವಾಸಕೋಶದ ಅಂಗಾಂಶದ (ಪ್ಯಾರೆಂಚೈಮಾ) ಹರಡುವ ರೋಗಗಳು,
- ಶ್ವಾಸಕೋಶದ ನಾಳೀಯ ಕಾಯಿಲೆ
- ಉಸಿರಾಟದ ಸ್ನಾಯುಗಳು ಅಥವಾ ಎದೆಯ ರೋಗಗಳು.
- ಹೃದಯ ವೈಫಲ್ಯ.
- ಹೈಪರ್ವೆಂಟಿಲೇಷನ್ ಸಿಂಡ್ರೋಮ್ (ನ್ಯೂರೋ ಸರ್ಕ್ಯುಲೇಟರಿ ಡಿಸ್ಟೋನಿಯಾ ಮತ್ತು ನ್ಯೂರೋಸಿಸ್ನೊಂದಿಗೆ).
- ಚಯಾಪಚಯ ಅಸ್ವಸ್ಥತೆಗಳು.
ಡಿಸ್ಪ್ನಿಯಾ ಬೆಳವಣಿಗೆಗೆ 4 ಮುಖ್ಯ ಕಾರಣಗಳಿವೆ:
- ಹೃದಯ ವೈಫಲ್ಯ
- ಉಸಿರಾಟದ ವೈಫಲ್ಯ
- ಚಯಾಪಚಯ ಅಸ್ವಸ್ಥತೆಗಳು
- ಹೈಪರ್ವೆಂಟಿಲೇಷನ್ ಸಿಂಡ್ರೋಮ್.
ದಯವಿಟ್ಟು ಗಮನಿಸಿ: ಶ್ವಾಸಕೋಶದ ನಾಳಗಳ ಭಾಗದಲ್ಲಿನ ತೊಂದರೆಗಳು, ಶ್ವಾಸಕೋಶದ ಅಂಗಾಂಶದ ಪ್ರಸರಣ ಗಾಯಗಳು, ಶ್ವಾಸನಾಳದ ಪೇಟೆನ್ಸಿ ಕಡಿಮೆಯಾಗುವುದು ಮತ್ತು ಉಸಿರಾಟದ ಸ್ನಾಯುಗಳ ರೋಗಶಾಸ್ತ್ರದಿಂದ ಉಸಿರಾಟದ ವೈಫಲ್ಯ ಉಂಟಾಗುತ್ತದೆ.
ಹೈಪರ್ವೆಂಟಿಲೇಷನ್ ಸಿಂಡ್ರೋಮ್ ಕೆಲವು ವಿಧದ ನ್ಯೂರೋಸಿಸ್ ಮತ್ತು ನ್ಯೂರೋ ಸರ್ಕ್ಯುಲೇಟರಿ ಡಿಸ್ಟೋನಿಯಾದ ಹಿನ್ನೆಲೆಯಲ್ಲಿ ಸ್ವತಃ ಪ್ರಕಟವಾಗುತ್ತದೆ.
ಸಾಂಕ್ರಾಮಿಕ ರೋಗಶಾಸ್ತ್ರ
ಟೈಪ್ 1 ಮಧುಮೇಹದ ಎಲ್ಲಾ ಪ್ರಕರಣಗಳಲ್ಲಿ ಸುಮಾರು 5% ನಷ್ಟಿದೆ. ಹೆಚ್ಚಿನ ಪ್ರಕರಣಗಳು 30 ವರ್ಷದೊಳಗಿನ ಜನರು. ಘಟನೆಯ ಶಿಖರಗಳು 7 ಮತ್ತು 14 ವರ್ಷ ವಯಸ್ಸಿನಲ್ಲಿ ಸಂಭವಿಸುತ್ತವೆ.
ಸಾಂಕ್ರಾಮಿಕ ರೋಗಶಾಸ್ತ್ರೀಯ ಅಧ್ಯಯನಗಳು, ಪ್ರಾದೇಶಿಕ ಮತ್ತು ರಾಷ್ಟ್ರೀಯ ಅಂಕಿಅಂಶಗಳನ್ನು ಗಣನೆಗೆ ತೆಗೆದುಕೊಂಡು, ವಿವಿಧ ದೇಶಗಳಲ್ಲಿ ಮಧುಮೇಹದ ಹರಡುವಿಕೆಯಲ್ಲಿ ವ್ಯಾಪಕ ವ್ಯತ್ಯಾಸಗಳನ್ನು ತೋರಿಸುತ್ತವೆ. ಜನಸಂಖ್ಯೆಯ ಭೌಗೋಳಿಕ ಅಕ್ಷಾಂಶ ಮತ್ತು ರಾಷ್ಟ್ರೀಯ ಸಂಯೋಜನೆಯನ್ನು ಅವಲಂಬಿಸಿ ಈ ಘಟನೆಗಳು ಬಹಳ ವ್ಯತ್ಯಾಸಗೊಳ್ಳುತ್ತವೆ.
ಉತ್ತರ ಮತ್ತು ಪಶ್ಚಿಮ ದೇಶಗಳಲ್ಲಿ ಹೆಚ್ಚಿನ ರೋಗಿಗಳು. ಮಧುಮೇಹದ ಇಮ್ಯುನೊ-ಮಧ್ಯಸ್ಥಿಕೆಯ ರೂಪಗಳು ಕಕೇಶಿಯನ್ ಜನಾಂಗದ ಮೇಲೆ ಹೆಚ್ಚು ಪರಿಣಾಮ ಬೀರುತ್ತವೆ. ತುಲನಾತ್ಮಕವಾಗಿ ವಿರಳವಾಗಿ, ಅಂತಹ ಮಧುಮೇಹವನ್ನು ಏಷ್ಯನ್ನರಲ್ಲಿ ಕಂಡುಹಿಡಿಯಲಾಗುತ್ತದೆ.
ಹೊಸ ರೋಗಗಳ ಹೆಚ್ಚಿನ ಪ್ರಕರಣಗಳು ವಾರ್ಷಿಕವಾಗಿ ಸ್ಕ್ಯಾಂಡಿನೇವಿಯಾ (ಫಿನ್ಲ್ಯಾಂಡ್, ನಾರ್ವೆ, ಸ್ವೀಡನ್), ಸಾರ್ಡಿನಿಯಾ ಮತ್ತು ಇಸ್ರೇಲ್ (ಯೆಮೆನ್ ಯಹೂದಿಗಳಲ್ಲಿ) ದೇಶಗಳಲ್ಲಿ ನೋಂದಾಯಿಸಲ್ಪಡುತ್ತವೆ. ಈ ಜನಸಂಖ್ಯೆಯ ಮಕ್ಕಳಲ್ಲಿ, ಪ್ರತಿ 100,000 ಜನರಿಗೆ 20 ಕ್ಕೂ ಹೆಚ್ಚು ಹೊಸ ಮಧುಮೇಹ ಪ್ರಕರಣಗಳು ಪತ್ತೆಯಾಗುತ್ತವೆ.
ಫಿನ್ಲ್ಯಾಂಡ್ನಲ್ಲಿ, ಈ ಪ್ರಮಾಣವು ಅತಿ ಹೆಚ್ಚು - 100,000 ಕ್ಕೆ 58 ರವರೆಗೆ. ನ್ಯೂಜಿಲೆಂಡ್, ಸ್ಪೇನ್, ನೆದರ್ಲ್ಯಾಂಡ್ಸ್ ಮತ್ತು ನಮ್ಮ ದೇಶದ ಪ್ರತಿನಿಧಿಗಳು ಗಮನಾರ್ಹವಾಗಿ ಕಡಿಮೆ ಅನಾರೋಗ್ಯದಿಂದ ಬಳಲುತ್ತಿದ್ದಾರೆ (100,000 ಮಕ್ಕಳಿಗೆ 7-20 ಪ್ರಕರಣಗಳು).
ಪೋಲೆಂಡ್ ಮತ್ತು ಇಟಲಿಯಲ್ಲಿ (ಸಾರ್ಡಿನಿಯಾವನ್ನು ಹೊರತುಪಡಿಸಿ) ಒಂದು ಸಣ್ಣ ಮಟ್ಟವನ್ನು ಆಚರಿಸಲಾಗುತ್ತದೆ. ಎಲ್ಲಕ್ಕಿಂತ ಕಡಿಮೆ, ಆಗ್ನೇಯ ಏಷ್ಯಾ ಮತ್ತು ದಕ್ಷಿಣ ಅಮೆರಿಕದ ಜನರ ಮೇಲೆ ಟೈಪ್ 1 ಮಧುಮೇಹ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ.
ಈ ದೇಶಗಳಲ್ಲಿ, ವರ್ಷಕ್ಕೆ ಪ್ರತಿ 100,000 ರಲ್ಲಿ 3 ಕ್ಕಿಂತ ಕಡಿಮೆ ಮಕ್ಕಳು ಅನಾರೋಗ್ಯಕ್ಕೆ ಒಳಗಾಗುತ್ತಾರೆ.
ರಷ್ಯಾದಲ್ಲಿ, ಟೈಪ್ 1 ಮಧುಮೇಹದ ಹರಡುವಿಕೆಯು ವಿವಿಧ ಪ್ರದೇಶಗಳಲ್ಲಿ ಬದಲಾಗುತ್ತದೆ. ಫಿನ್ನೊ-ಉಗ್ರಿಕ್ ಜನರು ಸ್ಥಳೀಯ ಜನಾಂಗಗಳಿಗೆ ಸೇರಿದ ಪ್ರದೇಶಗಳಲ್ಲಿ (ಮೊರ್ಡೋವಿಯಾ, ಕರೇಲಿಯಾ, ಮಾರಿ ಎಲ್, ಉಡ್ಮೂರ್ತಿಯಾ, ಕೋಮಿ, ಇತ್ಯಾದಿ) ಹೆಚ್ಚಿನ ರೋಗಿಗಳು ವಾಸಿಸುತ್ತಿದ್ದಾರೆ.
ಇ.) ವಾಯುವ್ಯ ಫೆಡರಲ್ ಜಿಲ್ಲೆಯಲ್ಲಿ ಅತಿ ಹೆಚ್ಚು ಸಂಭವಿಸಿದೆ. ಅರ್ಖಾಂಗೆಲ್ಸ್ಕ್ ಮತ್ತು ಪ್ಸ್ಕೋವ್ ಪ್ರದೇಶಗಳಲ್ಲಿ ಗರಿಷ್ಠ ಸೂಚಕಗಳನ್ನು ಗುರುತಿಸಲಾಗಿದೆ.
ನೆನೆಟ್ಸ್ ಸ್ವಾಯತ್ತ ಒಕ್ರುಗ್ನ ಸ್ಥಳೀಯ ಜನರು ಕಡಿಮೆ ಪರಿಣಾಮ ಬೀರುತ್ತಾರೆ. ಇತ್ತೀಚಿನ ದಶಕಗಳಲ್ಲಿ, ಅವರು ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ (ಮಕ್ಕಳು ಮತ್ತು ವಯಸ್ಕರಲ್ಲಿ) ಒಂದು ಪ್ರಕರಣವನ್ನು ದಾಖಲಿಸಿಲ್ಲ.
ಬಹುಶಃ, ಅಸ್ವಸ್ಥತೆಯ ವ್ಯಾಪಕ ವೈಶಾಲ್ಯವು ವಿಭಿನ್ನ ಜನಾಂಗೀಯ ಗುಂಪುಗಳ ಆನುವಂಶಿಕ ವ್ಯತ್ಯಾಸಗಳನ್ನು ಅವಲಂಬಿಸಿರುತ್ತದೆ. ವೈದ್ಯಕೀಯ ಅಧ್ಯಯನಗಳು ಯುರೋಪಿನಲ್ಲಿ ಸಂಭವಿಸುವಿಕೆಯ ಪ್ರಮಾಣವು ಉತ್ತರದಿಂದ ದಕ್ಷಿಣ ಮತ್ತು ಪೂರ್ವಕ್ಕೆ ಕಡಿಮೆಯಾಗುತ್ತಿದೆ ಎಂದು ತೋರಿಸುತ್ತದೆ.
ವಿಜ್ಞಾನಿಗಳು ಈ ವಿದ್ಯಮಾನವನ್ನು ಅಕ್ಷಾಂಶದ ಗ್ರೇಡಿಯಂಟ್ ಎಂದು ಬಣ್ಣಿಸುತ್ತಾರೆ. ಆದರೆ ಅದೇ ಸಮಯದಲ್ಲಿ, ಪ್ರದೇಶಗಳ ಹವಾಮಾನ ವೈಶಿಷ್ಟ್ಯಗಳೊಂದಿಗಿನ ಸಂಪರ್ಕವು ಸಾಬೀತಾಗಿಲ್ಲ.

ಆದ್ದರಿಂದ, ಅಕ್ಷಾಂಶದ ಗ್ರೇಡಿಯಂಟ್ ಅನ್ನು ಜನಸಂಖ್ಯೆಯ ಆನುವಂಶಿಕ ವ್ಯತ್ಯಾಸಗಳಿಂದ ವಿವರಿಸಲಾಗಿದೆ. ಬಹುಶಃ, ವಿಭಿನ್ನ ಘಟನೆಗಳು ಪ್ರಾಚೀನ ಪ್ರಪಂಚದ ಜನರ ವಾಯುವ್ಯ ದಿಕ್ಕಿನಲ್ಲಿ (ಮಧ್ಯಪ್ರಾಚ್ಯದಿಂದ ಪೂರ್ವ ಯುರೋಪಿನವರೆಗೆ) ಐತಿಹಾಸಿಕ ವಲಸೆಯನ್ನು ಪ್ರತಿಬಿಂಬಿಸುತ್ತವೆ.
ಬಹುಶಃ, ಈ ಘಟನೆಯು negative ಣಾತ್ಮಕ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ:
- ನಗರೀಕರಣ (ನಗರ ಜನಸಂಖ್ಯೆಯ ಪಾಲು ಹೆಚ್ಚಳ),
- ಕೈಗಾರಿಕೀಕರಣ (ಉದ್ಯಮದ ಬೆಳವಣಿಗೆ),
- ಜೀವನಶೈಲಿ ಮಾರ್ಪಾಡು (ದೈಹಿಕ ಚಟುವಟಿಕೆಯ ಕಡಿತ),
- ಆಹಾರದಲ್ಲಿ ಬದಲಾವಣೆ (ಕ್ಯಾಲೊರಿ ಸೇವನೆ ಹೆಚ್ಚಳ, ಸಂಯೋಜನೆಯಲ್ಲಿ ಬದಲಾವಣೆ),
- ಪರಿಸರ ನಾಶ.
ಮಧುಮೇಹದ ಸಾಂಕ್ರಾಮಿಕ ರೋಗಶಾಸ್ತ್ರದಲ್ಲಿ ಒಂದು ನಿರ್ದಿಷ್ಟ ಪಾತ್ರವನ್ನು ಸಾಂಕ್ರಾಮಿಕ ರೋಗಗಳ ಚಲನೆಯಿಂದ (ವಲಸೆ ಹರಿವುಗಳನ್ನು ಅನುಸರಿಸಿ) ವಹಿಸಲಾಗುತ್ತದೆ. ವ್ಯಾಕ್ಸಿನೇಷನ್ ಮತ್ತು ಶಿಶುಗಳಿಗೆ ಕೃತಕ ಆಹಾರದ ಪರಿಣಾಮಗಳ ಬಗ್ಗೆಯೂ ಚರ್ಚಿಸಲಾಗಿದೆ.
ಟೈಪ್ 1 ಮಧುಮೇಹ ಪುರುಷರಲ್ಲಿ ಹೆಚ್ಚಾಗಿ ಕಂಡುಬರುತ್ತದೆ. ಬಲವಾದ ಲೈಂಗಿಕತೆಯ ಹುಡುಗರು, ಹುಡುಗರು ಮತ್ತು ವಯಸ್ಕರು ಹುಡುಗಿಯರು, ಹುಡುಗಿಯರು ಮತ್ತು ಮಹಿಳೆಯರಿಗಿಂತ ಹೆಚ್ಚಾಗಿ ಅನಾರೋಗ್ಯಕ್ಕೆ ಒಳಗಾಗುತ್ತಾರೆ. ಯುರೋಪಿಯನ್ ಮೂಲದ ರೋಗಿಗಳ ಗುಂಪುಗಳಲ್ಲಿ, ಪುರುಷರಿಗೆ ಮಹಿಳೆಯರಿಗೆ ಅನುಪಾತವು ಅಂದಾಜು 1.5: 1 ಆಗಿದೆ.
ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ನ ಎಟಿಯಾಲಜಿ
ಮಧುಮೇಹದ ಸ್ವಯಂ ನಿರೋಧಕ ರೂಪಗಳ ಎಟಿಯಾಲಜಿ ಸಂಪೂರ್ಣವಾಗಿ ಅರ್ಥವಾಗುವುದಿಲ್ಲ. ಅತ್ಯಂತ ಮಹತ್ವದ ಅಂಶವೆಂದರೆ ಆನುವಂಶಿಕ ಪ್ರವೃತ್ತಿ ಎಂದು ನಂಬಲಾಗಿದೆ.
ಈ ರೋಗವು ಎಚ್ಎಲ್ಎ (ಪ್ರಮುಖ ಹಿಸ್ಟೊಕಾಂಪ್ಯಾಬಿಲಿಟಿ ಕಾಂಪ್ಲೆಕ್ಸ್) ಜೀನ್ಗಳೊಂದಿಗೆ ಸಂಬಂಧ ಹೊಂದಿದೆ ಎಂದು ತಿಳಿದುಬಂದಿದೆ. ಎಚ್ಎಲ್ಎ-ಡಿಆರ್ / ಡಿಕ್ಯೂ ಆಲೀಲ್ಗಳು ರೋಗಕ್ಕೆ ಮುಂದಾಗಬಹುದು ಅಥವಾ ಇದಕ್ಕೆ ವಿರುದ್ಧವಾಗಿ ರಕ್ಷಣಾತ್ಮಕವಾಗಬಹುದು.
ಬಹುಪಾಲು ರೋಗಿಗಳಲ್ಲಿ (ಸುಮಾರು 90%), ಎಚ್ಎಲ್ಎ-ಡಿಆರ್ 3, ಎಚ್ಎಲ್ಎ-ಡಿಆರ್ 4 ಎಂಬ ಜೀನೋಟೈಪ್ ಪತ್ತೆಯಾಗಿದೆ.
ಆನುವಂಶಿಕ ಪ್ರವೃತ್ತಿಯು ರೋಗಿಯು ಟೈಪ್ 1 ಮಧುಮೇಹವನ್ನು ಅಗತ್ಯವಾಗಿ ಪ್ರಕಟಿಸುತ್ತದೆ ಎಂದು ಅರ್ಥವಲ್ಲ. ರೋಗದ ಬೆಳವಣಿಗೆಗೆ, ಇತರ (ಬಾಹ್ಯ) ಅಂಶಗಳ ಪ್ರಭಾವವೂ ಅಗತ್ಯ. ನಕಾರಾತ್ಮಕ ಪಾತ್ರವನ್ನು ವಹಿಸಬಹುದು, ಉದಾಹರಣೆಗೆ, ವೈರಲ್ ಸೋಂಕಿನಿಂದ.
ಡಿಸ್ಪ್ನಿಯಾದ ವರ್ಗೀಕರಣ
ಪ್ರಸ್ತುತ, ಹೆಚ್ಚಿನ ಸಂದರ್ಭಗಳಲ್ಲಿ, ಟೈಪ್ 1 ಮಧುಮೇಹದ ರೋಗನಿರೋಧಕ ಕಾರಣವನ್ನು ಗುರುತಿಸಲು ಸಾಧ್ಯವಿದೆ. ಕಡಿಮೆ ಸಾಮಾನ್ಯವಾಗಿ, ರೋಗಿಗಳು ಸಂಪೂರ್ಣ ಇನ್ಸುಲಿನ್ ಕೊರತೆಯ ಎಲ್ಲಾ ಲಕ್ಷಣಗಳನ್ನು ಹೊಂದಿದ್ದಾರೆ, ಆದರೆ ಯಾವುದೇ ಆಟೋಆಂಟಿಬಾಡಿಗಳು ಕಂಡುಬಂದಿಲ್ಲ.
ಈ ಆಧಾರದ ಮೇಲೆ, ಟೈಪ್ 1 ಮಧುಮೇಹವನ್ನು ಹೀಗೆ ವರ್ಗೀಕರಿಸಲಾಗಿದೆ:
ಅವುಗಳಲ್ಲಿ ಮೊದಲನೆಯದು ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿಯ ಬೀಟಾ ಕೋಶಗಳ ನಾಶ. ಜೀವಕೋಶದ ಮಧ್ಯಸ್ಥಿಕೆಯ ಸ್ವಯಂ ನಿರೋಧಕ ಕ್ರಿಯೆಯಿಂದಾಗಿ ಅಂತಃಸ್ರಾವಕ ಕೋಶಗಳ ನಾಶ ಸಂಭವಿಸುತ್ತದೆ. ದೇಹದ ಸ್ವಂತ ರಕ್ಷಣೆಯ ಇಂತಹ ಆಕ್ರಮಣಶೀಲತೆಯು ವಿವಿಧ ರಚನೆಗಳಿಗೆ ಆಟೋಆಂಟಿಬಾಡಿಗಳ ರಕ್ತದಲ್ಲಿನ ರಕ್ತಪರಿಚಲನೆಯಿಂದ ವ್ಯಕ್ತವಾಗುತ್ತದೆ.
ಪ್ರತಿಕಾಯಗಳನ್ನು ಸಾಮಾನ್ಯವಾಗಿ ಕಂಡುಹಿಡಿಯಲಾಗುತ್ತದೆ:
- ಇನ್ಸುಲಿನ್ ಗೆ
- ಗ್ಲುಟಮೇಟ್ ಡೆಕಾರ್ಬಾಕ್ಸಿಲೇಸ್ ಗೆ,
- ಬೀಟಾ ಸೆಲ್ ಪ್ರತಿಜನಕಗಳನ್ನು ಮೇಲ್ಮೈಗೆ,
- ಟೈರೋಸಿನೋಫಾಸ್ಫಟೇಸ್ಗೆ.
ವರ್ಷಗಳಲ್ಲಿ, ಆಟೋಆಂಟಿಬಾಡಿಗಳು ರಕ್ತದಲ್ಲಿ ಪತ್ತೆಯಾಗುವುದನ್ನು ನಿಲ್ಲಿಸಬಹುದು. ರೋಗನಿರೋಧಕ ಉರಿಯೂತದ ಅಟೆನ್ಯೂಯೇಷನ್ ಇದಕ್ಕೆ ಕಾರಣ.ರಕ್ಷಣಾತ್ಮಕ ಶಕ್ತಿಗಳ ಆಕ್ರಮಣವು ಕಡಿಮೆಯಾಗುವುದು ರೋಗದ ನಿಲುಗಡೆಯಿಂದಲ್ಲ, ಆದರೆ ಬಹುತೇಕ ಎಲ್ಲಾ ಗುರಿ ಕೋಶಗಳ (ಐಲೆಟ್ ಬೀಟಾ ಕೋಶಗಳು) ಸಾವಿನಿಂದಾಗಿ.
ಹೃದಯದ ಲಯದ ಅಡಚಣೆಯ ಸಾಮಾನ್ಯ ವಿಧವೆಂದರೆ ಸೈನಸ್ ಟಾಕಿಕಾರ್ಡಿಯಾ, ಇದರಲ್ಲಿ ಪಾರ್ಶ್ವವಾಯುಗಳ ಆವರ್ತನವು 70 ಕ್ಕಿಂತ ಹೆಚ್ಚಿದೆ. ಈ ಸ್ಥಿತಿಯ ವಿಶಿಷ್ಟತೆಯೆಂದರೆ ಅದು ಸಂಭವಿಸಿದಾಗ, ಹೃದಯದ ಲಯವು ಬದಲಾಗದೆ ಉಳಿಯುತ್ತದೆ ಮತ್ತು ಸಂಕೋಚನಗಳ ಸಂಖ್ಯೆ ಮಾತ್ರ ಬದಲಾಗುತ್ತದೆ.
ರೋಗವು ಸೈನಸ್ ನೋಡ್ನಲ್ಲಿ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ, ಅಲ್ಲಿ ಉದ್ರೇಕದ ಸಾಮಾನ್ಯ ಪ್ರಸರಣದ ಪರಿಸ್ಥಿತಿಗಳಲ್ಲಿ ಪ್ರಚೋದನೆ ಉಂಟಾಗುತ್ತದೆ. ನೋಡ್ ಹೃದಯದ ಬಲಭಾಗದಲ್ಲಿದೆ, ಮೊದಲಿಗೆ ಉದ್ರೇಕವು ಅಂಗದ ಈ ಭಾಗವನ್ನು ಮಾತ್ರ ಆವರಿಸುತ್ತದೆ, ಮತ್ತು ನಂತರ ಪ್ರಚೋದನೆಯು ಎಡ ಹೃತ್ಕರ್ಣಕ್ಕೆ ಮಾರ್ಗಗಳ ಮೂಲಕ ಹರಡುತ್ತದೆ.
ಸೈನಸ್-ಹೃತ್ಕರ್ಣದ ಸಂಕೀರ್ಣದ ಕಾರ್ಯಚಟುವಟಿಕೆಯು ಅಡ್ಡಿಪಡಿಸಿದರೆ, ಇದು ನೋಡ್ನಿಂದ ಕುಹರದವರೆಗಿನ ಪ್ರಚೋದನೆಯ ವಹನದ ಮೇಲೆ ವ್ಯತಿರಿಕ್ತ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ.
ಇಸಿಜಿಯಲ್ಲಿ, ಸೈನಸ್ ಟಾಕಿಕಾರ್ಡಿಯಾ ಈ ಕೆಳಗಿನ ರೋಗಲಕ್ಷಣಗಳಿಂದ ವ್ಯಕ್ತವಾಗುತ್ತದೆ:
- 60 ಸೆಕೆಂಡುಗಳಲ್ಲಿ 90 ಬಡಿತಗಳಿಗಿಂತ ಹೆಚ್ಚಿನ ಹೃದಯ ಬಡಿತ,
- ಸೈನಸ್ ಲಯದಲ್ಲಿ ವಿಚಲನಗಳ ಕೊರತೆ,
- ಮಧ್ಯಂತರ PQ ಮತ್ತು ವೈಶಾಲ್ಯ P ನಲ್ಲಿ ಹೆಚ್ಚಳ,
- ಧನಾತ್ಮಕ ಹಲ್ಲಿನ ಆರ್.
ರೋಗಿಯು ಉಸಿರಾಟದ ತೊಂದರೆ ಬಗ್ಗೆ ಚಿಂತೆ ಮಾಡುತ್ತಿದ್ದರೆ, ಅಂತಹ ಉಸಿರಾಟದ ತೊಂದರೆಗಳನ್ನು ಸ್ಫೂರ್ತಿ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ. ಶ್ವಾಸನಾಳದ ಲುಮೆನ್ ಮತ್ತು ದೊಡ್ಡ ಶ್ವಾಸನಾಳವನ್ನು ಕಿರಿದಾಗಿಸಿದಾಗ ಅದು ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ (ಉದಾಹರಣೆಗೆ, ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾ ರೋಗಿಗಳಲ್ಲಿ ಅಥವಾ ಹೊರಗಿನಿಂದ ಶ್ವಾಸನಾಳದ ಸಂಕೋಚನದ ಪರಿಣಾಮವಾಗಿ - ನ್ಯುಮೋಥೊರಾಕ್ಸ್, ಪ್ಲೆರಿಸ್, ಇತ್ಯಾದಿ).
ಡಿಸ್ಪ್ನಿಯಾ ತೀವ್ರ, ಸಬಾಕ್ಯೂಟ್ ಮತ್ತು ದೀರ್ಘಕಾಲದ. ಉಸಿರಾಟದ ತೊಂದರೆಯೊಂದಿಗೆ, ವ್ಯಕ್ತಿಯು ಎದೆಯಲ್ಲಿ ಬಿಗಿತವನ್ನು ಅನುಭವಿಸುತ್ತಾನೆ. ವಸ್ತುನಿಷ್ಠವಾಗಿ, ಸ್ಫೂರ್ತಿಯ ಆಳವು ಹೆಚ್ಚಾಗುತ್ತದೆ, ಮತ್ತು ಉಸಿರಾಟದ ಚಲನೆಗಳ ಆವರ್ತನ (ಎನ್ಪಿವಿ) ನಿಮಿಷಕ್ಕೆ 18 ಅಥವಾ ಅದಕ್ಕಿಂತ ಹೆಚ್ಚಾಗುತ್ತದೆ.
ರಬ್ರಿಕ್ನಲ್ಲಿ ಈ ರೋಗದ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು ಓದಿ. ಡಯಾಬಿಟ್ಗಳು
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಎಂಡೋಕ್ರೈನ್ ವ್ಯವಸ್ಥೆಯ ದೀರ್ಘಕಾಲದ ಕಾಯಿಲೆಯಾಗಿದೆ, ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿಯು ಸಾಕಷ್ಟು ಇನ್ಸುಲಿನ್ (ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್) ಅನ್ನು ಉತ್ಪಾದಿಸದಿದ್ದಾಗ ಅಥವಾ ದೇಹವು ಉತ್ಪಾದಿಸುವ ಇನ್ಸುಲಿನ್ ಅನ್ನು ಪರಿಣಾಮಕಾರಿಯಾಗಿ ಬಳಸಲಾಗದಿದ್ದಾಗ (ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್) ಇದು ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ.
ಇನ್ಸುಲಿನ್ ಹಾರ್ಮೋನ್ ಆಗಿದ್ದು ಅದು ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ನಿಯಂತ್ರಿಸುತ್ತದೆ. ಅನಿಯಂತ್ರಿತ ಮಧುಮೇಹವು ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯಲ್ಲಿ ನಿರಂತರ ಹೆಚ್ಚಳಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಈ ಕಾಯಿಲೆಯೊಂದಿಗೆ, ಎಲ್ಲಾ ರೀತಿಯ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯು ಅಡ್ಡಿಪಡಿಸುತ್ತದೆ, ಇದು ಕಾಲಾನಂತರದಲ್ಲಿ ದೇಹದ ಅನೇಕ ವ್ಯವಸ್ಥೆಗಳಿಗೆ ಗಂಭೀರ ಹಾನಿಯನ್ನುಂಟುಮಾಡುತ್ತದೆ
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಕಪಟವಾಗಿದ್ದು, ಇದು ಇತರ ಕಾಯಿಲೆಗಳಂತೆ “ವೇಷ” ವಾಗಿರಬಹುದು ಮತ್ತು ರೋಗಿಯು ಕೆಲವು ತೊಡಕುಗಳಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಲು ಬಂದಾಗ ಪತ್ತೆಯಾಗುತ್ತದೆ.
ಮಧುಮೇಹದ ವಿಧಗಳು.
ಮಧುಮೇಹವನ್ನು ಎರಡು ಮುಖ್ಯ ವಿಧಗಳಾಗಿ ವಿಂಗಡಿಸಲಾಗಿದೆ: 1 ಪ್ರಕಾರ ಮತ್ತು 2 ವಿಧಗಳು.
ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಸಾಕಷ್ಟು ಇನ್ಸುಲಿನ್ ಉತ್ಪಾದನೆಯಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ, ದೈನಂದಿನ ಇನ್ಸುಲಿನ್ ಆಡಳಿತ ಅಗತ್ಯ. ಇದು ಆನುವಂಶಿಕತೆಯನ್ನು ಲೆಕ್ಕಿಸದೆ ಯಾವುದೇ ವಯಸ್ಸಿನಲ್ಲಿ ಕಾಣಿಸಿಕೊಳ್ಳಬಹುದು. ಈ ಪ್ರಕಾರವನ್ನು ಇನ್ಸುಲಿನ್-ಅವಲಂಬಿತ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ, ಮೊದಲು ಇದನ್ನು ಯುವ ಅಥವಾ ಮಕ್ಕಳ ಎಂದೂ ಕರೆಯಲಾಗುತ್ತಿತ್ತು.
ಟೈಪ್ 1 ಮಧುಮೇಹಕ್ಕೆ ಕಾರಣಗಳು.
ಮಕ್ಕಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ
ವಿವಿಧ ವಯಸ್ಸಿನ ಮಕ್ಕಳಲ್ಲಿ ಉಸಿರಾಟದ ಪ್ರಮಾಣವು ವಿಭಿನ್ನವಾಗಿರುತ್ತದೆ. ಒಂದು ವೇಳೆ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಅನುಮಾನಿಸಬೇಕು:
- ಮಗುವಿನಲ್ಲಿ 0–6 ತಿಂಗಳುಗಳಲ್ಲಿ ಉಸಿರಾಟದ ಚಲನೆಗಳ ಸಂಖ್ಯೆ (ಎನ್ಪಿವಿ) ನಿಮಿಷಕ್ಕೆ 60 ಕ್ಕಿಂತ ಹೆಚ್ಚು,
- 6-12 ತಿಂಗಳ ಮಗುವಿನಲ್ಲಿ, ನಿಮಿಷಕ್ಕೆ 50 ಕ್ಕಿಂತ ಹೆಚ್ಚು ಎನ್ಪಿವಿ,
- ಎನ್ಪಿವಿಯ 1 ವರ್ಷಕ್ಕಿಂತ ಹಳೆಯದಾದ ಮಗುವಿನಲ್ಲಿ ನಿಮಿಷಕ್ಕೆ 40 ಕ್ಕಿಂತ ಹೆಚ್ಚು,
- 5 ವರ್ಷಕ್ಕಿಂತ ಹಳೆಯದಾದ ಮಗುವಿನಲ್ಲಿ, ಎನ್ಪಿವಿ ನಿಮಿಷಕ್ಕೆ 25 ಕ್ಕಿಂತ ಹೆಚ್ಚಿದೆ,
- 10-14 ವರ್ಷ ವಯಸ್ಸಿನ ಮಗುವಿನಲ್ಲಿ, ಎನ್ಪಿವಿ ನಿಮಿಷಕ್ಕೆ 20 ಕ್ಕಿಂತ ಹೆಚ್ಚಿದೆ.
ಮಗು ನಿದ್ದೆ ಮಾಡುವಾಗ ಉಸಿರಾಟದ ಚಲನೆಯನ್ನು ಪರಿಗಣಿಸುವುದು ಹೆಚ್ಚು ಸರಿಯಾಗಿದೆ. ಬೆಚ್ಚಗಿನ ಕೈಯನ್ನು ಮಗುವಿನ ಎದೆಯ ಮೇಲೆ ಮುಕ್ತವಾಗಿ ಇಡಬೇಕು ಮತ್ತು 1 ನಿಮಿಷದಲ್ಲಿ ಎದೆಯ ಚಲನೆಗಳ ಸಂಖ್ಯೆಯನ್ನು ಎಣಿಸಬೇಕು.
ಭಾವನಾತ್ಮಕ ಪ್ರಚೋದನೆಯ ಸಮಯದಲ್ಲಿ, ದೈಹಿಕ ಪರಿಶ್ರಮ, ಅಳುವುದು ಮತ್ತು ಆಹಾರದ ಸಮಯದಲ್ಲಿ, ಉಸಿರಾಟದ ಪ್ರಮಾಣ ಯಾವಾಗಲೂ ಹೆಚ್ಚಿರುತ್ತದೆ, ಆದಾಗ್ಯೂ, ಎನ್ಪಿವಿ ಗಮನಾರ್ಹವಾಗಿ ರೂ m ಿಯನ್ನು ಮೀರಿದರೆ ಮತ್ತು ನಿಧಾನವಾಗಿ ವಿಶ್ರಾಂತಿ ಪಡೆಯುತ್ತಿದ್ದರೆ, ನೀವು ಈ ಬಗ್ಗೆ ಮಕ್ಕಳ ವೈದ್ಯರಿಗೆ ತಿಳಿಸಬೇಕು.
ಮಕ್ಕಳಲ್ಲಿ, ಉಸಿರಾಟದ ಪ್ರಮಾಣವು ವಿಭಿನ್ನವಾಗಿರುತ್ತದೆ, ವಯಸ್ಸಾದಂತೆ ಅದು ಕ್ರಮೇಣ ಕಡಿಮೆಯಾಗುತ್ತದೆ.
ನಿಮಿಷಕ್ಕೆ ಉಸಿರಾಟದ ಆವರ್ತನವು ಈ ಕೆಳಗಿನ ಸೂಚಕಗಳನ್ನು ಮೀರಿದರೆ ಮಗುವಿನಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟಾಗುತ್ತದೆ ಎಂದು ನೀವು ಅನುಮಾನಿಸಬಹುದು:
- 0-6 ತಿಂಗಳುಗಳು - 60,
- 6 ತಿಂಗಳುಗಳು - 1 ವರ್ಷ - 50,
- 1 ವರ್ಷ -5 ವರ್ಷಗಳು - 40,
- 5-10 ವರ್ಷಗಳು - 25,
- 10-14 ವರ್ಷಗಳು - 20.
ಮಗು ನಿದ್ದೆ ಮಾಡುವಾಗ ಎನ್ಪಿವಿ ನಿರ್ಧರಿಸುವುದು ಸೂಕ್ತ.ಈ ಸಂದರ್ಭದಲ್ಲಿ, ಅಳತೆ ದೋಷವು ಕಡಿಮೆ ಇರುತ್ತದೆ. ಆಹಾರದ ಸಮಯದಲ್ಲಿ, ದೈಹಿಕ ಚಟುವಟಿಕೆ ಅಥವಾ ಭಾವನಾತ್ಮಕ ಪ್ರಚೋದನೆಯ ಸಮಯದಲ್ಲಿ, ಮಗುವಿನ ಉಸಿರಾಟದ ಪ್ರಮಾಣವು ಯಾವಾಗಲೂ ಹೆಚ್ಚಾಗುತ್ತದೆ, ಆದರೆ ಇದು ವಿಚಲನವಲ್ಲ. ಮುಂದಿನ ಕೆಲವು ನಿಮಿಷಗಳಲ್ಲಿ ಉಸಿರಾಟದ ಆವರ್ತನವು ಸಾಮಾನ್ಯ ಅಂಕಿಗಳಿಗೆ ಮರಳದಿದ್ದರೆ ಚಿಂತೆ ಮಾಡುವುದು ಯೋಗ್ಯವಾಗಿದೆ.
ಮಗುವಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಇದ್ದರೆ, ಅದನ್ನು ಸ್ಥಳೀಯ ಮಕ್ಕಳ ವೈದ್ಯರಿಗೆ ತುರ್ತಾಗಿ ತೋರಿಸಬೇಕು. ತೀವ್ರ ಉಸಿರಾಟದ ವೈಫಲ್ಯವು ಆಂಬ್ಯುಲೆನ್ಸ್ ತಂಡವನ್ನು ಕರೆಯುವ ಅಗತ್ಯವಿರುತ್ತದೆ, ಏಕೆಂದರೆ ಇದು ಮಾರಣಾಂತಿಕ ಸ್ಥಿತಿಯಾಗಿದೆ.
ಪ್ಲಿಸೊವ್ ವ್ಲಾಡಿಮಿರ್, ವೈದ್ಯಕೀಯ ವೀಕ್ಷಕ
ಗರ್ಭಿಣಿ ಮಹಿಳೆಯರಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ
ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ, ಮಹಿಳೆಯ ದೇಹದ ಉಸಿರಾಟ ಮತ್ತು ಹೃದಯರಕ್ತನಾಳದ ವ್ಯವಸ್ಥೆಗಳು ಹೆಚ್ಚಿನ ಹೊರೆ ಅನುಭವಿಸುತ್ತವೆ. ರಕ್ತದ ಪರಿಚಲನೆ ಹೆಚ್ಚಿದ ಪ್ರಮಾಣ, ವಿಸ್ತರಿಸಿದ ಗರ್ಭಾಶಯದಿಂದ ಡಯಾಫ್ರಾಮ್ನ ಕೆಳಗಿನಿಂದ ಸಂಕೋಚನ (ಇದರ ಪರಿಣಾಮವಾಗಿ ಎದೆಯ ಅಂಗಗಳು ಸೆಳೆತವಾಗುತ್ತವೆ ಮತ್ತು ಉಸಿರಾಟದ ಚಲನೆ ಮತ್ತು ಹೃದಯ ಸಂಕೋಚನಗಳು ಸ್ವಲ್ಪ ಕಷ್ಟವಾಗುತ್ತವೆ), ತಾಯಿಯ ಆಮ್ಲಜನಕದ ಅವಶ್ಯಕತೆ ಮಾತ್ರವಲ್ಲ, ಬೆಳೆಯುತ್ತಿರುವ ಭ್ರೂಣವೂ ಈ ಹೊರೆಗೆ ಕಾರಣವಾಗಿದೆ.
ಈ ಎಲ್ಲಾ ಶಾರೀರಿಕ ಬದಲಾವಣೆಗಳು ಅನೇಕ ಮಹಿಳೆಯರು ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಅನುಭವಿಸುತ್ತಾರೆ. ಉಸಿರಾಟದ ಪ್ರಮಾಣ ನಿಮಿಷಕ್ಕೆ 22-24 ಮೀರುವುದಿಲ್ಲ, ದೈಹಿಕ ಪರಿಶ್ರಮ ಮತ್ತು ಒತ್ತಡದ ಸಮಯದಲ್ಲಿ ಇದು ಹೆಚ್ಚಾಗಿ ಆಗುತ್ತದೆ.
ಗರ್ಭಧಾರಣೆಯಂತೆ, ಡಿಸ್ಪ್ನಿಯಾ ಸಹ ಮುಂದುವರಿಯುತ್ತದೆ. ಇದಲ್ಲದೆ, ನಿರೀಕ್ಷಿತ ತಾಯಂದಿರು ಹೆಚ್ಚಾಗಿ ರಕ್ತಹೀನತೆಯಿಂದ ಬಳಲುತ್ತಿದ್ದಾರೆ, ಇದರ ಪರಿಣಾಮವಾಗಿ ಉಸಿರಾಟದ ತೊಂದರೆ ತೀವ್ರಗೊಳ್ಳುತ್ತದೆ.
ಉಸಿರಾಟದ ಪ್ರಮಾಣವು ಮೇಲಿನ ಅಂಕಿಅಂಶಗಳನ್ನು ಮೀರಿದರೆ, ಉಸಿರಾಟದ ತೊಂದರೆ ಹಾದುಹೋಗುವುದಿಲ್ಲ ಅಥವಾ ವಿಶ್ರಾಂತಿಯಲ್ಲಿ ಗಮನಾರ್ಹವಾಗಿ ಕಡಿಮೆಯಾಗದಿದ್ದರೆ, ಗರ್ಭಿಣಿ ಮಹಿಳೆ ಯಾವಾಗಲೂ ವೈದ್ಯರನ್ನು ಸಂಪರ್ಕಿಸಬೇಕು - ಪ್ರಸೂತಿ-ಸ್ತ್ರೀರೋಗತಜ್ಞ ಅಥವಾ ಚಿಕಿತ್ಸಕ.
ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ, ರಕ್ತ ಪರಿಚಲನೆಯ ಒಟ್ಟು ಪ್ರಮಾಣವು ಏರುತ್ತದೆ. ಮಹಿಳೆಯ ಉಸಿರಾಟದ ವ್ಯವಸ್ಥೆಯು ಎರಡು ಜೀವಿಗಳಿಗೆ ಏಕಕಾಲದಲ್ಲಿ ಆಮ್ಲಜನಕವನ್ನು ಪೂರೈಸಬೇಕು - ಭವಿಷ್ಯದ ತಾಯಿ ಮತ್ತು ಅಭಿವೃದ್ಧಿ ಹೊಂದುತ್ತಿರುವ ಭ್ರೂಣ.
ಗರ್ಭಾಶಯವು ಗಾತ್ರದಲ್ಲಿ ಗಮನಾರ್ಹವಾಗಿ ಹೆಚ್ಚಾಗುವುದರಿಂದ, ಇದು ಡಯಾಫ್ರಾಮ್ ಮೇಲೆ ಒತ್ತುತ್ತದೆ, ಉಸಿರಾಟದ ವಿಹಾರವನ್ನು ಸ್ವಲ್ಪಮಟ್ಟಿಗೆ ಕಡಿಮೆ ಮಾಡುತ್ತದೆ. ಈ ಬದಲಾವಣೆಗಳು ಅನೇಕ ಗರ್ಭಿಣಿ ಮಹಿಳೆಯರಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟುಮಾಡುತ್ತವೆ.
ಉಸಿರಾಟದ ಪ್ರಮಾಣ ನಿಮಿಷಕ್ಕೆ 22-24 ಉಸಿರಾಟಗಳಿಗೆ ಹೆಚ್ಚಾಗುತ್ತದೆ ಮತ್ತು ಹೆಚ್ಚುವರಿಯಾಗಿ ಭಾವನಾತ್ಮಕ ಅಥವಾ ದೈಹಿಕ ಒತ್ತಡದೊಂದಿಗೆ ಹೆಚ್ಚಾಗುತ್ತದೆ. ಭ್ರೂಣವು ಬೆಳೆದಂತೆ ಡಿಸ್ಪ್ನಿಯಾವು ಪ್ರಗತಿಯಾಗಬಹುದು, ಇದಲ್ಲದೆ, ಇದು ರಕ್ತಹೀನತೆಯಿಂದ ಉಲ್ಬಣಗೊಳ್ಳುತ್ತದೆ, ಇದನ್ನು ಹೆಚ್ಚಾಗಿ ನಿರೀಕ್ಷಿತ ತಾಯಂದಿರಲ್ಲಿ ಗುರುತಿಸಲಾಗುತ್ತದೆ.

ಉಸಿರಾಟದ ಪ್ರಮಾಣವು ಮೇಲಿನ ಮೌಲ್ಯಗಳನ್ನು ಮೀರಿದರೆ, ಹೆಚ್ಚಿದ ಜಾಗರೂಕತೆಯನ್ನು ತೋರಿಸಲು ಮತ್ತು ಗರ್ಭಧಾರಣೆಯನ್ನು ನಡೆಸುವ ಪ್ರಸವಪೂರ್ವ ಕ್ಲಿನಿಕ್ ವೈದ್ಯರನ್ನು ಸಂಪರ್ಕಿಸಲು ಇದು ಒಂದು ಸಂದರ್ಭವಾಗಿದೆ.
ಟೈಪ್ 1 ಮಧುಮೇಹದ ಲಕ್ಷಣಗಳು ಮತ್ತು ಚಿಹ್ನೆಗಳು
ಎಂಡೋಕ್ರೈನ್ ಕೋಶಗಳಿಂದ ಇನ್ಸುಲಿನ್ ಉತ್ಪಾದನೆಯ ಕೊರತೆಯು ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನ ವಿಶಿಷ್ಟ ಲಕ್ಷಣಗಳಿಗೆ ಕಾರಣವಾಗಬಹುದು:
- ಒಣ ಬಾಯಿ ಮತ್ತು ತೀವ್ರ ಬಾಯಾರಿಕೆ.
- ಆಗಾಗ್ಗೆ ಮೂತ್ರ ವಿಸರ್ಜನೆ, ವಿಶೇಷವಾಗಿ ರಾತ್ರಿ ಮತ್ತು ಬೆಳಿಗ್ಗೆ ಅವಧಿಯಲ್ಲಿ.
- ಹೆಚ್ಚಿನ ಬೆವರುವುದು.
- ಹೆಚ್ಚಿದ ಕಿರಿಕಿರಿ, ಆಗಾಗ್ಗೆ ಖಿನ್ನತೆ, ಮನಸ್ಥಿತಿ ಬದಲಾವಣೆಗಳು, ತಂತ್ರಗಳು.
- ದೇಹದ ಸಾಮಾನ್ಯ ದೌರ್ಬಲ್ಯ, ತೀವ್ರ ಹಸಿವು ಮತ್ತು ತೂಕ ನಷ್ಟದೊಂದಿಗೆ.
- ನ್ಯಾಯೋಚಿತ ಲೈಂಗಿಕತೆಯ ಪ್ರತಿನಿಧಿಗಳು ಯೋನಿ ಪ್ರಕಾರದ ಆಗಾಗ್ಗೆ ಶಿಲೀಂಧ್ರಗಳ ಸೋಂಕನ್ನು ಹೊಂದಿರುತ್ತಾರೆ, ಇದು ಚಿಕಿತ್ಸೆ ನೀಡಲು ಕಷ್ಟವಾಗುತ್ತದೆ.
- ಬಾಹ್ಯ ದೃಷ್ಟಿ ಅಸ್ವಸ್ಥತೆಗಳು, ಮಸುಕಾದ ಕಣ್ಣುಗಳು.
ಸರಿಯಾದ ಚಿಕಿತ್ಸೆಯ ಅನುಪಸ್ಥಿತಿಯಲ್ಲಿ, ರೋಗಿಯು ಮಧುಮೇಹ ಪ್ರಕಾರದ ಕೀಟೋಆಸಿಡೋಸಿಸ್ನ ಚಿಹ್ನೆಗಳನ್ನು ತೋರಿಸಬಹುದು:
- ತೀವ್ರ ವಾಕರಿಕೆ ಮತ್ತು ವಾಂತಿ.
- ನಿರ್ಜಲೀಕರಣ
- ಬಾಯಿಯ ಕುಹರದಿಂದ ಅಸಿಟೋನ್ ಸ್ಪಷ್ಟ ವಾಸನೆ.
- ಉಸಿರಾಟದ ಭಾರ.
- ಗೊಂದಲ ಮತ್ತು ಅದರ ಆವರ್ತಕ ನಷ್ಟ.
ರೋಗದ ಮುಖ್ಯ ಲಕ್ಷಣಗಳು
ಟೈಪ್ 1 ಮಧುಮೇಹದಿಂದ, ವ್ಯಕ್ತಿಯು ವಯಸ್ಸು, ಆಹಾರ ಪದ್ಧತಿ, ಭಾವನಾತ್ಮಕ ಒತ್ತಡ, ಜೀವನ ಪರಿಸ್ಥಿತಿಗಳು ಮತ್ತು ಇತರ ಘಟಕಗಳನ್ನು ಅವಲಂಬಿಸಿರುವ ಅನೇಕ ದೂರುಗಳನ್ನು ಹೊಂದಬಹುದು. ಅದೇ ಸಮಯದಲ್ಲಿ, ಟೈಪ್ 1 ಮಧುಮೇಹದಿಂದ ಬಳಲುತ್ತಿರುವ ರೋಗಿಯ ದೈಹಿಕ ನೋಟವು ಸಾಮಾನ್ಯವಾಗಿ ಸಾಮಾನ್ಯ ಅಥವಾ ಸ್ವಲ್ಪ ತೆಳ್ಳಗಿರುತ್ತದೆ.
ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿಯ ಅಸಮರ್ಪಕ ಕ್ರಿಯೆಯ ನಂತರ ಕೆಲವೇ ವಾರಗಳಲ್ಲಿ ಮೊದಲ ಚಿಹ್ನೆಗಳು ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತವೆ, ಆದರೆ ಎರಡನೇ ವಿಧದ ಅನಾರೋಗ್ಯವನ್ನು ಮರೆಮಾಡಬಹುದು ಮತ್ತು ಕೆಲವು ವರ್ಷಗಳ ನಂತರ ಅದನ್ನು ಸ್ವತಃ ತಿಳಿದುಕೊಳ್ಳಬಹುದು.
ಮಧುಮೇಹದ ಮುಖ್ಯ ಚಿಹ್ನೆಗಳನ್ನು ಕೆಳಗೆ ನೀಡಲಾಗಿದೆ, ನಿಮ್ಮ ವೈದ್ಯರೊಂದಿಗೆ ಅಪಾಯಿಂಟ್ಮೆಂಟ್ಗೆ ತುರ್ತಾಗಿ ಹೋಗಬೇಕಾದ ನೋಟ. ರೋಗಿಯು ಅನುಭವಿಸಬಹುದು:
- ಒಣ ಬಾಯಿ ಮತ್ತು ದಣಿವರಿಯದ ಬಾಯಾರಿಕೆ.
- ಆಗಾಗ್ಗೆ ಮೂತ್ರ ವಿಸರ್ಜನೆ.
- ಹೆಚ್ಚಿದ ಲಾಲಾರಸ.
- ದೌರ್ಬಲ್ಯ, ಅರೆನಿದ್ರಾವಸ್ಥೆ ಮತ್ತು ಕಿರಿಕಿರಿ.
- ಹಸಿವಿನ ನಿರಂತರ ಭಾವನೆ.
- ಕಾಲುಗಳು ಮತ್ತು ತೋಳುಗಳಲ್ಲಿ ಮರಗಟ್ಟುವಿಕೆ ಅಥವಾ ಜುಮ್ಮೆನಿಸುವಿಕೆ.
- ತುದಿಗಳ elling ತ.
- ತ್ವರಿತ ಹೆಚ್ಚಳ ಅಥವಾ ತೂಕದಲ್ಲಿ ಇಳಿಕೆ.
- ಜೀರ್ಣಾಂಗ ವ್ಯವಸ್ಥೆಯ ಅಸ್ವಸ್ಥತೆಗಳು (ವಾಕರಿಕೆ ಮತ್ತು ವಾಂತಿ).
- ಸ್ವಲ್ಪ ದೈಹಿಕ ಪರಿಶ್ರಮದಿಂದ ಉಸಿರಾಟದ ತೊಂದರೆ.
- ಒಣ ಚರ್ಮ, ದದ್ದು ಮತ್ತು ತುರಿಕೆ.
- ನಿಮಿರುವಿಕೆಯ ಅಪಸಾಮಾನ್ಯ ಕ್ರಿಯೆ.
- ಮುಟ್ಟಿನ ಅಕ್ರಮಗಳು.
- ದೀರ್ಘಕಾಲದ ಗಾಯ ಗುಣಪಡಿಸುವುದು.
- ಹೊಟ್ಟೆ ನೋವು.
- ದೇಹದ ರಕ್ಷಣೆ ಕಡಿಮೆಯಾಗಿದೆ.
ಮಧುಮೇಹದ ಆರಂಭಿಕ ಚಿಹ್ನೆಗಳು - ನಿರಂತರ ಬಾಯಾರಿಕೆ ಮತ್ತು ಅಗತ್ಯವನ್ನು ನಿವಾರಿಸುವ ಬಯಕೆ ಅನುಚಿತ ಮೂತ್ರಪಿಂಡದ ಕ್ರಿಯೆಯೊಂದಿಗೆ ಸಂಬಂಧಿಸಿದೆ. ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಹೆಚ್ಚಾದಂತೆ ಈ ಅಂಗದ ಮೇಲಿನ ಹೊರೆ ಕೂಡ ಹೆಚ್ಚಾಗುತ್ತದೆ.
ದೇಹದಿಂದ ಹೆಚ್ಚುವರಿ ಸಕ್ಕರೆಯನ್ನು ತೆಗೆದುಹಾಕುವ ಸಲುವಾಗಿ, ಮೂತ್ರಪಿಂಡಗಳು ಅಂಗಾಂಶಗಳು ಮತ್ತು ಕೋಶಗಳಿಂದ ದ್ರವವನ್ನು ತೆಗೆದುಕೊಳ್ಳಲು ಪ್ರಾರಂಭಿಸುತ್ತವೆ, ಇದರಿಂದಾಗಿ ಬಾಯಾರಿಕೆ ಮತ್ತು ಆಗಾಗ್ಗೆ ಮೂತ್ರ ವಿಸರ್ಜನೆಯಂತಹ ಲಕ್ಷಣಗಳು ಕಂಡುಬರುತ್ತವೆ. ಶೀರ್ಷಧಮನಿ ಸ್ಥಿತಿ ಮೆದುಳಿನ ಅಸಮರ್ಪಕ ಕಾರ್ಯವನ್ನು ಸಂಕೇತಿಸುವ ಲಕ್ಷಣವಾಗಿದೆ.
ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ನಲ್ಲಿ, ಅಪಾಯಕಾರಿ ಚಿಹ್ನೆಗಳನ್ನು ಸಹ ಗಮನಿಸಬಹುದು, ಇದರ ಅಭಿವ್ಯಕ್ತಿಗೆ ತಕ್ಷಣದ ವೈದ್ಯಕೀಯ ಆರೈಕೆಯ ಅಗತ್ಯವಿರುತ್ತದೆ. ಬಾಯಿಯ ಕುಹರ, ಮೂರ್ ting ೆ ಮತ್ತು ಗೊಂದಲಗಳಲ್ಲಿ ಇದು ಹಣ್ಣಿನ ವಾಸನೆ.
ಮೇಲಿನ ಚಿಹ್ನೆಗಳಲ್ಲಿ ಒಂದನ್ನು ನೀವು ಕಂಡುಕೊಂಡರೆ, ನೀವು ರೋಗನಿರ್ಣಯಕ್ಕೆ ಹೋಗಬೇಕಾಗುತ್ತದೆ.
ಎಲ್ಲಾ ನಂತರ, ಸಮಯೋಚಿತ ರೋಗನಿರ್ಣಯವು ಗಂಭೀರ ಪರಿಣಾಮಗಳ ಬೆಳವಣಿಗೆಗೆ ಕಾರಣವಾಗಬಹುದು.
ದೌರ್ಬಲ್ಯ, ಕಿರಿಕಿರಿ, ಆಯಾಸ, ವಾಕರಿಕೆ, ಹೆಚ್ಚಿದ ಬಾಯಾರಿಕೆ ಮತ್ತು ಆಗಾಗ್ಗೆ ಮೂತ್ರ ವಿಸರ್ಜನೆಯಿಂದ ರೋಗಿಯನ್ನು ಪೀಡಿಸಿದರೆ, ಇವು ಟೈಪ್ 1 ಮಧುಮೇಹದ ಮೊದಲ ಲಕ್ಷಣಗಳಾಗಿವೆ.
ಕೆಲವೊಮ್ಮೆ ರೋಗಿಗಳು ವೇಗವಾಗಿ ತೂಕವನ್ನು ಕಳೆದುಕೊಳ್ಳುತ್ತಾರೆ, ಅಥವಾ ಪ್ರತಿಯಾಗಿ ಹೆಚ್ಚುವರಿ ಪೌಂಡ್ಗಳನ್ನು ಪಡೆಯುತ್ತಾರೆ.
- ಪ್ರಾಥಮಿಕ (ಅಗತ್ಯ, ಆನುವಂಶಿಕ),
- ದ್ವಿತೀಯ (ಪಿಟ್ಯುಟರಿ, ಥೈರಾಯ್ಡ್, ಸ್ಟೀರಾಯ್ಡ್),
- ಗರ್ಭಿಣಿ ಮಹಿಳೆಯರ ಮಧುಮೇಹ.
ಮಧುಮೇಹವು ಸೌಮ್ಯ, ಮಧ್ಯಮ ಅಥವಾ ತೀವ್ರವಾಗಿರುತ್ತದೆ. ಕೋರ್ಸ್ನ ಸ್ವಭಾವದಿಂದ, ರೋಗವನ್ನು ಇನ್ಸುಲಿನ್-ಅವಲಂಬಿತ (ಯೌವ್ವನದ) ಅಥವಾ ಇನ್ಸುಲಿನ್-ಅವಲಂಬಿತ ಪ್ರಕಾರವಾಗಿ (ವೃದ್ಧರ ಮಧುಮೇಹ) ವಿಂಗಡಿಸಲಾಗಿದೆ.
ರಕ್ತದಲ್ಲಿ ಗ್ಲೂಕೋಸ್ ಹೆಚ್ಚಿರುವುದರಿಂದ, ಕಣ್ಣು ಮತ್ತು ಮೂತ್ರಪಿಂಡಗಳ ನಾಳಗಳು ಹಾನಿಗೊಳಗಾಗುತ್ತವೆ. ಆದ್ದರಿಂದ, ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನಿಂದ ಬಳಲುತ್ತಿರುವ ಜನರು ದೃಷ್ಟಿ ತೀಕ್ಷ್ಣತೆಯನ್ನು ಕಳೆದುಕೊಳ್ಳುತ್ತಾರೆ, ಆಗಾಗ್ಗೆ ಕುರುಡರಾಗುತ್ತಾರೆ. ಮೂತ್ರಪಿಂಡಗಳು ಹಾನಿಗೊಳಗಾಗುತ್ತವೆ, ಮತ್ತು ಮೂತ್ರಪಿಂಡದ ವೈಫಲ್ಯವು ಬೆಳೆಯುತ್ತದೆ. ಆಗಾಗ್ಗೆ ರೋಗಿಗಳು ಕೈಕಾಲುಗಳಲ್ಲಿ ನೋವು ಅಥವಾ ಮರಗಟ್ಟುವಿಕೆ ಬಗ್ಗೆ ದೂರು ನೀಡುತ್ತಾರೆ. ರಕ್ತ ಪರಿಚಲನೆ ತೊಂದರೆಗೊಳಗಾಗುತ್ತದೆ ಮತ್ತು ನರಗಳ ಮೇಲೆ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ ಎಂಬುದು ಇದಕ್ಕೆ ಕಾರಣ.
ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾ ದೀರ್ಘಕಾಲದ ಕಾಯಿಲೆಯಾಗಿದ್ದು, ಕೆಲವು ಉದ್ರೇಕಕಾರಿಗಳು ಪರಿಣಾಮ ಬೀರಿದಾಗ ಉಸಿರಾಟದ ಪ್ರದೇಶದ ಕಿರಿದಾಗುವಿಕೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಆಸ್ತಮಾದ ಲಕ್ಷಣಗಳು:
- ಆಗಾಗ್ಗೆ ಡಿಸ್ಪ್ನಿಯಾ, ಉಸಿರಾಡಲು ತೊಂದರೆ
- ನಿರಂತರ ಮೂಗಿನ ದಟ್ಟಣೆ
- ಹಳದಿ ಮತ್ತು ಸ್ನಿಗ್ಧತೆಯ ಕಫದ ಸ್ವಲ್ಪ ವಿಸರ್ಜನೆಯೊಂದಿಗೆ ಒಂದು ವಿಶಿಷ್ಟವಾದ ಕೆಮ್ಮು, ಇದು ರಾತ್ರಿಯಲ್ಲಿ ಮತ್ತು ಬೆಳಿಗ್ಗೆ ಉಲ್ಬಣಗೊಳ್ಳುತ್ತದೆ
- ಆಸ್ತಮಾ ದಾಳಿ
- ಬೀದಿಯಲ್ಲಿ ಗಾಳಿಯಿಲ್ಲ
- ಉಸಿರಾಟದ ಪ್ರಕ್ರಿಯೆಯೊಂದಿಗೆ ಎದೆಯಲ್ಲಿ ವಿಶೇಷ ಶಿಳ್ಳೆ ಶಬ್ದಗಳು.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಎಂಡೋಕ್ರೈನ್ ವ್ಯವಸ್ಥೆಯ ಕಾಯಿಲೆಗಳಲ್ಲಿ ಒಂದಾಗಿದೆ, ಇದು ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿಯಿಂದ ಇನ್ಸುಲಿನ್ ಅನ್ನು ಕೆಳಮಟ್ಟದಲ್ಲಿ ಉತ್ಪಾದಿಸುವುದರಿಂದ ರಕ್ತದಲ್ಲಿನ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ಸಕ್ಕರೆಯಿಂದ ವ್ಯಕ್ತವಾಗುತ್ತದೆ. ಅಂತಹ ರೋಗವು ಪೂರ್ಣ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯ ಉಲ್ಲಂಘನೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ ಮತ್ತು ಇದರ ಪರಿಣಾಮವಾಗಿ, ಆಂತರಿಕ ಅಂಗಗಳು ಮತ್ತು ಮಾನವ ವ್ಯವಸ್ಥೆಗಳ ಕಾರ್ಯನಿರ್ವಹಣೆಯಲ್ಲಿ ಕ್ಷೀಣಿಸುತ್ತದೆ.
ಮಧುಮೇಹದ ಲಕ್ಷಣಗಳು:
- ಆಗಾಗ್ಗೆ ಮೂತ್ರ ವಿಸರ್ಜನೆ
- ನಿರ್ಜಲೀಕರಣಗೊಂಡ ದೇಹದ ಸ್ಥಿತಿ
- ಬಾಯಾರಿಕೆ ಮತ್ತು ಒಣ ಬಾಯಿಯ ಭಾವನೆ
- ನರಗಳ ಅತಿಯಾದ ಒತ್ತಡ ಮತ್ತು ಕಿರಿಕಿರಿ
- ಆಗಾಗ್ಗೆ ಚಿತ್ತಸ್ಥಿತಿಯ ಬದಲಾವಣೆಗಳು
- ಆಯಾಸ ಮತ್ತು ದೌರ್ಬಲ್ಯ
- ಕೈಕಾಲುಗಳಲ್ಲಿ ಮರಗಟ್ಟುವಿಕೆ
- ಫ್ಯೂರನ್ಕ್ಯುಲೋಸಿಸ್
- ಹೃದಯದಲ್ಲಿ ನೋವು
- ವಿವಿಧ ಸ್ಥಳಗಳಲ್ಲಿ ಚರ್ಮದ ಮೇಲೆ ತುರಿಕೆ, ಕ್ರೋಚ್ ಮೇಲೆ ಸಹ
- ರಕ್ತದೊತ್ತಡ
- ಅಲರ್ಜಿಯ ಪ್ರಕೃತಿಯ ದದ್ದುಗಳು.
ರೋಗದ ರೋಗನಿರ್ಣಯ
ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಪರೀಕ್ಷೆ. ಇದನ್ನು ಖಾಲಿ ಹೊಟ್ಟೆಯಲ್ಲಿ ಬೆಳಿಗ್ಗೆ ಪ್ರಯೋಗಾಲಯದ ಪರಿಸ್ಥಿತಿಗಳಲ್ಲಿ ನಡೆಸಲಾಗುತ್ತದೆ. ವಯಸ್ಕ ಆರೋಗ್ಯವಂತ ವ್ಯಕ್ತಿಯಲ್ಲಿ, ಗ್ಲೂಕೋಸ್ ಮಟ್ಟವು 3.9 ರಿಂದ 5.5 ಎಂಎಂಒಎಲ್ / ಲೀ. 7 mmol / L ಗಿಂತ ಹೆಚ್ಚಿನ ಮೌಲ್ಯಗಳು ಟೈಪ್ 1 ಮಧುಮೇಹವನ್ನು ಸೂಚಿಸುತ್ತವೆ.
ಗ್ಲೂಕೋಸ್ ಸಹಿಷ್ಣುತೆ ಪರೀಕ್ಷೆ. ರೋಗಿಯು ಸಿಹಿಗೊಳಿಸಿದ ನೀರನ್ನು ಕುಡಿದ 2 ಗಂಟೆಗಳ ನಂತರ ಸಿರೆಯ ರಕ್ತವನ್ನು ಸಂಗ್ರಹಿಸುವ ಮೂಲಕ ಇದನ್ನು ನಡೆಸಲಾಗುತ್ತದೆ. 11.1 mmol / l ಗಿಂತ ಹೆಚ್ಚಿನ ಫಲಿತಾಂಶವು ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಅನ್ನು ಸೂಚಿಸುತ್ತದೆ.
ಗ್ಲೈಕೇಟೆಡ್ ಹಿಮೋಗ್ಲೋಬಿನ್ (ಎಚ್ಬಿಎ 1 ಸಿ) ಪರೀಕ್ಷೆಯು ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಸರಾಸರಿ 2-3 ತಿಂಗಳುಗಳವರೆಗೆ ನಿರ್ಧರಿಸುತ್ತದೆ.
ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾ (ಅಧಿಕ ಸಕ್ಕರೆ ಅಂಶ) ಪತ್ತೆಯಾದರೆ, ರೋಗಿಯಲ್ಲಿ ರೋಗದ ಪ್ರಕಾರವನ್ನು ವೈದ್ಯರು ನಿರ್ಧರಿಸಬೇಕು.
ಇದನ್ನು ಮಾಡಲು, ಖಾಲಿ ಹೊಟ್ಟೆಯಲ್ಲಿ ಅಥವಾ ವ್ಯಾಯಾಮದ ನಂತರ ಸಿ-ಪೆಪ್ಟೈಡ್ ಮತ್ತು ಜಿಎಡಿ-ಪ್ರತಿಕಾಯಗಳ ಮಟ್ಟದಲ್ಲಿ ವಿಶ್ಲೇಷಣೆ ನಡೆಸಲಾಗುತ್ತದೆ.
ರಕ್ತದಲ್ಲಿನ ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯ ನಿಯತಾಂಕಗಳ ವಿಶ್ಲೇಷಣೆಯ ಆಧಾರದ ಮೇಲೆ ಆಧುನಿಕ ವೈದ್ಯಕೀಯ ಅಭ್ಯಾಸವು ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಅನ್ನು ನಿರ್ಧರಿಸಲು ಹಲವಾರು ವಿಧಾನಗಳನ್ನು ನೀಡುತ್ತದೆ.
ಉಪವಾಸ ಸಕ್ಕರೆ ಪರೀಕ್ಷೆ
ಬೆಳಿಗ್ಗೆ ಬಾಡಿಗೆಗೆ, ಪರೀಕ್ಷೆಗೆ 12 ಗಂಟೆಗಳ ಮೊದಲು, ನೀವು ಆಹಾರ, ಆಲ್ಕೋಹಾಲ್ ಮತ್ತು ದೈಹಿಕ ಚಟುವಟಿಕೆಯನ್ನು ತೆಗೆದುಕೊಳ್ಳಲು ನಿರಾಕರಿಸಬೇಕು, ಒತ್ತಡವನ್ನು ತಪ್ಪಿಸಲು ಪ್ರಯತ್ನಿಸಬೇಕು, ಮೂರನೇ ವ್ಯಕ್ತಿಯ ations ಷಧಿಗಳನ್ನು ತೆಗೆದುಕೊಳ್ಳಬೇಕು ಮತ್ತು ವೈದ್ಯಕೀಯ ವಿಧಾನಗಳನ್ನು ನಡೆಸಬೇಕು. ಶಸ್ತ್ರಚಿಕಿತ್ಸೆಯ ನಂತರದ ರೋಗಿಗಳು, ಜಠರಗರುಳಿನ ಸಮಸ್ಯೆಗಳು, ಸಿರೋಸಿಸ್, ಹೆಪಟೈಟಿಸ್, ಹಾಗೆಯೇ ಕಾರ್ಮಿಕರಲ್ಲಿ ಮತ್ತು ಮುಟ್ಟಿನ ಸಮಯದಲ್ಲಿ ಅಥವಾ ವಿವಿಧ ಎಟಿಯಾಲಜಿಗಳ ಉರಿಯೂತದ ಪ್ರಕ್ರಿಯೆಗಳ ಉಪಸ್ಥಿತಿಯಲ್ಲಿ ಪಠ್ಯದ ವಿಶ್ವಾಸಾರ್ಹತೆ ಗಮನಾರ್ಹವಾಗಿ ಕಡಿಮೆಯಾಗುತ್ತದೆ.

5.5 mmol / l ಗಿಂತ ಹೆಚ್ಚಿನ ಸೂಚಕಗಳೊಂದಿಗೆ, ವೈದ್ಯರು ಪ್ರಿಡಿಯಾಬಿಟಿಸ್ನ ಗಡಿರೇಖೆಯ ಸ್ಥಿತಿಯನ್ನು ನಿರ್ಣಯಿಸಬಹುದು. 7 mmol / L ಗಿಂತ ಹೆಚ್ಚಿನ ನಿಯತಾಂಕಗಳೊಂದಿಗೆ ಮತ್ತು ಪರೀಕ್ಷಾ ಪರಿಸ್ಥಿತಿಗಳ ಅನುಸರಣೆಯೊಂದಿಗೆ, ವಾಸ್ತವಿಕವಾಗಿ ಮಧುಮೇಹವನ್ನು ದೃ confirmed ಪಡಿಸಿದೆ.
ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಪರೀಕ್ಷೆಯ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು ಓದಿ.
ಪರೀಕ್ಷೆಯನ್ನು ಲೋಡ್ ಮಾಡಿ
ಇದು ಶಾಸ್ತ್ರೀಯ ಉಪವಾಸ ರಕ್ತ ಪರೀಕ್ಷೆಗೆ ಪೂರಕವಾಗಿದೆ - ಇದನ್ನು ಮಾಡಿದ ನಂತರ, ರೋಗಿಗೆ 75 ಗ್ರಾಂ ಗ್ಲೂಕೋಸ್ ದ್ರಾವಣವನ್ನು ಮೌಖಿಕವಾಗಿ ನೀಡಲಾಗುತ್ತದೆ. ಸಕ್ಕರೆಯ ರಕ್ತದ ಮಾದರಿಗಳನ್ನು ಪ್ರತಿ 30 ನಿಮಿಷಕ್ಕೆ ಎರಡು ಗಂಟೆಗಳ ಕಾಲ ತೆಗೆದುಕೊಳ್ಳಲಾಗುತ್ತದೆ.
ರಕ್ತದಲ್ಲಿ ಪತ್ತೆಯಾದ ಗರಿಷ್ಠ ಗ್ಲೂಕೋಸ್ ಸಾಂದ್ರತೆಯು ಪರೀಕ್ಷೆಯ value ಟ್ಪುಟ್ ಮೌಲ್ಯವಾಗಿದೆ. ಇದು 7.8–11 mmol / l ವ್ಯಾಪ್ತಿಯಲ್ಲಿದ್ದರೆ, ವೈದ್ಯರು ಗ್ಲೂಕೋಸ್ ಸಹಿಷ್ಣುತೆಯ ಉಲ್ಲಂಘನೆಯನ್ನು ನಿರ್ಧರಿಸುತ್ತಾರೆ.
11 mmol / l ಗಿಂತ ಹೆಚ್ಚಿನ ಸೂಚಕಗಳೊಂದಿಗೆ - ಮಧುಮೇಹದ ಉಪಸ್ಥಿತಿ.
ಗ್ಲೈಕೇಟೆಡ್ ಹಿಮೋಗ್ಲೋಬಿನ್ ಪರೀಕ್ಷೆ
ಇಂದು ಮಧುಮೇಹವನ್ನು ನಿರ್ಧರಿಸಲು ಅತ್ಯಂತ ನಿಖರ ಮತ್ತು ವಿಶ್ವಾಸಾರ್ಹ ಪ್ರಯೋಗಾಲಯ ವಿಧಾನ. ದುರ್ಬಲವಾಗಿ ಬಾಹ್ಯ ಅಂಶಗಳ ಮೇಲೆ ಅವಲಂಬಿತವಾಗಿರುತ್ತದೆ (ಫಲಿತಾಂಶಗಳು ಆಹಾರ ಸೇವನೆ, ದಿನದ ಸಮಯ, ದೈಹಿಕ ಚಟುವಟಿಕೆ, ation ಷಧಿ, ಅನಾರೋಗ್ಯ ಮತ್ತು ಭಾವನಾತ್ಮಕ ಸ್ಥಿತಿಯಿಂದ ಪ್ರಭಾವಿತವಾಗುವುದಿಲ್ಲ), ಗ್ಲೂಕೋಸ್ಗೆ ಬಂಧಿಸುವ ರಕ್ತ ಪ್ಲಾಸ್ಮಾದಲ್ಲಿ ಹರಡುವ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಶೇಕಡಾವಾರು ಪ್ರಮಾಣವನ್ನು ತೋರಿಸುತ್ತದೆ.

6.5 ಪ್ರತಿಶತಕ್ಕಿಂತ ಹೆಚ್ಚಿನ ಸೂಚಕವು ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನ ಸಾಕ್ಷಿಯಾಗಿದೆ. 5.7-6.5 ಪ್ರತಿಶತದ ವ್ಯಾಪ್ತಿಯ ಫಲಿತಾಂಶಗಳು ದುರ್ಬಲಗೊಂಡ ಗ್ಲೂಕೋಸ್ ಸಹಿಷ್ಣುತೆಯೊಂದಿಗೆ ಪೂರ್ವಭಾವಿ ಸ್ಥಿತಿಯಾಗಿದೆ.
ಇತರ ವಿಷಯಗಳ ಜೊತೆಗೆ, ಸಮಗ್ರ ರೋಗನಿರ್ಣಯದೊಂದಿಗೆ, ರೋಗಿಯು ಮಧುಮೇಹದ (ನಿರ್ದಿಷ್ಟವಾಗಿ, ಪಾಲಿಡಿಪ್ಸಿಯಾ ಮತ್ತು ಪಾಲಿಯುರಿಯಾ) ಕ್ಲಾಸಿಕ್ ಬಾಹ್ಯ ಲಕ್ಷಣಗಳನ್ನು ಹೊಂದಿದ್ದಾನೆ ಎಂದು ಖಚಿತಪಡಿಸಿಕೊಳ್ಳಬೇಕು, ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾಕ್ಕೆ ಕಾರಣವಾಗುವ ಇತರ ರೋಗಗಳು ಮತ್ತು ಪರಿಸ್ಥಿತಿಗಳನ್ನು ಹೊರಗಿಡಬೇಕು ಮತ್ತು ಮಧುಮೇಹದ ನೊಸೊಲಾಜಿಕಲ್ ರೂಪವನ್ನು ಸಹ ಸ್ಪಷ್ಟಪಡಿಸಬೇಕು.
ಮೇಲಿನ ಎಲ್ಲಾ ಚಟುವಟಿಕೆಗಳನ್ನು ನಡೆಸಿದ ನಂತರ ಮತ್ತು ರೋಗಿಯಲ್ಲಿ ಮಧುಮೇಹ ಇರುವಿಕೆಯ ಸಂಗತಿಯನ್ನು ತಿಳಿಸಿದ ನಂತರ, ರೋಗದ ಪ್ರಕಾರವನ್ನು ದೃ to ೀಕರಿಸುವುದು ಅವಶ್ಯಕ. ರಕ್ತ ಪ್ಲಾಸ್ಮಾದಲ್ಲಿನ ಸಿ-ಪೆಪ್ಟೈಡ್ಗಳ ಮಟ್ಟವನ್ನು ಅಳೆಯುವ ಮೂಲಕ ಈ ಘಟನೆಯನ್ನು ನಡೆಸಲಾಗುತ್ತದೆ - ಈ ಬಯೋಮಾರ್ಕರ್ ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿಯ ಬೀಟಾ ಕೋಶಗಳ ಉತ್ಪಾದನಾ ಕಾರ್ಯವನ್ನು ನಿರೂಪಿಸುತ್ತದೆ ಮತ್ತು ಕಡಿಮೆ ದರದಲ್ಲಿ 1 ವಿಧದ ಮಧುಮೇಹವನ್ನು ಸೂಚಿಸುತ್ತದೆ, ಅದಕ್ಕೆ ಅನುಗುಣವಾಗಿ ಅದರ ಸ್ವಯಂ ನಿರೋಧಕ ಸ್ವರೂಪ.
ಶಿಶುವೈದ್ಯ, ಚಿಕಿತ್ಸಕ, ಅಂತಃಸ್ರಾವಶಾಸ್ತ್ರಜ್ಞ, ಸಾಮಾನ್ಯ ವೈದ್ಯರು ಮತ್ತು ಇತರ ತಜ್ಞರು ರೋಗವನ್ನು ಪತ್ತೆ ಹಚ್ಚಬಹುದು. ಅನಾಮ್ನೆಸಿಸ್, ಸಾಮಾನ್ಯ ಪರೀಕ್ಷೆ, ಪ್ರಯೋಗಾಲಯ ಪರೀಕ್ಷೆಯಿಂದ ರೋಗವನ್ನು ದೃ is ಪಡಿಸಲಾಗಿದೆ.
ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾ ಪರೀಕ್ಷೆಗಳು ಅಗತ್ಯವಿದೆ:
- ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಉಪವಾಸ ಮತ್ತು ತಿನ್ನುವ ನಂತರ,
- ಮೂತ್ರ ಸಕ್ಕರೆ
- ಗ್ಲೈಕೇಟೆಡ್ ಹಿಮೋಗ್ಲೋಬಿನ್.
ಮಧುಮೇಹ ಇವರಿಂದ ದೃ is ೀಕರಿಸಲ್ಪಟ್ಟಿದೆ:
- ಉಪವಾಸ ಗ್ಲೈಸೆಮಿಯಾ 6.1 mmol / l ಗಿಂತ ಹೆಚ್ಚು, ಮಧ್ಯಾಹ್ನ - 11.1 mmol / l ಗಿಂತ ಹೆಚ್ಚು,
- ಗ್ಲುಕೋಸುರಿಯಾದ ಗುಣಾತ್ಮಕ ಅಥವಾ ಪರಿಮಾಣಾತ್ಮಕ ಪತ್ತೆ,
- ಗ್ಲೈಕೇಟೆಡ್ ಹಿಮೋಗ್ಲೋಬಿನ್ ಮಟ್ಟವು 6.5% ಕ್ಕಿಂತ ಹೆಚ್ಚು.
ಕೋಷ್ಟಕ 2 - ಮಧುಮೇಹ ಮತ್ತು ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯ ಇತರ ಅಸ್ವಸ್ಥತೆಗಳ ರೋಗನಿರ್ಣಯದ ಮಾನದಂಡಗಳು (WHO, 1999).
ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾವು ಮಧುಮೇಹದ ಉಪಸ್ಥಿತಿಯನ್ನು ಮಾತ್ರ ಸೂಚಿಸುತ್ತದೆ. ವಿಶೇಷ ಪರೀಕ್ಷೆಯನ್ನು ಬಳಸಿಕೊಂಡು ಮಧುಮೇಹದ ಪ್ರಕಾರವನ್ನು ಪರಿಶೀಲಿಸಲಾಗುತ್ತದೆ.
ಡಯಾಗ್ನೋಸ್ಟಿಕ್ಸ್ ಇದರ ಗುರುತನ್ನು ಒಳಗೊಂಡಿದೆ:
- ಅಸಿಟೋನುರಿಯಾ
- ಕೀಟೋನೆಮಿಯಾ
- ಆಸಿಡೋಸಿಸ್
- ಕಡಿಮೆ ಮಟ್ಟದ ಅಂತರ್ವರ್ಧಕ ಇನ್ಸುಲಿನ್,
- ಆಟೋಆಂಟಿಬಾಡಿಗಳು
- ಆನುವಂಶಿಕ ಪ್ರವೃತ್ತಿ.
ಆಂತರಿಕ ಇನ್ಸುಲಿನ್ ಮಟ್ಟವನ್ನು ನಿರ್ಣಯಿಸಲು, ಸಿ-ಪೆಪ್ಟೈಡ್ನ ಸೂಚಕವನ್ನು ಬಳಸಲಾಗುತ್ತದೆ. ಸಾಮಾನ್ಯವಾಗಿ, ಸಿ-ಪೆಪ್ಟೈಡ್ ಹಾರ್ಮೋನ್ಗಿಂತ ಹೆಚ್ಚು ಸ್ಥಿರವಾದ ವಸ್ತುವಾಗಿದೆ. ಇನ್ಸುಲಿನ್ ಸಂಶ್ಲೇಷಣೆಯ ಸಮಯದಲ್ಲಿ ಈ ಸಂಯುಕ್ತವು ರೂಪುಗೊಳ್ಳುತ್ತದೆ. ಹೆಚ್ಚು ಬೀಟಾ-ಸೆಲ್ ಹಾರ್ಮೋನ್, ಸಿ-ಪೆಪ್ಟೈಡ್ ಮಟ್ಟವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ.
ಹೀಗಾಗಿ, ಟೈಪ್ 1 ಮಧುಮೇಹವು ಇವುಗಳಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ:
- 6.1 mmol / l ಗಿಂತ ಹೆಚ್ಚಿನ ಸಕ್ಕರೆ ಉಪವಾಸ,
- 11.1 ಮಿಮೀ / ಲೀ ಮೇಲಿನ ದಿನದಲ್ಲಿ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ,
- ಗ್ಲೈಕೇಟೆಡ್ ಹಿಮೋಗ್ಲೋಬಿನ್ 6.5% ಕ್ಕಿಂತ ಹೆಚ್ಚು,
- ಗ್ಲುಕೋಸುರಿಯಾ
- ಕೀಟೋನೆಮಿಯಾ
- ಕೀಟೋನುರಿಯಾ
- ರಕ್ತದ ಪಿಹೆಚ್ ಶಾರೀರಿಕ ರೂ than ಿಗಿಂತ ಕಡಿಮೆ (7.35 ಕ್ಕಿಂತ ಕಡಿಮೆ),
- ಸಿ-ಪೆಪ್ಟೈಡ್ನಲ್ಲಿನ ಇಳಿಕೆ,
- ಕಡಿಮೆ ರಕ್ತ ಇನ್ಸುಲಿನ್ ಮಟ್ಟ
- ನಿರ್ದಿಷ್ಟ ಪ್ರತಿಕಾಯಗಳ ಉಪಸ್ಥಿತಿ,
- ಜಿನೋಟೈಪ್ HLA-DR3, HLA-DR4.
ಚಿಕಿತ್ಸೆ ಮತ್ತು ತಡೆಗಟ್ಟುವಿಕೆ
ಮಧುಮೇಹದಲ್ಲಿ ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾಕ್ಕೆ ಚಿಕಿತ್ಸೆ ನೀಡುವ ಮುಖ್ಯ ಸಮಸ್ಯೆ ಎಂದರೆ ಉಸಿರಾಡುವ drugs ಷಧಿಗಳ ಬಳಕೆ, ಏಕೆಂದರೆ ಶ್ವಾಸನಾಳ ಮತ್ತು ವ್ಯವಸ್ಥಿತ ಕಾರ್ಟಿಕೊಸ್ಟೆರಾಯ್ಡ್ಗಳಲ್ಲಿನ ಬೀಟಾ-ರಿಸೆಪ್ಟರ್ ಉತ್ತೇಜಕಗಳು ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತವೆ.
ಗ್ಲುಕೊಕಾರ್ಟಿಕೊಸ್ಟೆರಾಯ್ಡ್ಗಳು ಗ್ಲೈಕೊಜೆನ್ ಸ್ಥಗಿತ ಮತ್ತು ಪಿತ್ತಜನಕಾಂಗದಲ್ಲಿ ಗ್ಲೂಕೋಸ್ ರಚನೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತವೆ, ಬೆಟಾಮಿಮೆಟಿಕ್ಸ್ ಇನ್ಸುಲಿನ್ ಸೂಕ್ಷ್ಮತೆಯನ್ನು ಕಡಿಮೆ ಮಾಡುತ್ತದೆ. ಸಾಲ್ಬುಟಮಾಲ್, ರಕ್ತದಲ್ಲಿನ ಗ್ಲೂಕೋಸ್ ಅನ್ನು ಹೆಚ್ಚಿಸುವುದರ ಜೊತೆಗೆ, ಮಧುಮೇಹ ಕೀಟೋಆಸಿಡೋಸಿಸ್ನಂತಹ ತೊಂದರೆಗಳ ಅಪಾಯವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ. ಟೆರ್ಬುಟಾಲಿನ್ ಚಿಕಿತ್ಸೆಯು ಗ್ಲುಕಗನ್ ಉತ್ಪಾದನೆಯನ್ನು ಉತ್ತೇಜಿಸುವ ಮೂಲಕ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ, ಇದು ಇನ್ಸುಲಿನ್ ವಿರೋಧಿ.
ಇನ್ಹಲೇಷನ್ಗಳಾಗಿ ಬೀಟಾ ಉತ್ತೇಜಕಗಳನ್ನು ತೆಗೆದುಕೊಳ್ಳುವ ರೋಗಿಗಳು ಸ್ಟೀರಾಯ್ಡ್ ations ಷಧಿಗಳನ್ನು ಬಳಸುವವರಿಗಿಂತ ಹೈಪೊಗ್ಲಿಸಿಮಿಯಾದಿಂದ ಬಳಲುತ್ತಿರುವ ಸಾಧ್ಯತೆ ಕಡಿಮೆ. ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಸ್ಥಿರವಾಗಿರಿಸಿಕೊಳ್ಳುವುದು ಅವರಿಗೆ ಸುಲಭವಾಗಿದೆ.
ಆಸ್ತಮಾ ಮತ್ತು ಮಧುಮೇಹದ ತೊಂದರೆಗಳ ಚಿಕಿತ್ಸೆ ಮತ್ತು ತಡೆಗಟ್ಟುವಿಕೆ ಈ ಕೆಳಗಿನ ತತ್ವಗಳನ್ನು ಆಧರಿಸಿದೆ:
- ಅಂತಃಸ್ರಾವಶಾಸ್ತ್ರಜ್ಞ ಮತ್ತು ಶ್ವಾಸಕೋಶಶಾಸ್ತ್ರಜ್ಞ, ಅಲರ್ಜಿಸ್ಟ್ ಅವಲೋಕನ.
- ಸರಿಯಾದ ಪೋಷಣೆ ಮತ್ತು ಬೊಜ್ಜು ತಡೆಗಟ್ಟುವಿಕೆ.
- ದೈಹಿಕ ಚಟುವಟಿಕೆಯನ್ನು ನಿರ್ವಹಿಸುವುದು.
- ಸ್ಟೀರಾಯ್ಡ್ಗಳನ್ನು ಬಳಸುವಾಗ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯ ನಿಯಂತ್ರಣ.
ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾ ರೋಗಿಗಳಿಗೆ, ಧೂಮಪಾನದ ಸಂಪೂರ್ಣ ನಿಲುಗಡೆ ಅಗತ್ಯ, ಏಕೆಂದರೆ ಈ ಅಂಶವು ಆಗಾಗ್ಗೆ ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ದಾಳಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ ಮತ್ತು ರಕ್ತ ಪರಿಚಲನೆ, ವಾಸೊಸ್ಪಾಸ್ಮ್ ಉಲ್ಲಂಘನೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನಲ್ಲಿ, ಆಂಜಿಯೋಪತಿಯ ಪರಿಸ್ಥಿತಿಗಳಲ್ಲಿ, ಧೂಮಪಾನವು ಮಧುಮೇಹ ನರರೋಗ, ಹೃದ್ರೋಗ, ಮೂತ್ರಪಿಂಡಗಳ ಗ್ಲೋಮೆರುಲಿಯ ನಾಶ ಮತ್ತು ಮೂತ್ರಪಿಂಡದ ವೈಫಲ್ಯದ ಅಪಾಯವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಮತ್ತು ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದ ಜಂಟಿ ಕೋರ್ಸ್ ಹೊಂದಿರುವ ಟ್ಯಾಬ್ಲೆಟ್ಗಳಲ್ಲಿ ಗ್ಲುಕೊಕಾರ್ಟಿಕೊಸ್ಟೆರಾಯ್ಡ್ಗಳನ್ನು ಸೂಚಿಸಲು, ಕಟ್ಟುನಿಟ್ಟಾದ ಸೂಚನೆಗಳು ಇರಬೇಕು. ಇವುಗಳಲ್ಲಿ ಆಗಾಗ್ಗೆ ಮತ್ತು ಅನಿಯಂತ್ರಿತ ಆಸ್ತಮಾ ದಾಳಿಗಳು, ಇನ್ಹಲೇಷನ್ಗಳಲ್ಲಿ ಸ್ಟೀರಾಯ್ಡ್ಗಳ ಬಳಕೆಯಿಂದ ಉಂಟಾಗುವ ಪರಿಣಾಮದ ಕೊರತೆ ಸೇರಿವೆ.
ಮಾತ್ರೆಗಳಲ್ಲಿ ಈಗಾಗಲೇ ಗ್ಲುಕೊಕಾರ್ಟಿಕಾಯ್ಡ್ ಸಿದ್ಧತೆಗಳನ್ನು ಸೂಚಿಸಿರುವ ಅಥವಾ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ಹಾರ್ಮೋನುಗಳ ಅಗತ್ಯವಿರುವ ರೋಗಿಗಳಿಗೆ, ಪ್ರೆಡ್ನಿಸೋಲೋನ್ನ ಆಡಳಿತವನ್ನು ಹತ್ತು ದಿನಗಳಿಗಿಂತ ಹೆಚ್ಚು ಕಾಲ ಸೂಚಿಸಲಾಗುವುದಿಲ್ಲ. ದಿನಕ್ಕೆ ಒಂದು ಕಿಲೋಗ್ರಾಂ ದೇಹದ ತೂಕಕ್ಕೆ ಡೋಸ್ ಲೆಕ್ಕಾಚಾರವನ್ನು ನಡೆಸಲಾಗುತ್ತದೆ, ಪ್ರತಿ ಕೆಜಿಗೆ 1-2 ಮಿಗ್ರಾಂ ಗಿಂತ ಹೆಚ್ಚಿಲ್ಲ.
ದುರದೃಷ್ಟವಶಾತ್, ಆಧುನಿಕ medicine ಷಧವು ಟೈಪ್ 1 ಮಧುಮೇಹವನ್ನು ಹೇಗೆ ಸಂಪೂರ್ಣವಾಗಿ ಗುಣಪಡಿಸುವುದು ಎಂದು ಇನ್ನೂ ತಿಳಿದಿಲ್ಲ. ಈ ರೀತಿಯ ರೋಗವನ್ನು ಇನ್ಸುಲಿನ್-ಅವಲಂಬಿತ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ, ಏಕೆಂದರೆ ದೇಹವು ಈ ಹಾರ್ಮೋನ್ ಅನ್ನು ಉತ್ಪಾದಿಸುವುದಿಲ್ಲ, ಇದನ್ನು ಚುಚ್ಚುಮದ್ದಿನಿಂದ ನಿರ್ವಹಿಸಬೇಕು.
ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಗೆ ತರುವುದು ರೋಗಿಯ ಮುಖ್ಯ ಕಾರ್ಯ. ಇದಕ್ಕಾಗಿ, ಇನ್ಸುಲಿನ್ ಚುಚ್ಚುಮದ್ದನ್ನು ಬಳಸಲಾಗುತ್ತದೆ. ಇಂದು ಅವುಗಳಲ್ಲಿ ಸಾಕಷ್ಟು ಇವೆ, ಹಲವಾರು ವಿಧಗಳಿವೆ:
- ವೇಗವಾಗಿ ಕಾರ್ಯನಿರ್ವಹಿಸುವ ಇನ್ಸುಲಿನ್. ಇದು ಚುಚ್ಚುಮದ್ದಿನ 15 ನಿಮಿಷಗಳ ನಂತರ ಕಾರ್ಯನಿರ್ವಹಿಸುತ್ತದೆ ಮತ್ತು 2-4 ಗಂಟೆಗಳಿರುತ್ತದೆ.
- ಸಾಮಾನ್ಯ ಇಂಜೆಕ್ಷನ್. ಅವರು ಆಡಳಿತದ 30 ನಿಮಿಷಗಳ ನಂತರ ಕೆಲಸ ಮಾಡುತ್ತಾರೆ, ಸುಮಾರು 3-6 ಗಂಟೆಗಳ ಪರಿಣಾಮವನ್ನು ಹೊಂದಿರುತ್ತಾರೆ.
- ಮಧ್ಯಮ ಅವಧಿಯ ಚುಚ್ಚುಮದ್ದು. ಅವರು ಸುಮಾರು 18 ಗಂಟೆಗಳ ಪರಿಣಾಮವನ್ನು ಹೊಂದಿರುವ 2-4 ಗಂಟೆಗಳಲ್ಲಿ ಕಾರ್ಯನಿರ್ವಹಿಸಲು ಪ್ರಾರಂಭಿಸುತ್ತಾರೆ.
- ದೀರ್ಘ ನಟನೆ ಇನ್ಸುಲಿನ್. ಕೆಲವೇ ಗಂಟೆಗಳಲ್ಲಿ ಅದು ವ್ಯಕ್ತಿಯ ರಕ್ತಪ್ರವಾಹಕ್ಕೆ ಪ್ರವೇಶಿಸಿ ದಿನವಿಡೀ ಕೆಲಸ ಮಾಡುತ್ತದೆ.

ಮೂಲತಃ, ಟೈಪ್ 1 ಮಧುಮೇಹ ಹೊಂದಿರುವ ರೋಗಿಗಳು ದಿನಕ್ಕೆ 3-4 ಚುಚ್ಚುಮದ್ದನ್ನು ಚುಚ್ಚುತ್ತಾರೆ. ಆದರೆ ಕೆಲವು ಸಂದರ್ಭಗಳಲ್ಲಿ, ವೈದ್ಯರು ದಿನಕ್ಕೆ 2 ಚುಚ್ಚುಮದ್ದಿನ ಪ್ರಮಾಣವನ್ನು ಕಡಿಮೆ ಮಾಡಬಹುದು.
ಇತ್ತೀಚೆಗೆ, ಪ್ರಪಂಚದ ವಿವಿಧ ಭಾಗಗಳಲ್ಲಿನ ವಿಜ್ಞಾನಿಗಳು ಈ ರೋಗದ ಸಮಸ್ಯೆಯೊಂದಿಗೆ ಹೋರಾಡುತ್ತಿದ್ದಾರೆ, ಚಿಕಿತ್ಸೆಯ ಹೊಸ ವಿಧಾನಗಳನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸುತ್ತಿದ್ದಾರೆ. ವೈದ್ಯರು ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿಯ ಕೋಶಗಳನ್ನು ಕಸಿ ಮಾಡಲು ಪ್ರಾರಂಭಿಸಿದರು.
ಕಾರ್ಯಾಚರಣೆಗಳ ಫಲಿತಾಂಶಗಳು ದಿಗ್ಭ್ರಮೆಯುಂಟುಮಾಡುತ್ತವೆ - 52% ರೋಗಿಗಳು ಇನ್ಸುಲಿನ್ ಚಿಕಿತ್ಸೆಯನ್ನು ನಿಲ್ಲಿಸುತ್ತಾರೆ, 88% ರೋಗಿಗಳು ತಮ್ಮ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಸಾಮಾನ್ಯ ಮಟ್ಟಕ್ಕೆ ಇಳಿಯಲು ಸಾಧ್ಯವಾಯಿತು ಮತ್ತು ಹೈಪೊಗ್ಲಿಸಿಮಿಯಾ ದಾಳಿಗಳು ಕಣ್ಮರೆಯಾಗುತ್ತವೆ ಎಂದು ಹೇಳುತ್ತಾರೆ. ಇದರರ್ಥ ಈ ಚಿಕಿತ್ಸೆಯ ವಿಧಾನವು ಬಹಳ ಭರವಸೆಯಿದೆ ಮತ್ತು ಶೀಘ್ರದಲ್ಲೇ ಪ್ರಪಂಚದಾದ್ಯಂತ ಹರಡಲು ಸಾಧ್ಯವಾಗುತ್ತದೆ.
ಮತ್ತೊಂದು ಕುತೂಹಲಕಾರಿ ಚಿಕಿತ್ಸೆ ಡಿಎನ್ಎ ಲಸಿಕೆ. ಇದು ಮಾನವನ ರಕ್ತದಲ್ಲಿ ಸಿ-ಪೆಪ್ಟೈಡ್ಗಳ ಮಟ್ಟವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ, ಬೀಟಾ ಕೋಶಗಳ ಕಾರ್ಯವನ್ನು ಪುನಃಸ್ಥಾಪಿಸುತ್ತದೆ.
Ine ಷಧವು ಇನ್ನೂ ನಿಲ್ಲುವುದಿಲ್ಲ ಮತ್ತು ಟೈಪ್ 1 ಮಧುಮೇಹವನ್ನು ನಿವಾರಿಸುವ ಮಾರ್ಗಗಳನ್ನು ನಿರಂತರವಾಗಿ ಹುಡುಕುತ್ತಿದೆ. ಬಹುಶಃ ಮುಂದಿನ ದಿನಗಳಲ್ಲಿ, ನೆಗಡಿಯಿಂದ ಮಾನವಕುಲವು ರೋಗಶಾಸ್ತ್ರವನ್ನು ಸುಲಭವಾಗಿ ತೊಡೆದುಹಾಕಲು ಸಾಧ್ಯವಾಗುತ್ತದೆ.
ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಗಂಭೀರ ಸ್ವರಕ್ಷಿತ ಕಾಯಿಲೆಯಾಗಿದ್ದು, ಇದರೊಂದಿಗೆ ವ್ಯಕ್ತಿಯು ತನ್ನ ಜೀವನದುದ್ದಕ್ಕೂ ಅಸ್ತಿತ್ವದಲ್ಲಿರಬೇಕು. ಸಾಂಪ್ರದಾಯಿಕ medicine ಷಧವು ನೂರಾರು ಪಾಕವಿಧಾನಗಳನ್ನು ಸೈದ್ಧಾಂತಿಕವಾಗಿ ರೋಗದ ವಿರುದ್ಧ ಹೋರಾಡಲು ಸಹಾಯ ಮಾಡುತ್ತದೆ, ಆದಾಗ್ಯೂ, ಆಧುನಿಕ ವೈದ್ಯಕೀಯ ಅಭ್ಯಾಸವು ತೋರಿಸಿದಂತೆ, ಅವೆಲ್ಲವೂ ಸಂಕೀರ್ಣ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ ಹಾನಿ ಮಾಡುತ್ತವೆ, ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯ ನಿಯತಾಂಕಗಳನ್ನು ವ್ಯವಸ್ಥಿತವಾಗಿ ಬದಲಾಯಿಸುತ್ತವೆ ಮತ್ತು ಅವುಗಳನ್ನು ಅನಿರೀಕ್ಷಿತವಾಗಿಸುತ್ತವೆ.
ನೀವು ಆರೋಗ್ಯವನ್ನು ಗೌರವಿಸಿದರೆ, ನಿಯಮಿತವಾಗಿ ಇನ್ಸುಲಿನ್ ಚುಚ್ಚುಮದ್ದನ್ನು ತೆಗೆದುಕೊಳ್ಳಿ, ಅಗತ್ಯವಾದ ಆಹಾರವನ್ನು ಅನುಸರಿಸಿ ಮತ್ತು ನೈಸರ್ಗಿಕವಾಗಿ ಉನ್ನತ ಮಟ್ಟದ ಜೀವನವನ್ನು ಕಾಪಾಡಿಕೊಳ್ಳುವ ಉದ್ದೇಶದಿಂದ ಇತರ ಕ್ರಮಗಳನ್ನು ತೆಗೆದುಕೊಳ್ಳಿ, ನಂತರ ನಿಮ್ಮ ಚಿಕಿತ್ಸೆಗೆ ಸಾಂಪ್ರದಾಯಿಕ medicine ಷಧಿ ಪಾಕವಿಧಾನಗಳನ್ನು ಬಳಸದಂತೆ ನಾವು ಬಲವಾಗಿ ಶಿಫಾರಸು ಮಾಡುತ್ತೇವೆ.
ಹಾರ್ಮೋನ್ ಬದಲಿ ಚಿಕಿತ್ಸೆ
ಟೈಪ್ 1 ಮಧುಮೇಹಕ್ಕೆ ಮುಖ್ಯ ಚಿಕಿತ್ಸೆ ಹಾರ್ಮೋನ್ ರಿಪ್ಲೇಸ್ಮೆಂಟ್ ಥೆರಪಿ. ಇನ್ಸುಲಿನ್ ಸಿದ್ಧತೆಗಳನ್ನು ಮೊದಲು 100 ವರ್ಷಗಳ ಹಿಂದೆ ಬಳಸಲಾಗುತ್ತಿತ್ತು.
ಮೊದಲ drugs ಷಧಿಗಳು ಪ್ರಾಣಿ ಮೂಲದವು. ದೀರ್ಘಕಾಲದವರೆಗೆ, ಹಂದಿಮಾಂಸ ಮತ್ತು ಗೋವಿನ ಇನ್ಸುಲಿನ್ ಅನ್ನು ಸಕ್ರಿಯವಾಗಿ ಬಳಸಲಾಗುತ್ತಿತ್ತು.
ಇತ್ತೀಚಿನ ದಶಕಗಳಲ್ಲಿ, ಈ drugs ಷಧಿಗಳನ್ನು ಹೆಚ್ಚು ಆಧುನಿಕ .ಷಧಿಗಳಿಂದ ಸಂಪೂರ್ಣವಾಗಿ ಬದಲಾಯಿಸಲಾಗಿದೆ. ಪ್ರಪಂಚದಾದ್ಯಂತದ ಅಂತಃಸ್ರಾವಶಾಸ್ತ್ರಜ್ಞರು ಈಗ ತಳೀಯವಾಗಿ ವಿನ್ಯಾಸಗೊಳಿಸಲಾದ ಮಾನವ ಇನ್ಸುಲಿನ್ ಮತ್ತು ಹಾರ್ಮೋನ್ ಸಾದೃಶ್ಯಗಳನ್ನು ಸೂಚಿಸುತ್ತಿದ್ದಾರೆ.
ತಳದ ಸ್ರವಿಸುವಿಕೆಯನ್ನು ಅನುಕರಿಸಲು, ಅನ್ವಯಿಸಿ:
- ಮಧ್ಯಮ-ಅವಧಿಯ ಇನ್ಸುಲಿನ್ಗಳು (8-16 ಗಂಟೆಗಳ ಕೆಲಸ),
- ದೀರ್ಘಕಾಲದ ಇನ್ಸುಲಿನ್ಗಳು (18-26 ಗಂಟೆಗಳ ಕೆಲಸ).
ಈ ಪರಿಹಾರಗಳನ್ನು ದಿನಕ್ಕೆ 1-2 ಬಾರಿ ನೀಡಲಾಗುತ್ತದೆ. Drug ಷಧದ ಪ್ರಮಾಣವನ್ನು ವೈದ್ಯರು ಆಯ್ಕೆ ಮಾಡುತ್ತಾರೆ ಮತ್ತು ಹೊಂದಿಸುತ್ತಾರೆ.
ಇದನ್ನು ಬಳಸಿಕೊಂಡು ಪೋಸ್ಟ್ಪ್ರಾಂಡಿಯಲ್ ಸ್ರವಿಸುವಿಕೆಯನ್ನು ಅನುಕರಿಸಲು:
- ಅಲ್ಪ-ನಟನೆಯ ಇನ್ಸುಲಿನ್ಗಳು (6-8 ಗಂಟೆಗಳ ಕೆಲಸ),
- ಹಾರ್ಮೋನ್ನ ಅಲ್ಟ್ರಾಶಾರ್ಟ್ ಸಾದೃಶ್ಯಗಳು (2-4 ಗಂಟೆಗಳ ಕೆಲಸ).
ಕೋಷ್ಟಕ 3 - ಸಾಮಾನ್ಯವಾಗಿ ಬಳಸುವ ಮಾನವ ಇನ್ಸುಲಿನ್ ಸಿದ್ಧತೆಗಳ ಕ್ರಿಯೆಯ ಅವಧಿ (ಸರಳೀಕೃತ ಶಿಫಾರಸುಗಳು).
ಈ ಪದಾರ್ಥಗಳ ಪ್ರಮಾಣವು ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯ ಮಟ್ಟ, ಯೋಜಿತ ದೈಹಿಕ ಚಟುವಟಿಕೆ ಮತ್ತು ಆಹಾರದಲ್ಲಿನ ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ಗಳ ಪ್ರಮಾಣವನ್ನು ಅವಲಂಬಿಸಿರುತ್ತದೆ. ವೈದ್ಯರು ರೋಗಿಗೆ ಪ್ರತ್ಯೇಕ ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ ಗುಣಾಂಕಗಳನ್ನು ಆಯ್ಕೆ ಮಾಡುತ್ತಾರೆ. ರೋಗಿಯು ಸ್ವತಂತ್ರವಾಗಿ ಸಣ್ಣ ಇನ್ಸುಲಿನ್ ಪ್ರಮಾಣವನ್ನು ಪ್ರತಿದಿನ ಸರಿಹೊಂದಿಸುತ್ತಾನೆ, ವೈದ್ಯರ ಶಿಫಾರಸುಗಳನ್ನು ಕೇಂದ್ರೀಕರಿಸುತ್ತಾನೆ.
ಇನ್ಸುಲಿನ್ ಅನ್ನು ಇದನ್ನು ನಿರ್ವಹಿಸಲಾಗುತ್ತದೆ:
- ಬಿಸಾಡಬಹುದಾದ ಸಿರಿಂಜುಗಳು
- ಪೆನ್ ಸಿರಿಂಜ್
- ಇನ್ಸುಲಿನ್ ವಿತರಕಗಳು (ಆಡಂಬರ).
ವಿಶಿಷ್ಟವಾಗಿ, ಹಾರ್ಮೋನ್ ಅನ್ನು ಸಬ್ಕ್ಯುಟೇನಿಯಸ್ ಕೊಬ್ಬಿನಲ್ಲಿ ಚುಚ್ಚಲಾಗುತ್ತದೆ. ಇದಕ್ಕಾಗಿ, 4-12 ಮಿಮೀ ಉದ್ದವಿರುವ ಸೂಜಿಗಳನ್ನು ಬಳಸಲಾಗುತ್ತದೆ.
ರೋಗಿಯು ಮಧುಮೇಹ ಕೋಮಾದ ಸ್ಥಿತಿಯಲ್ಲಿದ್ದರೆ, ಇನ್ಸುಲಿನ್ನ ಸಬ್ಕ್ಯುಟೇನಿಯಸ್ ಆಡಳಿತವು ಪ್ರಾಯೋಗಿಕವಾಗಿ ನಿಷ್ಪರಿಣಾಮಕಾರಿಯಾಗಿದೆ. ಈ ಪರಿಸ್ಥಿತಿಯಲ್ಲಿ, ಸಿರೆಯ ರಕ್ತಕ್ಕೆ ಹಾರ್ಮೋನ್ ಚುಚ್ಚಲಾಗುತ್ತದೆ.
ಸಂಪ್ರದಾಯವಾದಿ ಚಿಕಿತ್ಸೆ
ಇನ್ಸುಲಿನ್ ಜೊತೆಗೆ, ಟೈಪ್ 1 ಡಯಾಬಿಟಿಸ್ ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ಬಳಸಲಾಗುತ್ತದೆ:
- ಆಹಾರ
- ಡೋಸ್ಡ್ ದೈಹಿಕ ಚಟುವಟಿಕೆ,
- ಸ್ವಯಂ ನಿಯಂತ್ರಣ.
ಪೌಷ್ಠಿಕಾಂಶವು ಕ್ಯಾಲೊರಿಗಳಲ್ಲಿ ಸಮರ್ಪಕವಾಗಿರಬೇಕು, ವೈವಿಧ್ಯಮಯ ಮತ್ತು ಸಮತೋಲಿತವಾಗಿರಬೇಕು.ಅಂತಹ ಆಹಾರವು ಶಾರೀರಿಕ (ಸಾಮಾನ್ಯ) ಆಹಾರಕ್ಕೆ ಸಾಧ್ಯವಾದಷ್ಟು ಹತ್ತಿರದಲ್ಲಿದೆ.
ರೋಗಿಯನ್ನು ಸಾಧ್ಯವಾದಷ್ಟು ಕಡಿಮೆ ಮಾಡಬೇಕು:
- ಸರಳ ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ ಸೇವನೆ (ಫ್ರಕ್ಟೋಸ್, ಸುಕ್ರೋಸ್, ಗ್ಲೂಕೋಸ್),
- ಪ್ರಾಣಿಗಳ ಕೊಬ್ಬಿನ ಸೇವನೆ.
ಈ ರೋಗದ ರೋಗಿಗಳು ಮನೆಯಲ್ಲಿ ಪ್ರಾಥಮಿಕ ಸಾಧನಗಳನ್ನು ಬಳಸಿಕೊಂಡು ರಕ್ತದಲ್ಲಿನ ಗ್ಲೂಕೋಸ್ನ ಮಟ್ಟವನ್ನು ಪ್ರತಿದಿನ ನಿರ್ಧರಿಸಬೇಕು. ಅಗತ್ಯವಿದ್ದರೆ ನಿಮ್ಮ ವೈದ್ಯರು ಸಕ್ಕರೆಗೆ ಮೂತ್ರವನ್ನು ಶಿಫಾರಸು ಮಾಡಬಹುದು. ಗ್ಲೂಕೋಸ್ ಅನ್ನು ಹೆಚ್ಚಿಸಿದರೆ, ಟೈಪ್ 1 ಮಧುಮೇಹಕ್ಕೆ ಚಿಕಿತ್ಸೆ ನೀಡಲು ಇನ್ಸುಲಿನ್ ಚುಚ್ಚುಮದ್ದು ಅಗತ್ಯವಾಗಿರುತ್ತದೆ. ಈ ಹಾರ್ಮೋನ್ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯನ್ನು ಸಮನ್ವಯಗೊಳಿಸುತ್ತದೆ ಮತ್ತು ದೇಹವು ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ಗಳನ್ನು ಬಳಸಿಕೊಳ್ಳಲು ಸಹಾಯ ಮಾಡುತ್ತದೆ.
ಅನೇಕ ಮಧುಮೇಹಿಗಳು ಶಸ್ತ್ರಚಿಕಿತ್ಸೆಯೊಂದಿಗೆ ಹೃದಯ ವೈಫಲ್ಯಕ್ಕೆ ಹೇಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಬೇಕೆಂದು ಕಾಳಜಿ ವಹಿಸುತ್ತಾರೆ. Drugs ಷಧಿಗಳ ಸಹಾಯದಿಂದ ಹೃದಯರಕ್ತನಾಳದ ವ್ಯವಸ್ಥೆಯನ್ನು ಬಲಪಡಿಸುವಾಗ ಆಮೂಲಾಗ್ರ ಚಿಕಿತ್ಸೆಯನ್ನು ನಡೆಸಲಾಗುತ್ತದೆ. ಶಸ್ತ್ರಚಿಕಿತ್ಸಾ ವಿಧಾನಗಳ ಸೂಚನೆಗಳು ಹೀಗಿವೆ:
- ಕಾರ್ಡಿಯೋಗ್ರಾಮ್ನಲ್ಲಿನ ಬದಲಾವಣೆಗಳು,
- ಎದೆಯ ಪ್ರದೇಶವು ನಿರಂತರವಾಗಿ ನೋಯುತ್ತಿದ್ದರೆ,
- .ತ
- ಆರ್ಹೆತ್ಮಿಯಾ,
- ಹೃದಯಾಘಾತ ಎಂದು ಶಂಕಿಸಲಾಗಿದೆ
- ಪ್ರಗತಿಶೀಲ ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್.
ಹೃದಯ ವೈಫಲ್ಯದ ಶಸ್ತ್ರಚಿಕಿತ್ಸೆಯು ಬಲೂನ್ ವಾಸೋಡಿಲೇಷನ್ ಅನ್ನು ಒಳಗೊಂಡಿದೆ. ಅದರ ಸಹಾಯದಿಂದ, ಹೃದಯವನ್ನು ಪೋಷಿಸುವ ಅಪಧಮನಿಯ ಕಿರಿದಾಗುವಿಕೆಯನ್ನು ತೆಗೆದುಹಾಕಲಾಗುತ್ತದೆ. ಕಾರ್ಯವಿಧಾನದ ಸಮಯದಲ್ಲಿ, ಅಪಧಮನಿಯಲ್ಲಿ ಕ್ಯಾತಿಟರ್ ಅನ್ನು ಸೇರಿಸಲಾಗುತ್ತದೆ, ಅದರ ಜೊತೆಗೆ ಸಮಸ್ಯೆಯ ಪ್ರದೇಶಕ್ಕೆ ಬಲೂನ್ ಅನ್ನು ತರಲಾಗುತ್ತದೆ.
ಅಪಧಮನಿಯೊಳಗೆ ಜಾಲರಿಯ ರಚನೆಯನ್ನು ಸೇರಿಸಿದಾಗ ಮಹಾಪಧಮನಿಯ ಸ್ಟೆಂಟಿಂಗ್ ಅನ್ನು ಹೆಚ್ಚಾಗಿ ಮಾಡಲಾಗುತ್ತದೆ, ಇದು ಕೊಲೆಸ್ಟ್ರಾಲ್ ಪ್ಲೇಕ್ಗಳ ರಚನೆಯನ್ನು ತಡೆಯುತ್ತದೆ. ಮತ್ತು ಪರಿಧಮನಿಯ ಬೈಪಾಸ್ ಕಸಿ ಮಾಡುವಿಕೆಯು ಉಚಿತ ರಕ್ತದ ಹರಿವಿಗೆ ಹೆಚ್ಚುವರಿ ಪರಿಸ್ಥಿತಿಗಳನ್ನು ಸೃಷ್ಟಿಸುತ್ತದೆ, ಇದು ಮರುಕಳಿಸುವಿಕೆಯ ಅಪಾಯವನ್ನು ಗಮನಾರ್ಹವಾಗಿ ಕಡಿಮೆ ಮಾಡುತ್ತದೆ.
ಡಯಾಬಿಟಿಕ್ ಕಾರ್ಡಿಯೊಡಿಸ್ಟ್ರೋಫಿಯ ಸಂದರ್ಭದಲ್ಲಿ, ಪೇಸ್ಮೇಕರ್ ಅಳವಡಿಸುವಿಕೆಯೊಂದಿಗೆ ಶಸ್ತ್ರಚಿಕಿತ್ಸೆಯ ಚಿಕಿತ್ಸೆಯನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ. ಈ ಸಾಧನವು ಹೃದಯದಲ್ಲಿನ ಯಾವುದೇ ಬದಲಾವಣೆಗಳನ್ನು ಸೆರೆಹಿಡಿಯುತ್ತದೆ ಮತ್ತು ಅವುಗಳನ್ನು ತ್ವರಿತವಾಗಿ ಸರಿಪಡಿಸುತ್ತದೆ, ಇದು ಆರ್ಹೆತ್ಮಿಯಾ ಸಾಧ್ಯತೆಯನ್ನು ಕಡಿಮೆ ಮಾಡುತ್ತದೆ.
ಆದಾಗ್ಯೂ, ಈ ಕಾರ್ಯಾಚರಣೆಗಳನ್ನು ನಡೆಸುವ ಮೊದಲು, ಗ್ಲೂಕೋಸ್ನ ಸಾಂದ್ರತೆಯನ್ನು ಸಾಮಾನ್ಯಗೊಳಿಸುವುದು ಮಾತ್ರವಲ್ಲ, ಮಧುಮೇಹವನ್ನು ಸರಿದೂಗಿಸುವುದು ಸಹ ಮುಖ್ಯವಾಗಿದೆ. ಒಂದು ಸಣ್ಣ ಹಸ್ತಕ್ಷೇಪದಿಂದ (ಉದಾಹರಣೆಗೆ, ಬಾವು ತೆರೆಯುವುದು, ಉಗುರು ತೆಗೆಯುವುದು), ಇದನ್ನು ಹೊರರೋಗಿಗಳ ಆಧಾರದ ಮೇಲೆ ಆರೋಗ್ಯವಂತ ಜನರ ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ನಡೆಸಲಾಗುತ್ತದೆ, ಮಧುಮೇಹಿಗಳಲ್ಲಿ ಶಸ್ತ್ರಚಿಕಿತ್ಸಾ ಆಸ್ಪತ್ರೆಯಲ್ಲಿ ನಡೆಸಲಾಗುತ್ತದೆ.
ಇದಲ್ಲದೆ, ಗಮನಾರ್ಹ ಶಸ್ತ್ರಚಿಕಿತ್ಸಾ ಹಸ್ತಕ್ಷೇಪದ ಮೊದಲು, ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾ ರೋಗಿಗಳನ್ನು ಇನ್ಸುಲಿನ್ಗೆ ವರ್ಗಾಯಿಸಲಾಗುತ್ತದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ಸರಳ ಇನ್ಸುಲಿನ್ (3-5 ಪ್ರಮಾಣಗಳು) ಪರಿಚಯವನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ. ಮತ್ತು ಹಗಲಿನಲ್ಲಿ ಗ್ಲೈಕೊಸುರಿಯಾ ಮತ್ತು ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯನ್ನು ನಿಯಂತ್ರಿಸುವುದು ಬಹಳ ಮುಖ್ಯ.
ಹೃದ್ರೋಗ ಮತ್ತು ಮಧುಮೇಹವು ಹೊಂದಾಣಿಕೆಯ ಪರಿಕಲ್ಪನೆಗಳಾಗಿರುವುದರಿಂದ, ಗ್ಲೈಸೆಮಿಯಾ ಇರುವವರು ಹೃದಯರಕ್ತನಾಳದ ವ್ಯವಸ್ಥೆಯ ಕಾರ್ಯಚಟುವಟಿಕೆಯನ್ನು ನಿಯಮಿತವಾಗಿ ಮೇಲ್ವಿಚಾರಣೆ ಮಾಡಬೇಕಾಗುತ್ತದೆ. ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಎಷ್ಟು ಹೆಚ್ಚಾಗಿದೆ ಎಂಬುದನ್ನು ನಿಯಂತ್ರಿಸುವುದು ಅಷ್ಟೇ ಮುಖ್ಯ, ಏಕೆಂದರೆ ತೀವ್ರವಾದ ಹೈಪರ್ ಗ್ಲೈಸೆಮಿಯಾದೊಂದಿಗೆ ಹೃದಯಾಘಾತ ಸಂಭವಿಸಬಹುದು, ಇದು ಸಾವಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಈ ಲೇಖನದ ವೀಡಿಯೊದಲ್ಲಿ, ಮಧುಮೇಹದಲ್ಲಿ ಹೃದ್ರೋಗದ ವಿಷಯವನ್ನು ಮುಂದುವರಿಸಲಾಗಿದೆ.
ಮಧುಮೇಹಿಗಳಲ್ಲಿ ಹೃದಯ ವೈಫಲ್ಯದಲ್ಲಿ ಎಸಿಇ ಪ್ರತಿರೋಧಕಗಳು. ಹೃದಯ ವೈಫಲ್ಯದಲ್ಲಿ ಎಸಿಇ ಪ್ರತಿರೋಧಕಗಳ ಬಳಕೆಯನ್ನು ಹಲವಾರು ಅಂತರರಾಷ್ಟ್ರೀಯ ಅಧ್ಯಯನಗಳು ಬೆಂಬಲಿಸುತ್ತವೆ.
ಹೃದಯ ವೈಫಲ್ಯದ ರೋಗಿಗಳ 34 ಪೂರ್ಣಗೊಂಡ ಅಧ್ಯಯನಗಳ ಮೆಟಾ-ವಿಶ್ಲೇಷಣೆಯ ಪ್ರಕಾರ (45% ಅಥವಾ ಅದಕ್ಕಿಂತ ಕಡಿಮೆ ಎಜೆಕ್ಷನ್ ಭಾಗ) ಗಾರ್ಗ್ ಮತ್ತು ಇತರರು. ಎಸಿಇ ಇನ್ಹಿಬಿಟರ್ ಥೆರಪಿ (70) ಯೊಂದಿಗೆ ಎಚ್ಎಫ್ನಿಂದಾಗಿ ಒಟ್ಟಾರೆ ಮರಣ ಮತ್ತು ಆಸ್ಪತ್ರೆಗೆ ದಾಖಲು ಗಮನಾರ್ಹವಾಗಿ ಕಡಿಮೆಯಾಗಿದೆ ಎಂದು ತೀರ್ಮಾನಿಸಿದರು. ಒಟ್ಟಾರೆ ಮರಣದಲ್ಲಿ ಸಂಖ್ಯಾಶಾಸ್ತ್ರೀಯವಾಗಿ ಗಮನಾರ್ಹ ಇಳಿಕೆ ಕಂಡುಬಂದಿದ್ದು, ಸಾಪೇಕ್ಷ ಅಪಾಯ 0.65 (ಪು.)
ಇತ್ತೀಚಿನ ಕಾಮೆಂಟ್ಗಳು

ನಾನು ನೋಡುತ್ತಿದ್ದೆ ಡಯಾಬಿಟ್ಸ್ ಚಿಕಿತ್ಸೆಯೊಂದಿಗೆ ವಿಶ್ರಾಂತಿ. ಫೌಂಡ್! ಉಸಿರಾಟದ ತೊಂದರೆ ಅನೇಕ ರೋಗಗಳಿಗೆ ಸಂಬಂಧಿಸಿದ ಲಕ್ಷಣವಾಗಿದೆ. ಇದರ ಮುಖ್ಯ ಕಾರಣಗಳು ಹೃದಯ, ಶ್ವಾಸಕೋಶ, ಶ್ವಾಸನಾಳ ಮತ್ತು ರಕ್ತಹೀನತೆಯ ಕಾಯಿಲೆಗಳು. ಆದರೆ ಗಾಳಿಯ ಕೊರತೆ ಮತ್ತು ಉಸಿರುಗಟ್ಟುವಿಕೆಯ ಭಾವನೆ ಕೂಡ ಉಂಟಾಗಬಹುದು.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್. ಮಧುಮೇಹದಿಂದ, ಉಸಿರಾಟದ ತೊಂದರೆ ಈ ಕೆಳಗಿನ ಕಾರಣಗಳೊಂದಿಗೆ ಸಂಬಂಧಿಸಿದೆ. ಡಿಸ್ಪ್ನಿಯಾ ಚಿಕಿತ್ಸೆ. ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಹೇಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಬೇಕೆಂದು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಲು, ಈ ರೋಗಲಕ್ಷಣಕ್ಕೆ ಕಾರಣವೇನು ಎಂಬುದನ್ನು ನೀವು ಮೊದಲು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಬೇಕು.
ಟೈಪ್ 1 ಮತ್ತು ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನಲ್ಲಿನ ಉಸಿರಾಟದ ತೊಂದರೆ ಶ್ವಾಸಕೋಶದ ಕಾಯಿಲೆಗಳ ಬೆಳವಣಿಗೆಯನ್ನು ಸೂಚಿಸುತ್ತದೆ ಎಂಬುದು ರಹಸ್ಯವಲ್ಲ. ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾ ಮತ್ತು ಮಧುಮೇಹ ಎರಡೂ ಅಪಾಯಕಾರಿ ಪರಿಸ್ಥಿತಿಗಳಾಗಿದ್ದು, ಅವುಗಳು ಉತ್ತಮವಾಗಿ ಆಯ್ಕೆಮಾಡಿದ ಚಿಕಿತ್ಸೆಯ ಅಗತ್ಯವಿರುತ್ತದೆ.
ಚಿಕಿತ್ಸೆಯನ್ನು ಹೆಮಟಾಲಜಿಸ್ಟ್ ಸೂಚಿಸುತ್ತಾರೆ. ಅಂತಃಸ್ರಾವಕ ವ್ಯವಸ್ಥೆಯ ಕಾಯಿಲೆಗಳೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ. ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್, ಬೊಜ್ಜು ಮತ್ತು ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನಂತಹ ಕಾಯಿಲೆಗಳಿಂದ ಬಳಲುತ್ತಿರುವ ವ್ಯಕ್ತಿಗಳು ಸಹ ಉಸಿರಾಟದ ತೊಂದರೆ ಬಗ್ಗೆ ದೂರು ನೀಡುತ್ತಾರೆ.
ಮಧುಮೇಹದಲ್ಲಿನ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಮಧುಮೇಹ ಮೈಕ್ರೊಆಂಜಿಯೋಪತಿಯ ಪರಿಣಾಮವಾಗಿ ಪರಿಗಣಿಸಬಹುದು. ವೈದ್ಯರು, ಅವರ ಸಾಮರ್ಥ್ಯವು ಉಸಿರಾಟದ ತೊಂದರೆಯೊಂದಿಗೆ ರೋಗಗಳ ಚಿಕಿತ್ಸೆಯನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ, ಚಿಕಿತ್ಸಕ, ಹೃದ್ರೋಗ ತಜ್ಞರು, ಅಂತಃಸ್ರಾವಶಾಸ್ತ್ರಜ್ಞರು.
ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾ ಇದ್ದರೆ, ಉಸಿರಾಟದ ತೊಂದರೆ ಉಸಿರುಗಟ್ಟುವಿಕೆಯ ತೀಕ್ಷ್ಣವಾದ ದಾಳಿಯ ಸ್ವರೂಪದಲ್ಲಿದೆ. . ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ- ಹೆಚ್ಚು ತೊಂದರೆಗಳಿಲ್ಲ!
ಮಧುಮೇಹಕ್ಕೆ ಚಿಕಿತ್ಸೆ ನೀಡದಿದ್ದರೆ, ಅದು ಮೂತ್ರಪಿಂಡದ ಮೇಲೆ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ. ಡಿಸ್ಪ್ನಿಯಾ ಚಿಕಿತ್ಸೆ. ಈ ಕಾಯಿಲೆಯೊಂದಿಗೆ ಯಾವಾಗಲೂ not ಷಧಿಗಳನ್ನು ಕುಡಿಯಬಾರದು.
ಮಧುಮೇಹದಲ್ಲಿ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮತ್ತು ಅಸಿಟೋನ್ ತೀವ್ರವಾಗಿ ಹೆಚ್ಚಾಗುತ್ತದೆ. . ದೀರ್ಘಕಾಲದ ಉಸಿರಾಟದ ತೊಂದರೆಯನ್ನು ಅದಕ್ಕೆ ಕಾರಣವಾದ ಕಾಯಿಲೆಗೆ ಚಿಕಿತ್ಸೆ ನೀಡದೆ ಗುಣಪಡಿಸುವುದು ಅಸಾಧ್ಯ.
ಎಂಡೋಕ್ರೈನ್ ಸಿಸ್ಟಮ್ ಮತ್ತು ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ರೋಗಗಳಲ್ಲಿ ಹೃದಯ ವೈಫಲ್ಯ ಸಿಂಡ್ರೋಮ್ ಹೆಚ್ಚಾಗಿ ಕಂಡುಬರುತ್ತದೆ. . ಉಸಿರಾಟದ ತೊಂದರೆ - ಜಾನಪದ ಪರಿಹಾರಗಳೊಂದಿಗೆ ಚಿಕಿತ್ಸೆ.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್, ಪಲ್ಮನರಿ ವ್ಯಾಸ್ಕುಲೈಟಿಸ್, ಸಾಕಷ್ಟು ಚಿಕಿತ್ಸೆಯ ಕೊರತೆ. ಸರಿಯಾದ ಚಿಕಿತ್ಸೆ ಮತ್ತು ಎಲ್ಲಾ ವೈದ್ಯರ ಶಿಫಾರಸುಗಳನ್ನು ಅನುಸರಿಸುವುದರಿಂದ, ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಹೃದಯ ವೈಫಲ್ಯದ ಲಕ್ಷಣಗಳು ಕಡಿಮೆ ಉಚ್ಚರಿಸಬಹುದು.
ಟೈಪ್ 2 ಮಧುಮೇಹ ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ. ಹೋಮಿಯೋಪತಿಯಿಂದ ಸಮಾಲೋಚನೆ ಮತ್ತು ಚಿಕಿತ್ಸೆ. . ಅವಳು ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್, ಅಧಿಕ ಒತ್ತಡ 160/90 ಎಂಎಂ ಎಚ್ಜಿ ಹೊಂದಿದ್ದಾಳೆ. ಮತ್ತು ಈಗ ಉಸಿರಾಟದ ತೊಂದರೆ ಇದೆ, ವಿಶೇಷವಾಗಿ, ಅವಳು ನಿಂತಾಗ ಅವಳನ್ನು ಹಿಂಸಿಸುತ್ತಾಳೆ.
ಚಿಕಿತ್ಸೆಗಾಗಿ, ನೀವು ಮೊದಲು ಮಧುಮೇಹದ ಅಭಿವ್ಯಕ್ತಿಗಳಿಗೆ ಸರಿದೂಗಿಸಬೇಕು, ಏಕೆಂದರೆ ಈ ಸ್ಥಿತಿಯಿಲ್ಲದೆ ಫಲಿತಾಂಶವು ಸಮರ್ಥನೀಯವಾಗಿರಲು ಸಾಧ್ಯವಿಲ್ಲ. ಮಧುಮೇಹ ಮತ್ತು ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಹೇಗೆ ಸಂವಹನ ನಡೆಸುತ್ತವೆ?
ಹಾರ್ಮೋನುಗಳ ಅಳಿವು ಸಾವಯವ ರೋಗಶಾಸ್ತ್ರದ ಬೆಳವಣಿಗೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ:
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್, ಬೊಜ್ಜು. ಡಿಸ್ಪ್ನಿಯಾ ಡಯಾಬಿಟಿಸ್ ಚಿಕಿತ್ಸೆ- 100 ಪರ್ಸೆಂಟ್!
ರೋಗನಿರ್ಣಯದ ನಂತರ ಮುಖ್ಯ ಚಿಕಿತ್ಸೆಯು ಪ್ರಾರಂಭವಾಗುತ್ತದೆ. ಆದರೆ ಅವಳು ಇದ್ದಕ್ಕಿದ್ದಂತೆ ಕಂಡುಕೊಂಡರೆ ಉಸಿರಾಟದ ತೊಂದರೆಯನ್ನು ಹೇಗೆ ತೊಡೆದುಹಾಕಬೇಕು ಎಂದು ನೀವು ತಿಳಿದುಕೊಳ್ಳಬೇಕು.
.ಮುದ್ರಣ, ಕೊನೆಯ ಬಾರಿಗೆ ಫ್ಯೂರೋಸೆಮೈಡ್, ಅನಲ್ಜಿನ್, ಡಿಫೆನ್ಹೈಡ್ರಾಮೈನ್ ಅನ್ನು ಪರಿಚಯಿಸಿದಾಗ ಅದು ಸುಲಭವಾಯಿತು. ಫ್ಯೂರೋಸೆಮೈಡ್ ತೆಗೆದುಕೊಳ್ಳುವುದನ್ನು ಮುಂದುವರಿಸಲು ಸಾಧ್ಯವಿದೆಯೇ ಮತ್ತು ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ಗೆ ಯಾವ ಪ್ರಮಾಣದಲ್ಲಿ ಅಥವಾ ಇತರ ಮೂತ್ರವರ್ಧಕ drug ಷಧವು ಹಾನಿಯಾಗುವುದಿಲ್ಲ?
ಹೃದಯ ವೈಫಲ್ಯ
 ಹೃದಯ ವೈಫಲ್ಯವು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಬೇಕಾದ ಪದವಾಗಿದೆ, ಬದಲಿಗೆ, ರಕ್ತಪರಿಚಲನಾ ವ್ಯವಸ್ಥೆಯ ಕೆಲವು ನಿರ್ದಿಷ್ಟ ಕಾಯಿಲೆಗಳಲ್ಲ, ಆದರೆ ಅದರ ವಿವಿಧ ಕಾಯಿಲೆಗಳಿಂದ ಉಂಟಾಗುವ ಹೃದಯದ ಅಡ್ಡಿ. ಅವುಗಳಲ್ಲಿ ಕೆಲವು ಕೆಳಗೆ ಚರ್ಚಿಸಲಾಗುವುದು.
ಹೃದಯ ವೈಫಲ್ಯವು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಬೇಕಾದ ಪದವಾಗಿದೆ, ಬದಲಿಗೆ, ರಕ್ತಪರಿಚಲನಾ ವ್ಯವಸ್ಥೆಯ ಕೆಲವು ನಿರ್ದಿಷ್ಟ ಕಾಯಿಲೆಗಳಲ್ಲ, ಆದರೆ ಅದರ ವಿವಿಧ ಕಾಯಿಲೆಗಳಿಂದ ಉಂಟಾಗುವ ಹೃದಯದ ಅಡ್ಡಿ. ಅವುಗಳಲ್ಲಿ ಕೆಲವು ಕೆಳಗೆ ಚರ್ಚಿಸಲಾಗುವುದು.
ಹೃದಯ ವೈಫಲ್ಯವು ವಾಕಿಂಗ್ ಮತ್ತು ದೈಹಿಕ ಪರಿಶ್ರಮದ ಸಮಯದಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆಗಳಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ. ರೋಗವು ಮತ್ತಷ್ಟು ಮುಂದುವರೆದರೆ, ನಿರಂತರ ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟಾಗಬಹುದು, ಇದು ಕನಸಿನಲ್ಲಿ ಸೇರಿದಂತೆ ವಿಶ್ರಾಂತಿಯಲ್ಲಿಯೂ ಮುಂದುವರಿಯುತ್ತದೆ.
ಹೃದಯ ವೈಫಲ್ಯದ ಇತರ ವಿಶಿಷ್ಟ ಲಕ್ಷಣಗಳು:
- ಕಾಲುಗಳ ಮೇಲೆ elling ತದೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆಗಳ ಸಂಯೋಜನೆ, ಇದು ಮುಖ್ಯವಾಗಿ ಸಂಜೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ,
- ಹೃದಯದಲ್ಲಿ ಆವರ್ತಕ ನೋವು, ಹೆಚ್ಚಿದ ಹೃದಯ ಬಡಿತ ಮತ್ತು ಅಡಚಣೆಗಳ ಭಾವನೆ,
- ಪಾದಗಳು, ಬೆರಳುಗಳು ಮತ್ತು ಕಾಲ್ಬೆರಳುಗಳ ಚರ್ಮದ ನೀಲಿ int ಾಯೆ, ಮೂಗಿನ ತುದಿ ಮತ್ತು ಕಿವಿಯೋಲೆಗಳು,
- ಅಧಿಕ ಅಥವಾ ಕಡಿಮೆ ರಕ್ತದೊತ್ತಡ,
- ಸಾಮಾನ್ಯ ದೌರ್ಬಲ್ಯ, ಅಸ್ವಸ್ಥತೆ, ಆಯಾಸ,
- ಆಗಾಗ್ಗೆ ತಲೆತಿರುಗುವಿಕೆ, ಕೆಲವೊಮ್ಮೆ ಮೂರ್ ting ೆ,
- ಆಗಾಗ್ಗೆ ರೋಗಿಗಳು ಒಣ ಕೆಮ್ಮಿನಿಂದ ತೊಂದರೆಗೊಳಗಾಗುತ್ತಾರೆ, ಇದು ರೋಗಗ್ರಸ್ತವಾಗುವಿಕೆಗಳ ರೂಪದಲ್ಲಿ ಸಂಭವಿಸುತ್ತದೆ (ಹೃದಯ ಕೆಮ್ಮು ಎಂದು ಕರೆಯಲ್ಪಡುವ).
ಹೃದಯ ವೈಫಲ್ಯದಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾದ ಸಮಸ್ಯೆಯನ್ನು ಚಿಕಿತ್ಸಕರು ಮತ್ತು ಹೃದ್ರೋಗ ತಜ್ಞರು ಅಭ್ಯಾಸ ಮಾಡುತ್ತಾರೆ. ಸಾಮಾನ್ಯ ಮತ್ತು ಜೀವರಾಸಾಯನಿಕ ರಕ್ತ ಪರೀಕ್ಷೆಗಳು, ಇಸಿಜಿ, ಹೃದಯದ ಅಲ್ಟ್ರಾಸೌಂಡ್, ಎಕ್ಸರೆ ಮತ್ತು ಎದೆಯ ಕಂಪ್ಯೂಟೆಡ್ ಟೊಮೊಗ್ರಫಿ ಮುಂತಾದ ಅಧ್ಯಯನಗಳನ್ನು ಸೂಚಿಸಬಹುದು.
ಹೃದಯ ವೈಫಲ್ಯದಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ ಚಿಕಿತ್ಸೆಯನ್ನು ಅದು ಉಂಟಾದ ರೋಗದ ಸ್ವರೂಪದಿಂದ ನಿರ್ಧರಿಸಲಾಗುತ್ತದೆ. ಹೃದಯ ಚಟುವಟಿಕೆಯನ್ನು ಹೆಚ್ಚಿಸಲು, ವೈದ್ಯರು ಹೃದಯ ಗ್ಲೈಕೋಸೈಡ್ಗಳನ್ನು ಸೂಚಿಸಬಹುದು.
ಹೃದಯ ವೈಫಲ್ಯದ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು
ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಅಧಿಕ ರಕ್ತದೊತ್ತಡ: ಅಧಿಕ ರಕ್ತದೊತ್ತಡ
ಅಧಿಕ ರಕ್ತದೊತ್ತಡದಲ್ಲಿ, ರಕ್ತದೊತ್ತಡದ ಹೆಚ್ಚಳವು ಅನಿವಾರ್ಯವಾಗಿ ಹೃದಯದ ಅತಿಯಾದ ಹೊರೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ, ಇದು ಅದರ ಪಂಪಿಂಗ್ ಕಾರ್ಯವನ್ನು ಅಡ್ಡಿಪಡಿಸುತ್ತದೆ, ಇದು ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಇತರ ರೋಗಲಕ್ಷಣಗಳಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಕಾಲಾನಂತರದಲ್ಲಿ, ಯಾವುದೇ ಚಿಕಿತ್ಸೆ ಇಲ್ಲದಿದ್ದರೆ, ಇದು ಹೃದಯ ವೈಫಲ್ಯಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಅಧಿಕ ರಕ್ತದೊತ್ತಡದೊಂದಿಗೆ, ಅಧಿಕ ರಕ್ತದೊತ್ತಡದ ಇತರ ವಿಶಿಷ್ಟ ಅಭಿವ್ಯಕ್ತಿಗಳು ಸಂಭವಿಸುತ್ತವೆ:
- ತಲೆನೋವು ಮತ್ತು ತಲೆತಿರುಗುವಿಕೆ,
- ಚರ್ಮದ ಕೆಂಪು, ಬಿಸಿ ಹೊಳಪಿನ ಸಂವೇದನೆ,
- ಸಾಮಾನ್ಯ ಆರೋಗ್ಯದ ಉಲ್ಲಂಘನೆ: ಅಪಧಮನಿಯ ಅಧಿಕ ರಕ್ತದೊತ್ತಡ ಹೊಂದಿರುವ ರೋಗಿಯು ವೇಗವಾಗಿ ದಣಿದಿದ್ದಾನೆ, ದೈಹಿಕ ಚಟುವಟಿಕೆ ಮತ್ತು ಯಾವುದೇ ಒತ್ತಡವನ್ನು ಅವನು ಸಹಿಸುವುದಿಲ್ಲ,
- ಟಿನ್ನಿಟಸ್
- "ಕಣ್ಣುಗಳ ಮುಂದೆ ಹಾರುತ್ತದೆ" - ಬೆಳಕಿನ ಸಣ್ಣ ತಾಣಗಳ ಮಿನುಗುವಿಕೆ,
- ಹೃದಯದಲ್ಲಿ ಆವರ್ತಕ ನೋವು.
ಅಧಿಕ ರಕ್ತದೊತ್ತಡದೊಂದಿಗಿನ ತೀವ್ರ ಉಸಿರಾಟದ ತೊಂದರೆ ಅಧಿಕ ರಕ್ತದೊತ್ತಡದ ಬಿಕ್ಕಟ್ಟಿನ ಸಂದರ್ಭದಲ್ಲಿ ದಾಳಿಯ ರೂಪದಲ್ಲಿ ಸಂಭವಿಸುತ್ತದೆ - ರಕ್ತದೊತ್ತಡದಲ್ಲಿ ತೀವ್ರ ಹೆಚ್ಚಳ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗದ ಎಲ್ಲಾ ಲಕ್ಷಣಗಳು ಸಹ ವರ್ಧಿಸಲ್ಪಡುತ್ತವೆ.
ಚಿಕಿತ್ಸಕ ಮತ್ತು ಹೃದ್ರೋಗ ತಜ್ಞರು ಉಸಿರಾಟದ ತೊಂದರೆ ರೋಗನಿರ್ಣಯ ಮತ್ತು ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ತೊಡಗಿಸಿಕೊಂಡಿದ್ದಾರೆ, ಇದು ಸಂಭವಿಸುವಿಕೆಯು ಅಪಧಮನಿಯ ಅಧಿಕ ರಕ್ತದೊತ್ತಡಕ್ಕೆ ಸಂಬಂಧಿಸಿದೆ. ರಕ್ತದೊತ್ತಡ, ಜೀವರಾಸಾಯನಿಕ ರಕ್ತ ಪರೀಕ್ಷೆಗಳು, ಇಸಿಜಿ, ಹೃದಯದ ಅಲ್ಟ್ರಾಸೌಂಡ್, ಎದೆಯ ಕ್ಷ-ಕಿರಣಗಳ ನಿರಂತರ ಮೇಲ್ವಿಚಾರಣೆಯನ್ನು ನಿಯೋಜಿಸಿ. ರಕ್ತದೊತ್ತಡವನ್ನು ಸ್ಥಿರ ಮಟ್ಟದಲ್ಲಿಡುವ ations ಷಧಿಗಳ ನಿರಂತರ ಬಳಕೆಯಲ್ಲಿ ಚಿಕಿತ್ಸೆಯು ಒಳಗೊಂಡಿದೆ.
ಹೃದಯದಲ್ಲಿ ತೀವ್ರವಾದ ನೋವು ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ: ಹೃದಯ ಸ್ನಾಯುವಿನ ar ತಕ ಸಾವು
 ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ ತೀವ್ರ ಅಪಾಯಕಾರಿ ಸ್ಥಿತಿಯಾಗಿದ್ದು, ಇದರಲ್ಲಿ ಹೃದಯ ಸ್ನಾಯುವಿನ ಒಂದು ಭಾಗದ ಸಾವು ಸಂಭವಿಸುತ್ತದೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಹೃದಯದ ಕಾರ್ಯವು ತ್ವರಿತವಾಗಿ ಮತ್ತು ತೀವ್ರವಾಗಿ ಹದಗೆಡುತ್ತದೆ, ರಕ್ತದ ಹರಿವಿನ ಉಲ್ಲಂಘನೆ ಇರುತ್ತದೆ. ಅಂಗಾಂಶಗಳಿಗೆ ಆಮ್ಲಜನಕದ ಕೊರತೆಯಿರುವುದರಿಂದ, ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ನ ತೀವ್ರ ಅವಧಿಯಲ್ಲಿ ರೋಗಿಗೆ ಆಗಾಗ್ಗೆ ತೀವ್ರವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ ಇರುತ್ತದೆ.
ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ ತೀವ್ರ ಅಪಾಯಕಾರಿ ಸ್ಥಿತಿಯಾಗಿದ್ದು, ಇದರಲ್ಲಿ ಹೃದಯ ಸ್ನಾಯುವಿನ ಒಂದು ಭಾಗದ ಸಾವು ಸಂಭವಿಸುತ್ತದೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಹೃದಯದ ಕಾರ್ಯವು ತ್ವರಿತವಾಗಿ ಮತ್ತು ತೀವ್ರವಾಗಿ ಹದಗೆಡುತ್ತದೆ, ರಕ್ತದ ಹರಿವಿನ ಉಲ್ಲಂಘನೆ ಇರುತ್ತದೆ. ಅಂಗಾಂಶಗಳಿಗೆ ಆಮ್ಲಜನಕದ ಕೊರತೆಯಿರುವುದರಿಂದ, ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ನ ತೀವ್ರ ಅವಧಿಯಲ್ಲಿ ರೋಗಿಗೆ ಆಗಾಗ್ಗೆ ತೀವ್ರವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ ಇರುತ್ತದೆ.
ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ನ ಇತರ ಲಕ್ಷಣಗಳು ಬಹಳ ವಿಶಿಷ್ಟವಾದವು, ಮತ್ತು ಈ ಸ್ಥಿತಿಯನ್ನು ಸುಲಭವಾಗಿ ಗುರುತಿಸಲು ಸಾಧ್ಯವಾಗಿಸುತ್ತದೆ:
1. ಉಸಿರಾಟದ ತೊಂದರೆ ಸ್ಟರ್ನಮ್ನ ಹಿಂದೆ ಸಂಭವಿಸುವ ಹೃದಯದ ನೋವಿನೊಂದಿಗೆ ಸಂಯೋಜಿಸಲ್ಪಟ್ಟಿದೆ. ಅವಳು ತುಂಬಾ ಬಲಶಾಲಿ, ಚುಚ್ಚುವ ಮತ್ತು ಸುಡುವ ಪಾತ್ರವನ್ನು ಹೊಂದಿದ್ದಾಳೆ. ಮೊದಲಿಗೆ, ರೋಗಿಯು ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ನ ಆಕ್ರಮಣವನ್ನು ಹೊಂದಿದ್ದಾನೆ ಎಂದು ಭಾವಿಸಬಹುದು. ಆದರೆ ನೈಟ್ರೊಗ್ಲಿಸರಿನ್ ಅನ್ನು 5 ನಿಮಿಷಗಳಿಗಿಂತ ಹೆಚ್ಚು ಕಾಲ ತೆಗೆದುಕೊಂಡ ನಂತರ ನೋವು ಹೋಗುವುದಿಲ್ಲ.
2. ಪಲ್ಲರ್, ಶೀತ, ಕ್ಲಾಮಿ ಬೆವರು.
3. ಹೃದಯದ ಕೆಲಸದಲ್ಲಿ ಅಡಚಣೆಯ ಭಾವನೆ.
4. ಭಯದ ಬಲವಾದ ಪ್ರಜ್ಞೆ - ಅವನು ಸಾಯಲಿದ್ದಾನೆ ಎಂದು ರೋಗಿಗೆ ತೋರುತ್ತದೆ.
5. ಹೃದಯದ ಪಂಪಿಂಗ್ ಕಾರ್ಯದ ಉಚ್ಚಾರಣೆಯ ಪರಿಣಾಮವಾಗಿ ರಕ್ತದೊತ್ತಡದಲ್ಲಿ ತೀವ್ರ ಕುಸಿತ.
ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ಗೆ ಸಂಬಂಧಿಸಿದ ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಇತರ ರೋಗಲಕ್ಷಣಗಳೊಂದಿಗೆ, ರೋಗಿಗೆ ತುರ್ತು ಸಹಾಯದ ಅಗತ್ಯವಿದೆ. ನೀವು ತಕ್ಷಣ ಆಂಬ್ಯುಲೆನ್ಸ್ ತಂಡವನ್ನು ಕರೆಯಬೇಕು, ಅದು ರೋಗಿಗೆ ಬಲವಾದ ನೋವು ation ಷಧಿಗಳನ್ನು ಚುಚ್ಚುತ್ತದೆ ಮತ್ತು ಆಸ್ಪತ್ರೆಯ ಆಸ್ಪತ್ರೆಗೆ ಸಾಗಿಸುತ್ತದೆ.
ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು
ಡಿಸ್ಪ್ನಿಯಾ ಕಾಯಿಲೆ
ಉಸಿರಾಟದ ವ್ಯವಸ್ಥೆಯ ಕಾಯಿಲೆಗಳಲ್ಲಿ, ಉಸಿರಾಟದ ತೊಂದರೆ ವಾಯುಮಾರ್ಗಗಳಲ್ಲಿನ ಅಡಚಣೆಯ ಪರಿಣಾಮವಾಗಿರಬಹುದು ಅಥವಾ ಶ್ವಾಸಕೋಶದ ಉಸಿರಾಟದ ಮೇಲ್ಮೈ ವಿಸ್ತೀರ್ಣ ಕಡಿಮೆಯಾಗಬಹುದು.
ಮೇಲ್ಭಾಗದ ಶ್ವಾಸೇಂದ್ರಿಯ ಪ್ರದೇಶದಲ್ಲಿನ ಅಡಚಣೆ (ವಿದೇಶಿ ದೇಹ, elling ತ, ಕಫದ ಶೇಖರಣೆ) ಶ್ವಾಸಕೋಶಕ್ಕೆ ಉಸಿರಾಡಲು ಮತ್ತು ಗಾಳಿಯನ್ನು ಹಾದುಹೋಗಲು ಕಷ್ಟವಾಗಿಸುತ್ತದೆ, ಇದರಿಂದಾಗಿ ಸ್ಫೂರ್ತಿದಾಯಕ ಡಿಸ್ಪ್ನಿಯಾ ಉಂಟಾಗುತ್ತದೆ.
ಶ್ವಾಸನಾಳದ ಮರದ ಅಂತಿಮ ವಿಭಾಗಗಳ ಲುಮೆನ್ ಅನ್ನು ಕಡಿಮೆ ಮಾಡುವುದು - ಶ್ವಾಸನಾಳಗಳು, ಉರಿಯೂತದ ಎಡಿಮಾದ ಸಣ್ಣ ಶ್ವಾಸನಾಳ ಅಥವಾ ಅವುಗಳ ನಯವಾದ ಸ್ನಾಯುಗಳ ಸೆಳೆತವು ಉಸಿರಾಟವನ್ನು ತಡೆಯುತ್ತದೆ, ಇದು ಮುಕ್ತಾಯದ ಡಿಸ್ಪ್ನಿಯಾಗೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಶ್ವಾಸನಾಳ ಅಥವಾ ದೊಡ್ಡ ಬ್ರಾಂಕಸ್ ಕಿರಿದಾಗುವ ಸಂದರ್ಭದಲ್ಲಿ, ಡಿಸ್ಪ್ನಿಯಾವು ಮಿಶ್ರ ಪಾತ್ರವನ್ನು umes ಹಿಸುತ್ತದೆ, ಇದು ಉಸಿರಾಟದ ಕ್ರಿಯೆಯ ಎರಡೂ ಹಂತಗಳ ನಿರ್ಬಂಧದೊಂದಿಗೆ ಸಂಬಂಧಿಸಿದೆ.
ಶ್ವಾಸಕೋಶದ ಪ್ಯಾರೆಂಚೈಮಾ (ನ್ಯುಮೋನಿಯಾ), ಎಟೆಲೆಕ್ಟಾಸಿಸ್, ಕ್ಷಯ, ಆಕ್ಟಿನೊಮೈಕೋಸಿಸ್ (ಶಿಲೀಂಧ್ರಗಳ ಸೋಂಕು), ಸಿಲಿಕೋಸಿಸ್, ಶ್ವಾಸಕೋಶದ ಇನ್ಫಾರ್ಕ್ಷನ್ ಅಥವಾ ಹೊರಗಿನಿಂದ ಗಾಳಿಯೊಂದಿಗೆ ಸಂಕೋಚನ, ಪ್ಲೆರಲ್ ಕುಳಿಯಲ್ಲಿ ದ್ರವ (ಹೈಡ್ರೋಥ್ರಾಕ್ಸ್, ನ್ಯುಮೋಥೊರಾಕ್ಸ್) ನಿಂದ ಡಿಸ್ಪ್ನಿಯಾ ಕೂಡ ಮಿಶ್ರಣಗೊಳ್ಳುತ್ತದೆ. ಶ್ವಾಸಕೋಶದ ಎಂಬಾಲಿಸಮ್ನೊಂದಿಗೆ ಉಸಿರುಗಟ್ಟಿಸುವವರೆಗೆ ತೀವ್ರವಾದ ಮಿಶ್ರ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಗಮನಿಸಬಹುದು.ರೋಗಿಯು ತನ್ನ ಕೈಗಳಿಗೆ ಬೆಂಬಲದೊಂದಿಗೆ ಕುಳಿತುಕೊಳ್ಳುವ ಬಲವಂತದ ಸ್ಥಾನವನ್ನು ತೆಗೆದುಕೊಳ್ಳುತ್ತಾನೆ. ಹಠಾತ್ ದಾಳಿಯ ರೂಪದಲ್ಲಿ ಉಸಿರುಗಟ್ಟಿಸುವುದು ಆಸ್ತಮಾ, ಶ್ವಾಸನಾಳದ ಅಥವಾ ಹೃದಯದ ಲಕ್ಷಣವಾಗಿದೆ.
ಪ್ಲೆರೈಸಿಯೊಂದಿಗೆ, ಉಸಿರಾಟವು ಮೇಲ್ನೋಟಕ್ಕೆ ಮತ್ತು ನೋವಿನಿಂದ ಕೂಡುತ್ತದೆ, ಎದೆಯ ಗಾಯಗಳು ಮತ್ತು ಇಂಟರ್ಕೊಸ್ಟಲ್ ನರಗಳ ಉರಿಯೂತ, ಉಸಿರಾಟದ ಸ್ನಾಯುಗಳಿಗೆ ಹಾನಿ (ಪೋಲಿಯೊ, ಪಾರ್ಶ್ವವಾಯು, ಮೈಸ್ತೇನಿಯಾ ಗ್ರ್ಯಾವಿಸ್ನೊಂದಿಗೆ) ಇದೇ ರೀತಿಯ ಚಿತ್ರವನ್ನು ಗಮನಿಸಬಹುದು.
ಹೃದ್ರೋಗದಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಾಕಷ್ಟು ಆಗಾಗ್ಗೆ ಮತ್ತು ರೋಗನಿರ್ಣಯದ ಲಕ್ಷಣವಾಗಿದೆ. ಇಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಕಾರಣವೆಂದರೆ ಎಡ ಕುಹರದ ಪಂಪಿಂಗ್ ಕಾರ್ಯವು ದುರ್ಬಲಗೊಳ್ಳುವುದು ಮತ್ತು ಶ್ವಾಸಕೋಶದ ರಕ್ತಪರಿಚಲನೆಯಲ್ಲಿ ರಕ್ತದ ನಿಶ್ಚಲತೆ.
ಉಸಿರಾಟದ ತೊಂದರೆಯ ಮಟ್ಟದಿಂದ, ಹೃದಯ ವೈಫಲ್ಯದ ತೀವ್ರತೆಯನ್ನು ನಿರ್ಣಯಿಸಬಹುದು. ಆರಂಭಿಕ ಹಂತದಲ್ಲಿ, ದೈಹಿಕ ಪರಿಶ್ರಮದ ಸಮಯದಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ: 2-3 ಮಹಡಿಗಳಿಗಿಂತ ಹೆಚ್ಚು ಮೆಟ್ಟಿಲುಗಳನ್ನು ಹತ್ತುವುದು, ಹತ್ತುವಿಕೆ, ಗಾಳಿಯ ವಿರುದ್ಧ, ವೇಗವಾಗಿ ಚಲಿಸುವುದು.
ರೋಗ ಮುಂದುವರೆದಂತೆ, ಮಾತನಾಡುವಾಗ, ತಿನ್ನುವಾಗ, ಶಾಂತ ವೇಗದಲ್ಲಿ ನಡೆಯುವಾಗ, ಅಡ್ಡಲಾಗಿ ಮಲಗಿರುವಾಗ ಸ್ವಲ್ಪ ಉದ್ವೇಗದಿಂದಲೂ ಉಸಿರಾಡಲು ಕಷ್ಟವಾಗುತ್ತದೆ.
ರೋಗದ ತೀವ್ರ ಹಂತದಲ್ಲಿ, ಕನಿಷ್ಠ ಶ್ರಮದಿಂದಲೂ ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟಾಗುತ್ತದೆ, ಮತ್ತು ಹಾಸಿಗೆಯಿಂದ ಹೊರಬರುವುದು, ಅಪಾರ್ಟ್ಮೆಂಟ್ ಸುತ್ತಲೂ ಚಲಿಸುವುದು, ಮುಂಡ ಮುಂತಾದ ಯಾವುದೇ ಕ್ರಮವು ಗಾಳಿಯ ಕೊರತೆಯ ಭಾವನೆಯನ್ನು ಉಂಟುಮಾಡುತ್ತದೆ. ಅಂತಿಮ ಹಂತದಲ್ಲಿ, ಉಸಿರಾಟದ ತೊಂದರೆ ಇರುತ್ತದೆ ಮತ್ತು ಸಂಪೂರ್ಣವಾಗಿ ವಿಶ್ರಾಂತಿ ಪಡೆಯುತ್ತದೆ.
ತೀವ್ರವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ, ದೈಹಿಕ, ಮಾನಸಿಕ-ಭಾವನಾತ್ಮಕ ಒತ್ತಡದ ನಂತರ ಅಥವಾ ಇದ್ದಕ್ಕಿದ್ದಂತೆ, ಆಗಾಗ್ಗೆ ರಾತ್ರಿಯಲ್ಲಿ, ನಿದ್ರೆಯ ಸಮಯದಲ್ಲಿ ಉಂಟಾಗುವ ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯನ್ನು ಹೃದಯದ ಆಸ್ತಮಾ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ. ರೋಗಿಯು ಬಲವಂತವಾಗಿ ಕುಳಿತುಕೊಳ್ಳುವ ಸ್ಥಾನವನ್ನು ಆಕ್ರಮಿಸಿಕೊಳ್ಳುತ್ತಾನೆ.
ಉಸಿರಾಟವು ಗದ್ದಲ, ಬಬ್ಲಿಂಗ್, ದೂರದಿಂದ ಕೇಳಿಸಬಲ್ಲದು.
ನೊರೆ ಕಫದ ಬಿಡುಗಡೆಯನ್ನು ಗಮನಿಸಬಹುದು, ಇದು ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾದ ಆಕ್ರಮಣವನ್ನು ಸೂಚಿಸುತ್ತದೆ, ಬರಿಗಣ್ಣಿನಿಂದ, ಉಸಿರಾಟದ ಕ್ರಿಯೆಯಲ್ಲಿ ಸಹಾಯಕ ಸ್ನಾಯುಗಳ ಭಾಗವಹಿಸುವಿಕೆ, ಇಂಟರ್ಕೊಸ್ಟಲ್ ಸ್ಥಳಗಳ ಹಿಂತೆಗೆದುಕೊಳ್ಳುವಿಕೆ ಗಮನಾರ್ಹವಾಗಿದೆ.
ಇದರ ಜೊತೆಯಲ್ಲಿ, ಎದೆ ನೋವು, ಬಡಿತ, ಹೃದಯದ ಕೆಲಸದಲ್ಲಿನ ಅಡಚಣೆಗಳ ಜೊತೆಯಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ತೀವ್ರ ಹೃದಯ ಸ್ನಾಯುವಿನ ar ತಕ ಸಾವು, ಲಯ ಅಡಚಣೆಗಳು (ಪ್ಯಾರೊಕ್ಸಿಸ್ಮಲ್ ಟ್ಯಾಕಿಕಾರ್ಡಿಯಾ, ಹೃತ್ಕರ್ಣದ ಕಂಪನ) ದ ಸಂಕೇತವಾಗಬಹುದು ಮತ್ತು ಹೃದಯದ ಕಾರ್ಯಚಟುವಟಿಕೆಯ ತೀವ್ರ ಇಳಿಕೆ, ಅಂಗಗಳ ಮತ್ತು ಅಂಗಾಂಶಗಳಿಗೆ ಆಮ್ಲಜನಕದ ಪೂರೈಕೆಯಲ್ಲಿನ ಇಳಿಕೆ.
ರಕ್ತದ ಕಾಯಿಲೆಗಳ ಒಂದು ಗುಂಪು, ಇದರ ಒಂದು ಲಕ್ಷಣವೆಂದರೆ ಉಸಿರಾಟದ ತೊಂದರೆ, ರಕ್ತಹೀನತೆ ಮತ್ತು ರಕ್ತಕ್ಯಾನ್ಸರ್ (ಗೆಡ್ಡೆಯ ಕಾಯಿಲೆಗಳು).
ಹಿಮೋಗ್ಲೋಬಿನ್ ಮತ್ತು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಮಟ್ಟದಲ್ಲಿನ ಇಳಿಕೆ ಎರಡನ್ನೂ ನಿರೂಪಿಸುತ್ತದೆ, ಇದರ ಮುಖ್ಯ ಪಾತ್ರ ಆಮ್ಲಜನಕ ಸಾಗಣೆ. ಅಂತೆಯೇ, ಅಂಗಗಳು ಮತ್ತು ಅಂಗಾಂಶಗಳ ಆಮ್ಲಜನಕೀಕರಣವು ಹದಗೆಡುತ್ತದೆ.
ಸರಿದೂಗಿಸುವ ಕ್ರಿಯೆಯು ಸಂಭವಿಸುತ್ತದೆ, ಉಸಿರಾಟದ ಆವರ್ತನ ಮತ್ತು ಆಳವು ಹೆಚ್ಚಾಗುತ್ತದೆ - ಆ ಮೂಲಕ ದೇಹವು ಪ್ರತಿ ಯುನಿಟ್ ಸಮಯಕ್ಕೆ ಪರಿಸರದಿಂದ ಹೆಚ್ಚಿನ ಆಮ್ಲಜನಕವನ್ನು ಸೇವಿಸಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ.
ಈ ಪರಿಸ್ಥಿತಿಗಳನ್ನು ಪತ್ತೆಹಚ್ಚಲು ಸರಳ ಮತ್ತು ವಿಶ್ವಾಸಾರ್ಹ ವಿಧಾನವೆಂದರೆ ಸಾಮಾನ್ಯ ರಕ್ತ ಪರೀಕ್ಷೆ.
ಮತ್ತೊಂದು ಗುಂಪು ಎಂಡೋಕ್ರೈನ್ (ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್, ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್) ಮತ್ತು ಹಾರ್ಮೋನ್-ಸಕ್ರಿಯ ರೋಗಗಳು (ಬೊಜ್ಜು).
ಥೈರಾಯ್ಡ್ ಗ್ರಂಥಿಯಿಂದ ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್ನೊಂದಿಗೆ, ಅತಿಯಾದ ಪ್ರಮಾಣದ ಹಾರ್ಮೋನುಗಳು ಉತ್ಪತ್ತಿಯಾಗುತ್ತವೆ, ಇದರ ಪ್ರಭಾವದಡಿಯಲ್ಲಿ ಎಲ್ಲಾ ಚಯಾಪಚಯ ಪ್ರಕ್ರಿಯೆಗಳು ವೇಗಗೊಳ್ಳುತ್ತವೆ, ಚಯಾಪಚಯ ಮತ್ತು ಆಮ್ಲಜನಕದ ಬಳಕೆ ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಇಲ್ಲಿ, ರಕ್ತಹೀನತೆಯಂತೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಪ್ರಕೃತಿಯಲ್ಲಿ ಸರಿದೂಗಿಸುತ್ತದೆ.
ಇದರ ಜೊತೆಯಲ್ಲಿ, ಹೆಚ್ಚಿನ ಮಟ್ಟದ ಟಿ 3, ಟಿ 4 ಹೃದಯದ ಕಾರ್ಯಚಟುವಟಿಕೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ, ಪ್ಯಾರೊಕ್ಸಿಸ್ಮಲ್ ಟಾಕಿಕಾರ್ಡಿಯಾ, ಹೃತ್ಕರ್ಣದ ಕಂಪನ ಮುಂತಾದ ಲಯದ ಅಡಚಣೆಗಳಿಗೆ ಕೊಡುಗೆ ನೀಡುತ್ತದೆ.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ನಲ್ಲಿನ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಮಧುಮೇಹ ಮೈಕ್ರೊಆಂಜಿಯೋಪತಿಯ ಪರಿಣಾಮವಾಗಿ ಪರಿಗಣಿಸಬಹುದು, ಇದು ಟ್ರೋಫಿಸಮ್ ಉಲ್ಲಂಘನೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ, ಜೀವಕೋಶಗಳು ಮತ್ತು ಅಂಗಾಂಶಗಳ ಆಮ್ಲಜನಕದ ಹಸಿವು. ಎರಡನೆಯ ಲಿಂಕ್ ಮೂತ್ರಪಿಂಡದ ಹಾನಿ - ಮಧುಮೇಹ ನೆಫ್ರೋಪತಿ. ಮೂತ್ರಪಿಂಡಗಳು ರಕ್ತದ ರಚನೆಯಲ್ಲಿ ಒಂದು ಅಂಶವನ್ನು ಉತ್ಪತ್ತಿ ಮಾಡುತ್ತವೆ - ಎರಿಥ್ರೋಪೊಯೆಟಿನ್, ಮತ್ತು ಅದರ ಕೊರತೆಯೊಂದಿಗೆ ರಕ್ತಹೀನತೆ ಉಂಟಾಗುತ್ತದೆ.
ಸ್ಥೂಲಕಾಯತೆಯೊಂದಿಗೆ, ಆಂತರಿಕ ಅಂಗಗಳಲ್ಲಿ ಅಡಿಪೋಸ್ ಅಂಗಾಂಶಗಳ ಶೇಖರಣೆಯ ಪರಿಣಾಮವಾಗಿ, ಹೃದಯ ಮತ್ತು ಶ್ವಾಸಕೋಶದ ಕೆಲಸ ಕಷ್ಟ, ಡಯಾಫ್ರಾಮ್ನ ವಿಹಾರವು ಸೀಮಿತವಾಗಿದೆ. ಇದರ ಜೊತೆಯಲ್ಲಿ, ಬೊಜ್ಜು ಹೆಚ್ಚಾಗಿ ಅಪಧಮನಿಕಾಠಿಣ್ಯದ, ಅಧಿಕ ರಕ್ತದೊತ್ತಡದ ಜೊತೆಗೂಡಿರುತ್ತದೆ, ಇದು ಅವರ ಕಾರ್ಯದ ಉಲ್ಲಂಘನೆ ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟಾಗುತ್ತದೆ.
ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ಹಂತದವರೆಗೆ ಉಸಿರಾಟದ ತೊಂದರೆಗಳನ್ನು ವಿವಿಧ ವ್ಯವಸ್ಥಿತ ವಿಷಗಳೊಂದಿಗೆ ಗಮನಿಸಬಹುದು. ಇದರ ಬೆಳವಣಿಗೆಯ ಕಾರ್ಯವಿಧಾನವು ಮೈಕ್ರೊ ಸರ್ಕ್ಯುಲೇಟರಿ ಮಟ್ಟದಲ್ಲಿ ನಾಳೀಯ ಗೋಡೆಯ ಪ್ರವೇಶಸಾಧ್ಯತೆಯ ಹೆಚ್ಚಳ ಮತ್ತು ವಿಷಕಾರಿ ಪಲ್ಮನರಿ ಎಡಿಮಾವನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ, ಜೊತೆಗೆ ದುರ್ಬಲಗೊಂಡ ಕಾರ್ಯ ಮತ್ತು ಹೃದಯ ಶ್ವಾಸಕೋಶದ ರಕ್ತಪರಿಚಲನೆಯೊಂದಿಗೆ ಹೃದಯಕ್ಕೆ ನೇರ ಹಾನಿ.
ಉಸಿರಾಟದ ಚಿಕಿತ್ಸೆಯ ಕೊರತೆ
ಕಾರಣವನ್ನು ಅರ್ಥಮಾಡಿಕೊಳ್ಳದೆ ಉಸಿರಾಟದ ತೊಂದರೆಯನ್ನು ನಿವಾರಿಸುವುದು ಅಸಾಧ್ಯ, ಅದು ಉಂಟಾಗುವ ರೋಗವನ್ನು ಸ್ಥಾಪಿಸುತ್ತದೆ. ಯಾವುದೇ ಮಟ್ಟದ ಡಿಸ್ಪ್ನಿಯಾಗೆ, ಸಮಯೋಚಿತ ಸಹಾಯ ಮತ್ತು ತೊಡಕುಗಳ ತಡೆಗಟ್ಟುವಿಕೆಗಾಗಿ, ನೀವು ವೈದ್ಯರನ್ನು ಭೇಟಿ ಮಾಡಬೇಕಾಗುತ್ತದೆ. ವೈದ್ಯರು, ಅವರ ಸಾಮರ್ಥ್ಯವು ಉಸಿರಾಟದ ತೊಂದರೆಯೊಂದಿಗೆ ರೋಗಗಳ ಚಿಕಿತ್ಸೆಯನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ, ಚಿಕಿತ್ಸಕ, ಹೃದ್ರೋಗ ತಜ್ಞರು, ಅಂತಃಸ್ರಾವಶಾಸ್ತ್ರಜ್ಞರು.
AVENUE ವೈದ್ಯಕೀಯ ಕೇಂದ್ರಗಳ ತಜ್ಞರು ನಿಮ್ಮ ಸಮಸ್ಯೆಗೆ ಸಂಬಂಧಿಸಿದ ಎಲ್ಲಾ ಪ್ರಶ್ನೆಗಳಿಗೆ ವಿವರವಾಗಿ ಮತ್ತು ಪ್ರವೇಶಿಸಬಹುದಾದ ರೂಪದಲ್ಲಿ ಉತ್ತರಿಸುತ್ತಾರೆ ಮತ್ತು ಅದನ್ನು ಪರಿಹರಿಸಲು ಎಲ್ಲವನ್ನೂ ಮಾಡುತ್ತಾರೆ.
ಚಿಕಿತ್ಸಕ, ಹೃದ್ರೋಗ ತಜ್ಞ ಎಂಸಿ ಅವೆನ್ಯೂ-ಅಲೆಕ್ಸಾಂಡ್ರೊವ್ಕಾ
Orn ೊರ್ನಿಕೋವ್ ಡೆನಿಸ್ ಅಲೆಕ್ಸಾಂಡ್ರೊವಿಚ್.
ವ್ಯಾಯಾಮ ಸಂಖ್ಯೆ 1
ಅದನ್ನು ಮಾಡುವುದು ಉತ್ತಮ. ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ತನ್ನ ತೆರೆದ ಅಂಗೈಗಳನ್ನು ನೋಡುವಂತೆ ಕೈಗಳನ್ನು ಬಾಗಿಸಬೇಕು. ಮುಂದೆ, ನೀವು ಗದ್ದಲದ ಮತ್ತು ಆಳವಾದ ಉಸಿರನ್ನು ತೆಗೆದುಕೊಳ್ಳಬೇಕು, ಅದೇ ಸಮಯದಲ್ಲಿ ನಿಮ್ಮ ಕೈಗಳನ್ನು ಮುಷ್ಟಿಯಲ್ಲಿ ಹಿಡಿಯಿರಿ. ನಂತರ ತ್ವರಿತವಾಗಿ ಬಿಡುತ್ತಾರೆ ಮತ್ತು ನಿಮ್ಮ ಮುಷ್ಟಿಯನ್ನು ಬಿಚ್ಚಿ. ಒಂದು ವಿಧಾನ - 8 ಬಾರಿ. ಒಂದು ಪಾಠಕ್ಕಾಗಿ, 5-6 ವಿಧಾನಗಳನ್ನು ಮಾಡುವುದು ಸೂಕ್ತವಾಗಿದೆ. ನೀವು ದಿನಕ್ಕೆ ಹಲವಾರು ಬಾರಿ ಸರಳ ಉಸಿರಾಟದ ವ್ಯಾಯಾಮ ಮಾಡಬಹುದು.
.ಷಧಕ್ಕೆ ತಿಳಿದಿರುವ ಉಸಿರಾಟದ ತೊಂದರೆಗಳು
ಎಲ್ಲಾ ರೀತಿಯ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಪ್ರಾಥಮಿಕವಾಗಿ ತೀವ್ರ ಮತ್ತು ದೀರ್ಘಕಾಲದವರೆಗೆ ವಿಂಗಡಿಸಲಾಗಿದೆ. ರೋಗಿಯು ಇದ್ದಕ್ಕಿದ್ದಂತೆ ಗಾಳಿಯ ಕೊರತೆ ಮತ್ತು ಎದೆಯಲ್ಲಿ ಬಿಗಿತದ ಭಾವನೆ ಉಂಟಾದಾಗ, ಹಠಾತ್ತನೆ, ರೋಗಗ್ರಸ್ತವಾಗುವಿಕೆಗಳಲ್ಲಿ ತೀವ್ರವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟಾಗುತ್ತದೆ.
ಪೀಡಿತ ವ್ಯಕ್ತಿಯು ಎದೆಯಿಂದ ಗಾಳಿಯನ್ನು ಅನುಭವಿಸುತ್ತಾನೆ, ಈ ಕಾರಣದಿಂದಾಗಿ ಉಸಿರಾಟದ ಚಲನೆಗಳ ಆವರ್ತನವು ನಿಮಿಷಕ್ಕೆ 18-20 ಬಾರಿ ತಲುಪುತ್ತದೆ.
ತೀವ್ರವಾದ ಪರಿಸ್ಥಿತಿಗಳ ಹಿನ್ನೆಲೆಯಲ್ಲಿ ಈ ಪರಿಸ್ಥಿತಿ ಸಂಭವಿಸುತ್ತದೆ - ನ್ಯುಮೋನಿಯಾ, ಎಡ ಕುಹರದ ವೈಫಲ್ಯ, ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾ, ಶ್ವಾಸಕೋಶದ ಹೈಪರ್ವೆನ್ಟಿಲೇಷನ್, ಮತ್ತು ನೀವು ಒಬ್ಬ ವ್ಯಕ್ತಿಗೆ ಸಮಯೋಚಿತ ವೈದ್ಯಕೀಯ ಸಹಾಯವನ್ನು ನೀಡದಿದ್ದರೆ, ಅದು ಉಸಿರಾಟದ ಬಂಧನಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ.
ದೀರ್ಘಕಾಲದ ಕೋರ್ಸ್ ಸಾಮಾನ್ಯವಾಗಿ ಹೃದಯ ಡಿಸ್ಪ್ನಿಯಾದ ಲಕ್ಷಣವಾಗಿದೆ, ಇದು ರೋಗಿಯಲ್ಲಿ ನಿರಂತರವಾಗಿ ಇರುತ್ತದೆ, ಆದರೆ ಮೊದಲಿಗೆ ಇದು ಆತಂಕವನ್ನು ಉಂಟುಮಾಡುವಷ್ಟು ಬಲವಾಗಿರುವುದಿಲ್ಲ. ಉಸಿರಾಟವು ಸ್ವಲ್ಪ ನಿರ್ಬಂಧಿತವಾಗಿದೆ, ಆದರೆ ಇದು ಸಾಧ್ಯ, ಮತ್ತು ಆಮ್ಲಜನಕವು ದೇಹಕ್ಕೆ ಪ್ರವೇಶಿಸುತ್ತದೆ, ಆದರೂ ಸಾಕಷ್ಟು ಪ್ರಮಾಣದಲ್ಲಿ.
ಸಾಮಾನ್ಯವಾಗಿ ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ತನ್ನ ಉಸಿರಾಟದ ಬಗ್ಗೆ ಗಮನ ಹರಿಸದಿದ್ದರೆ ಮತ್ತು ಅದನ್ನು ಗಮನಿಸದಿದ್ದರೆ, ಡಿಸ್ಪ್ನಿಯಾದೊಂದಿಗೆ, ಹಾಗೆಯೇ ತೀವ್ರವಾದ ದೈಹಿಕ ಪರಿಶ್ರಮದಿಂದ, ಅಂಗಗಳಿಂದ ಆಮ್ಲಜನಕದ ಹೆಚ್ಚಳ ಮತ್ತು ಈ ಹಿನ್ನೆಲೆಯ ವಿರುದ್ಧದ ಕೊರತೆಯಿಂದಾಗಿ ಉಸಿರಾಟದ ಆವರ್ತನ ಮತ್ತು ಆಳ ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಇದರ ಜೊತೆಯಲ್ಲಿ, ಮೂರು ರೀತಿಯ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಕರೆಯಲಾಗುತ್ತದೆ - ಸ್ಫೂರ್ತಿದಾಯಕ, ಮುಕ್ತಾಯ ಮತ್ತು ಮಿಶ್ರ.
ಮೊದಲನೆಯ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗಿಗೆ ಗಾಳಿಯನ್ನು ಉಸಿರಾಡಲು ತೊಂದರೆಯಾಗುತ್ತದೆ, ಅವನಿಗೆ ಶ್ವಾಸನಾಳದ ಲುಮೆನ್ ಮತ್ತು ಆಸ್ತಮಾದಲ್ಲಿನ ಶ್ವಾಸನಾಳದ ಕಿರಿದಾಗುವಿಕೆ ಇದೆ, ಜೊತೆಗೆ ಪ್ಲುರಲ್ ಪೊರೆಗಳ ತೀವ್ರವಾದ ಉರಿಯೂತವಿದೆ.
ವ್ಯಕ್ತಿಯು ಸಣ್ಣ ಶ್ವಾಸನಾಳದ ಲುಮೆನ್ ಅನ್ನು ಎಂಫಿಸೆಮಾ ಅಥವಾ ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಕಾಯಿಲೆಯೊಂದಿಗೆ ಕಿರಿದಾಗಿಸಿದರೆ ಉಸಿರಾಡಲು ಕಷ್ಟವಾದಾಗ ಉಸಿರಾಟದ ಡಿಸ್ಪ್ನಿಯಾ ಉಂಟಾಗುತ್ತದೆ.
ಶ್ವಾಸಕೋಶದ ಸುಧಾರಿತ ರೋಗಶಾಸ್ತ್ರ ಮತ್ತು ಹೃದಯ ವೈಫಲ್ಯದಿಂದಾಗಿ ಮಿಶ್ರ ಡಿಸ್ಪ್ನಿಯಾ ರೂಪುಗೊಳ್ಳುತ್ತದೆ. ಈ ರೋಗನಿರ್ಣಯದಿಂದ, ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಒಟ್ಟಾರೆಯಾಗಿ ಉಸಿರಾಡುವುದು ಕಷ್ಟ.
ಉಸಿರಾಟದ ತೊಂದರೆಗಳ ಜೊತೆಗೆ, ಅದರ ಪದವಿಗಳನ್ನು ಸಹ ಕರೆಯಲಾಗುತ್ತದೆ:
- ಶೂನ್ಯ, ಇದು ಬಲವಾದ ದೈಹಿಕ ಚಟುವಟಿಕೆಯಿಂದ (ಸಾಮಾನ್ಯ ಪದವಿ) ಮಾತ್ರ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ,
- ಮೊದಲನೆಯದು, ಸುಲಭ: ಓಡುವಾಗ, ವೇಗವಾಗಿ ನಡೆಯುವಾಗ, ಹತ್ತುವಿಕೆಗೆ ವ್ಯಕ್ತಿಯ ಉಸಿರಾಟವು ತೊಂದರೆಗೊಳಗಾದಾಗ,
- ಎರಡನೇ (ಮಧ್ಯ): ಡಿಸ್ಪ್ನಿಯಾ ಸಾಮಾನ್ಯ ವಾಕಿಂಗ್ ವೇಗದಲ್ಲಿ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ,
- ಮೂರನೆಯ, ತೀವ್ರವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ, ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ನಡೆಯುವಾಗ ನಿರಂತರವಾಗಿ ನಿಲ್ಲುವಂತೆ ಒತ್ತಾಯಿಸಿದಾಗ, ಅವನಿಗೆ ಸಾಕಷ್ಟು ಗಾಳಿ ಇಲ್ಲ,
- ನಾಲ್ಕನೇ ಪದವಿ, ಹಗುರವಾದ ದೈಹಿಕ ಪರಿಶ್ರಮದಿಂದ ಮತ್ತು ವಿಶ್ರಾಂತಿಯಲ್ಲಿಯೂ ಉಸಿರಾಟವು ತೊಂದರೆಗೊಳಗಾದಾಗ.
ರೋಗಶಾಸ್ತ್ರದ ಗೋಚರಿಸುವಿಕೆಯ ಕಾರಣಗಳು
ಡಿಸ್ಪ್ನಿಯಾದ ಬೆಳವಣಿಗೆಯನ್ನು ನಿರ್ಧರಿಸುವ ಎಲ್ಲಾ ಎಟಿಯೋಲಾಜಿಕಲ್ ಅಂಶಗಳು 4 ಮುಖ್ಯ ಗುಂಪುಗಳನ್ನು ಒಳಗೊಂಡಿವೆ:
- ಹೃದಯ ಮತ್ತು ರಕ್ತನಾಳಗಳ ರೋಗಶಾಸ್ತ್ರ, ನಿರ್ದಿಷ್ಟವಾಗಿ, ಹೃದಯ ವೈಫಲ್ಯ,
- ಉಸಿರಾಟದ ವೈಫಲ್ಯ
- ಚಯಾಪಚಯ ಅಸ್ವಸ್ಥತೆಗಳು ಮತ್ತು ಬೊಜ್ಜು,
- ಶ್ವಾಸಕೋಶದ ಹೈಪರ್ವೆಂಟಿಲೇಷನ್ ಸಿಂಡ್ರೋಮ್.
ಶ್ವಾಸಕೋಶದೊಂದಿಗಿನ ತೊಂದರೆಗಳು ಶ್ವಾಸಕೋಶದ ನಾಳಗಳ ರೋಗಶಾಸ್ತ್ರ, ಪ್ಯಾರೆಂಚೈಮಾದ ಪ್ರಸರಣ ಗಾಯಗಳು, ಶ್ವಾಸನಾಳದ ಅಡಚಣೆಯ ಇಳಿಕೆ, ಸ್ನಾಯು ರೋಗಶಾಸ್ತ್ರದ ರೂಪವನ್ನು ತೆಗೆದುಕೊಳ್ಳಬಹುದು. ಹೈಪರ್ವೆಂಟಿಲೇಷನ್ ಸಿಂಡ್ರೋಮ್ ಕೆಲವು ರೀತಿಯ ನ್ಯೂರೋಸಿಸ್ನ ಹಿನ್ನೆಲೆಯಲ್ಲಿ ಮತ್ತು ನ್ಯೂರೋ ಸರ್ಕ್ಯುಲರ್ ಡಿಸ್ಟೋನಿಯಾದೊಂದಿಗೆ ಬೆಳೆಯಬಹುದು.
ಹೃದಯ ಮತ್ತು ರಕ್ತನಾಳಗಳ ಕಾಯಿಲೆಗಳು ಉಸಿರಾಟದ ತೊಂದರೆ ಉಂಟುಮಾಡುತ್ತವೆ
ಹೃದಯರಕ್ತನಾಳದ ಸ್ವಭಾವದ ರೋಗಶಾಸ್ತ್ರದ ರೋಗಿಗಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾದ ಮೂಲ ಕಾರಣವೆಂದರೆ ಹೃದಯ ಸ್ನಾಯುವಿನ ಸ್ನಾಯುಗಳಿಗೆ ಪೌಷ್ಠಿಕಾಂಶವನ್ನು ಒದಗಿಸುವ ನಾಳಗಳಲ್ಲಿ ಹೆಚ್ಚಿದ ಒತ್ತಡ. ರೋಗವು ಬೆಳೆದಂತೆ, ಉಸಿರಾಟದ ತೊಂದರೆ ಹೆಚ್ಚಾಗುತ್ತದೆ, ಮೊದಲನೆಯಿಂದ ನಾಲ್ಕನೇ ಹಂತದವರೆಗೆ, ವಿಶ್ರಾಂತಿ ಸಮಯದಲ್ಲಿ ಉಸಿರಾಡುವಾಗಲೂ ಉಲ್ಲಂಘನೆಯನ್ನು ಗುರುತಿಸಿದಾಗ.
ಹೃದಯದ ಹಾನಿಯ ತೀವ್ರ ಸ್ವರೂಪಗಳು ಪ್ಯಾರೊಕ್ಸಿಸ್ಮಲ್ ರಾತ್ರಿಯ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ನೀಡುತ್ತವೆ, ಅಂದರೆ, ರೋಗಿಯು ನಿದ್ರೆಯ ಸಮಯದಲ್ಲಿ ರಾತ್ರಿಯಲ್ಲಿ ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ದಾಳಿಯನ್ನು ಅನುಭವಿಸುತ್ತಾನೆ. ಈ ರೋಗವನ್ನು ಹೃದಯ ಆಸ್ತಮಾ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ, ಇದರ ಹಿನ್ನೆಲೆಯಲ್ಲಿ ಶ್ವಾಸಕೋಶದಲ್ಲಿ ದ್ರವದ ನಿಶ್ಚಲತೆ ಕಂಡುಬರುತ್ತದೆ. ಎದೆಯಲ್ಲಿ ತೀಕ್ಷ್ಣವಾದ ನೋವುಗಳು ಕಂಡುಬರಬಹುದು; ರೋಗಿಯು ತ್ವರಿತ ಹೃದಯ ಬಡಿತವನ್ನು ಹೊಂದಿರುತ್ತಾನೆ.
ಉಸಿರಾಟದ ವೈಫಲ್ಯ ಮತ್ತು ಡಿಸ್ಪ್ನಿಯಾ
ಈ ರೋಗಶಾಸ್ತ್ರವು ವಾಸ್ತವವಾಗಿ ನೇರವಾಗಿ ಸಂಬಂಧಿಸಿದೆ. ಉಸಿರಾಟದ ತೊಂದರೆ, ಉಸಿರಾಟದ ವೈಫಲ್ಯದಿಂದಾಗಿ ಬೆಳವಣಿಗೆಯಾಗುವುದು, ಆಗಾಗ್ಗೆ ದೀರ್ಘಕಾಲದವರೆಗೆ ಆಗುತ್ತದೆ, ಇದು ತಿಂಗಳುಗಳವರೆಗೆ ಇರುತ್ತದೆ. ಇದು ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶದ ಕಾಯಿಲೆಯ ರೋಗಿಗಳ ಲಕ್ಷಣವಾಗಿದೆ, ಇದರಲ್ಲಿ ಉಸಿರಾಟದ ಪ್ರದೇಶದ ಲುಮೆನ್ ಕಿರಿದಾಗುವಿಕೆ ಕಂಡುಬರುತ್ತದೆ ಮತ್ತು ಅವುಗಳಲ್ಲಿ ಕಫವು ಸಂಗ್ರಹಗೊಳ್ಳುತ್ತದೆ.
ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಅಲ್ಪ ಉಸಿರಾಟವನ್ನು ತೆಗೆದುಕೊಳ್ಳುತ್ತಾನೆ, ಅದರ ನಂತರ ಶಬ್ದಗಳು ಮತ್ತು ಉಬ್ಬಸದಿಂದ ಕಷ್ಟಕರವಾದ ಉಸಿರಾಡುವಿಕೆಯು ಹೊರಹೊಮ್ಮುತ್ತದೆ. ಸಮಾನಾಂತರವಾಗಿ, ಒದ್ದೆಯಾದ ಅಥವಾ ಒಣ ಕೆಮ್ಮು ಸಂಭವಿಸುತ್ತದೆ, ಸ್ನಿಗ್ಧತೆಯ, ದಪ್ಪ ಕಫದ ವಿಸರ್ಜನೆ.
ಬ್ರಾಂಕೋಡೈಲೇಟರ್ drug ಷಧಿಯನ್ನು ಬಳಸುವುದರ ಮೂಲಕ ಉಸಿರಾಟವನ್ನು ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಗೆ ತರಲು ಸಾಧ್ಯವಿದೆ, ಆದಾಗ್ಯೂ, ಈ ರೀತಿಯಾಗಿ ದಾಳಿಯನ್ನು ತಡೆಯಲು ಯಾವಾಗಲೂ ಸಾಧ್ಯವಿಲ್ಲ, ಇದರ ಪರಿಣಾಮವಾಗಿ ರೋಗಿಯು ತಲೆತಿರುಗುವಿಕೆ ಅನುಭವಿಸುತ್ತಾನೆ ಮತ್ತು ಪ್ರಜ್ಞೆಯನ್ನು ಕಳೆದುಕೊಳ್ಳಬಹುದು.
ತೀವ್ರವಾದ ಬ್ರಾಂಕೈಟಿಸ್ ಜೊತೆಗೆ, ಸಾಂಕ್ರಾಮಿಕ ಮೂಲದ ನ್ಯುಮೋನಿಯಾದೊಂದಿಗೆ, ಡಿಸ್ಪ್ನಿಯಾದ ತೀವ್ರತೆಯು ವ್ಯಕ್ತಿಯ ಹಾನಿಯ ತೀವ್ರತೆಯನ್ನು ಅವಲಂಬಿಸಿರುತ್ತದೆ. ದೇಹದ ಹೆಚ್ಚಿನ ಉಷ್ಣತೆಯೊಂದಿಗೆ ತೀವ್ರವಾದ ನ್ಯುಮೋನಿಯಾವು ಸಾಮಾನ್ಯವಾಗಿ ಹೃದಯ ವೈಫಲ್ಯದ ದೌರ್ಬಲ್ಯ, ಹೃದಯದಲ್ಲಿ ನೋವು, ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ ಹೆಚ್ಚುತ್ತಿರುವ ಕೋರ್ಸ್ ಅನ್ನು ಪಡೆಯುತ್ತದೆ. ಒಟ್ಟಾರೆಯಾಗಿ ರೋಗಿಯ ಸ್ಥಿತಿಗೆ ತುರ್ತು ಆಸ್ಪತ್ರೆಗೆ ಅಗತ್ಯವಿರುತ್ತದೆ.
ಇದರ ಜೊತೆಯಲ್ಲಿ, ಕ್ರಮೇಣ ಹೆಚ್ಚಳದೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುವುದು ಶ್ವಾಸಕೋಶದ ಅಂಗಾಂಶಗಳಲ್ಲಿ ನಿಯೋಪ್ಲಾಮ್ಗಳ ಬೆಳವಣಿಗೆಯನ್ನು ಸೂಚಿಸುತ್ತದೆ, ಮತ್ತು ದೊಡ್ಡದಾದ ಗೆಡ್ಡೆ ಬೆಳೆಯುತ್ತದೆ, ಹೆಚ್ಚು ಉಚ್ಚರಿಸಲಾಗುತ್ತದೆ ಡಿಸ್ಪ್ನಿಯಾ. ಉಸಿರಾಟದ ತೊಂದರೆ ಜೊತೆಗೆ, ರೋಗಿಯು ಅಸಹನೀಯ ರೀತಿಯ ಒಣ ಕೆಮ್ಮನ್ನು ಹೊಂದಿರುತ್ತಾನೆ, ಕೆಲವೊಮ್ಮೆ - ಹಿಮೋಪ್ಟಿಸಿಸ್, ದೌರ್ಬಲ್ಯದ ಸಾಮಾನ್ಯ ಸ್ಥಿತಿ, ಹಠಾತ್ ತೂಕ ನಷ್ಟ, ತೀವ್ರ ಆಯಾಸ.
ವಿಷಕಾರಿ ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾ, ಸ್ಥಳೀಯ ವಾಯುಮಾರ್ಗದ ಅಡಚಣೆ ಮತ್ತು ಶ್ವಾಸಕೋಶದ ಎಂಬಾಲಿಸಮ್ ಉಸಿರಾಟದ ತೊಂದರೆ ಇರುವ ವ್ಯಕ್ತಿಗೆ ಅತ್ಯಂತ ಅಪಾಯಕಾರಿ ಪರಿಸ್ಥಿತಿಗಳು.
ಥ್ರಂಬೋಎಂಬೊಲಿಸಮ್ ಎಂಬುದು ರಕ್ತ ಹೆಪ್ಪುಗಟ್ಟುವಿಕೆಯಿಂದ ಲುಮೆನ್ ಅನ್ನು ತಡೆಯುತ್ತದೆ; ಇದರ ಪರಿಣಾಮವಾಗಿ, ಅಂಗದ ಒಂದು ಭಾಗವು ಉಸಿರಾಟದ ಪ್ರಕ್ರಿಯೆಗಳಲ್ಲಿ ಭಾಗವಹಿಸಲು ಸಾಧ್ಯವಿಲ್ಲ.
ರೋಗಶಾಸ್ತ್ರವು ಕ್ರಮೇಣ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ, ಪೀಡಿತ ವ್ಯಕ್ತಿಗೆ ಎದೆ ನೋವು, ಬಿಗಿತದ ಭಾವನೆ, ಹಿಮೋಪ್ಟಿಸಿಸ್ ಎಂಬ ದೂರುಗಳಿವೆ.
ಸ್ಥಳೀಯ ಅಡಚಣೆಯು ಶ್ವಾಸನಾಳ ಅಥವಾ ಶ್ವಾಸನಾಳದ ಸಂಕೋಚನದಿಂದ ಉಂಟಾಗುತ್ತದೆ, ಉದಾಹರಣೆಗೆ, ವಿದೇಶಿ ದೇಹಗಳು ಶ್ವಾಸಕೋಶಕ್ಕೆ ಪ್ರವೇಶಿಸಿದಾಗ, ಗಾಯಿಟರ್, ಗೆಡ್ಡೆಗಳು ಮತ್ತು ಮಹಾಪಧಮನಿಯ ರಕ್ತನಾಳ. ಇದಲ್ಲದೆ, ಉರಿಯೂತದ ಪ್ರಕ್ರಿಯೆಯೊಂದಿಗೆ ಸ್ವಯಂ ನಿರೋಧಕ ಕಾಯಿಲೆಗಳಿಂದಾಗಿ, ಉಸಿರಾಟದ ಪ್ರದೇಶದ ಲುಮೆನ್ ಅನ್ನು ಸಿಕಾಟ್ರಿಸಿಯಲ್ ಕಿರಿದಾಗುವಿಕೆಯಿಂದ ಇದು ರೂಪುಗೊಳ್ಳುತ್ತದೆ.
ವಿಷಕಾರಿ ಅಥವಾ ಆಕ್ರಮಣಕಾರಿ ವಸ್ತುಗಳನ್ನು ಉಸಿರಾಟದ ಪ್ರದೇಶಕ್ಕೆ ಸೇರಿಸುವುದರಿಂದ ವಿಷಕಾರಿ ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ, ಜೊತೆಗೆ ಸ್ಪಷ್ಟವಾದ ಮಾದಕತೆಯೊಂದಿಗೆ ದೇಹದ ಸೋಂಕು ಉಂಟಾಗುತ್ತದೆ. ಉಸಿರಾಟದ ತೊಂದರೆ ಕ್ರಮೇಣ ಉಸಿರುಗಟ್ಟುವಿಕೆಗೆ ಹಾದುಹೋಗುತ್ತದೆ, ಉಸಿರಾಡುವಾಗ ಉಬ್ಬಸ ಮತ್ತು ಗುಳ್ಳೆಗಳು ಕೇಳುತ್ತವೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ವ್ಯಕ್ತಿಗೆ ತುರ್ತು ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಅಗತ್ಯ.
ನ್ಯುಮೋಥೊರಾಕ್ಸ್ನೊಂದಿಗೆ ಉಸಿರಾಟದ ವೈಫಲ್ಯವು ರೂಪುಗೊಳ್ಳುತ್ತದೆ.ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಎದೆಯ ನುಗ್ಗುವ ಗಾಯವನ್ನು ಹೊಂದಿದ್ದರೆ, ಅದರಲ್ಲಿ ಗಾಳಿಯು ಪ್ಲೆರಲ್ ಕುಹರದೊಳಗೆ ಪ್ರವೇಶಿಸಿದರೆ, ಅವನು ಶ್ವಾಸಕೋಶದ ಮೇಲೆ ಒತ್ತಡವನ್ನು ಬೀರುತ್ತಾನೆ ಮತ್ತು ಉಸಿರಾಡುವಾಗ ಅವನನ್ನು ನೇರಗೊಳಿಸುವುದನ್ನು ತಡೆಯುತ್ತಾನೆ.
ಡಿಸ್ಪ್ನಿಯಾವು ಕ್ಷಯ, ಆಕ್ಟಿನೊಮೈಕೋಸಿಸ್, ಎಂಫಿಸೆಮಾದಂತಹ ರೋಗಗಳ ಲಕ್ಷಣವೂ ಆಗಿರಬಹುದು.
ಚಯಾಪಚಯ ಅಸ್ವಸ್ಥತೆಗಳೊಂದಿಗೆ ಡಿಸ್ಪ್ನಿಯಾ ಏಕೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ
ಡಿಸ್ಪ್ನಿಯಾ ರಚನೆಗೆ ಅತ್ಯಂತ ಸ್ಪಷ್ಟವಾದ ಕಾರಣ ರಕ್ತಹೀನತೆ ಅಥವಾ ರಕ್ತಹೀನತೆ. ರಕ್ತದಲ್ಲಿ, ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸಂಖ್ಯೆ ಕಡಿಮೆಯಾಗುತ್ತದೆ, ಅಥವಾ ಎಲ್ಲಾ ಜೀವಕೋಶಗಳಿಗೆ ಆಮ್ಲಜನಕದ ವರ್ಗಾವಣೆಗೆ ಕಾರಣವಾಗಿರುವ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಅಂಶವು ಕಡಿಮೆಯಾಗುತ್ತದೆ. ಈ ಹಿನ್ನೆಲೆಯ ವಿರುದ್ಧ ರೂಪುಗೊಳ್ಳುವ ಹೈಪೋಕ್ಸಿಯಾವನ್ನು ದೇಹವು ಪ್ರತಿಫಲಿತವಾಗಿ ಸರಿದೂಗಿಸಲು ಪ್ರಯತ್ನಿಸುತ್ತಿದೆ, ಇದರ ಪರಿಣಾಮವಾಗಿ ಉಸಿರಾಟದ ಆವರ್ತನ ಮತ್ತು ಆಳ ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಜನ್ಮಜಾತ ಚಯಾಪಚಯ ಅಸ್ವಸ್ಥತೆಗಳು, ದೇಹದಲ್ಲಿ ಕಬ್ಬಿಣದ ಕೊರತೆ, ನಷ್ಟ ಮತ್ತು ರಕ್ತ ಕಾಯಿಲೆಗಳಿಂದ ರಕ್ತಹೀನತೆ ಉಂಟಾಗುತ್ತದೆ. ಈ ರೋಗನಿರ್ಣಯವನ್ನು ಹೊಂದಿರುವ ರೋಗಿಗಳು ತಲೆನೋವು, ಕಾರ್ಯಕ್ಷಮತೆ ಕಡಿಮೆಯಾಗುವುದು, ದೌರ್ಬಲ್ಯ, ಹಸಿವಿನ ಕೊರತೆ ಮತ್ತು ಬೆವರಿನಿಂದ ಪೀಡಿಸಲ್ಪಡುತ್ತಾರೆ.
ಅಲ್ಲದೆ, ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್, ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್ ಮತ್ತು ಬೊಜ್ಜು ಹೊಂದಿರುವ ರೋಗಿಗಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ ಬೆಳೆಯಬಹುದು. ಮೊದಲ ಪ್ರಕರಣದಲ್ಲಿ, ರೋಗದ ಪ್ರಗತಿಯು ರಕ್ತನಾಳಗಳ ಮೇಲೆ ಪರಿಣಾಮ ಬೀರುತ್ತದೆ, ಇದು ದೇಹದಲ್ಲಿ ಆಮ್ಲಜನಕದ ಕೊರತೆಯನ್ನು ಉಂಟುಮಾಡುತ್ತದೆ.
ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್ನೊಂದಿಗೆ, ರೋಗಿಯು ಚಯಾಪಚಯ ಕ್ರಿಯೆಯ ವೇಗವರ್ಧನೆಯನ್ನು ಹೊಂದಿರುತ್ತಾನೆ, ಅದರ ಪ್ರಕಾರ, ಆಮ್ಲಜನಕದ ಅಗತ್ಯವು ಹೆಚ್ಚಾಗುತ್ತದೆ, ಹೃದಯ ಸ್ನಾಯುವಿನ ಸಂಕೋಚನದ ಆವರ್ತನವು ಹೆಚ್ಚಾಗುತ್ತದೆ, ಹೈಪೊಕ್ಸಿಯಾ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ.
ಒಟ್ಟಾರೆಯಾಗಿ ಸ್ಥೂಲಕಾಯತೆಯು ಆಂತರಿಕ ಅಂಗಗಳ ಕೆಲಸವನ್ನು ಸಂಕೀರ್ಣಗೊಳಿಸುತ್ತದೆ, ಇದು ಆಮ್ಲಜನಕದ ಕೊರತೆಯನ್ನು ಉಂಟುಮಾಡುತ್ತದೆ.
ಮಧುಮೇಹ ಮತ್ತು ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಹೇಗೆ ಸಂವಹನ ನಡೆಸುತ್ತವೆ ಮತ್ತು ಒಟ್ಟಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಲಾಗುತ್ತದೆ

ಪರಿಧಮನಿಯ ಹೃದಯ ಕಾಯಿಲೆಗೆ ಅಪಾಯಕಾರಿ ಅಂಶವೆಂದರೆ ಮಧುಮೇಹದಿಂದ ಉಂಟಾಗುವ ದೇಹದಲ್ಲಿನ ಚಯಾಪಚಯ ಅಸ್ವಸ್ಥತೆ. ಈ ರೋಗದಲ್ಲಿ, ಇನ್ಸುಲಿನ್ ಕೊರತೆಯಿಂದಾಗಿ, ರಕ್ತದಲ್ಲಿನ ಅಪಧಮನಿಕಾಠಿಣ್ಯದ ಕೊಬ್ಬಿನಂಶವು ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ವಿರುದ್ಧ ಆಂಜಿನಾ ಪೆಕ್ಟೊರಿಸ್ನ ಕ್ಲಿನಿಕಲ್ ಚಿತ್ರದ ಲಕ್ಷಣಗಳು ಪರಿಧಮನಿಯ ರೋಗಶಾಸ್ತ್ರದ ನೋವುರಹಿತ ರೂಪಗಳ ಆಗಾಗ್ಗೆ ಅಭಿವೃದ್ಧಿ, ರೋಗಲಕ್ಷಣಗಳ ತ್ವರಿತ ಪ್ರಗತಿ, ಹೃದಯ ಸ್ನಾಯುವಿನ ar ತಕ ಸಾವು ಮತ್ತು ಅದರ ತೊಡಕುಗಳು. ಚಿಕಿತ್ಸೆಗಾಗಿ, ನೀವು ಮೊದಲು ಮಧುಮೇಹದ ಅಭಿವ್ಯಕ್ತಿಗಳಿಗೆ ಸರಿದೂಗಿಸಬೇಕು, ಏಕೆಂದರೆ ಈ ಸ್ಥಿತಿಯಿಲ್ಲದೆ ಫಲಿತಾಂಶವು ಸಮರ್ಥನೀಯವಾಗಿರಲು ಸಾಧ್ಯವಿಲ್ಲ.
ಮಧುಮೇಹ ಮತ್ತು ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಹೇಗೆ ಸಂವಹನ ನಡೆಸುತ್ತವೆ?
ಹೃದಯರಕ್ತನಾಳದ ವ್ಯವಸ್ಥೆಯ ಕಾಯಿಲೆಗಳನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸುವ ಹೆಚ್ಚಿನ ಅಪಾಯವನ್ನು ನಿಜವಾದ ಮಧುಮೇಹ ಮೆಲ್ಲಿಟಸ್ನಲ್ಲಿ ಮಾತ್ರವಲ್ಲ, ದುರ್ಬಲಗೊಂಡ ಗ್ಲೂಕೋಸ್ ಸಹಿಷ್ಣುತೆಯ ರೋಗಿಗಳಲ್ಲಿಯೂ ಸಹ ಗುರುತಿಸಲಾಗಿದೆ, ಅಂದರೆ, ರೋಗದ ಪೂರ್ವದ ಹಂತದಲ್ಲಿ. ಚಯಾಪಚಯ ಪ್ರಕ್ರಿಯೆಗಳಲ್ಲಿ ಇನ್ಸುಲಿನ್ ಪಾತ್ರವೇ ಈ ಪ್ರವೃತ್ತಿಗೆ ಕಾರಣವಾಗಿದೆ. ಈ ಹಾರ್ಮೋನ್ ಕೊರತೆಯು ಈ ಕೆಳಗಿನ ಪರಿಣಾಮಗಳಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ:
- ಕೊಬ್ಬಿನ ಅಂಗಾಂಶಗಳು ನಾಶವಾಗುತ್ತವೆ, ಮತ್ತು ಕೊಬ್ಬಿನಾಮ್ಲಗಳು ರಕ್ತಪ್ರವಾಹಕ್ಕೆ ಪ್ರವೇಶಿಸುತ್ತವೆ,
- ಪಿತ್ತಜನಕಾಂಗದಲ್ಲಿ ಕೊಲೆಸ್ಟ್ರಾಲ್ ರಚನೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ,
- ರಕ್ತದಲ್ಲಿ, ಕಡಿಮೆ ಮತ್ತು ಹೆಚ್ಚಿನ ಸಾಂದ್ರತೆಯ ಲಿಪೊಪ್ರೋಟೀನ್ಗಳ ನಡುವಿನ ಅನುಪಾತವನ್ನು ಉಲ್ಲಂಘಿಸಲಾಗಿದೆ,
- ರಕ್ತ ದಪ್ಪವಾಗುತ್ತದೆ, ಇದು ನಾಳಗಳಲ್ಲಿ ರಕ್ತ ಹೆಪ್ಪುಗಟ್ಟುವಿಕೆಯ ರಚನೆಯನ್ನು ಪ್ರಚೋದಿಸುತ್ತದೆ,
- ಹೆಚ್ಚಿನ ಗ್ಲೂಕೋಸ್ ಹಿಮೋಗ್ಲೋಬಿನ್ ಅನ್ನು ಬಂಧಿಸುವುದನ್ನು ಅನುಕರಿಸುತ್ತದೆ, ಇದು ಮಯೋಕಾರ್ಡಿಯಂ ಸೇರಿದಂತೆ ಅಂಗಾಂಶಗಳಲ್ಲಿ ಆಮ್ಲಜನಕದ ಕೊರತೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ.
ಈ ಸ್ಥಿತಿಯು ಇನ್ಸುಲಿನ್ ಗ್ರಾಹಕಗಳ ದುರ್ಬಲ ಪ್ರತಿಕ್ರಿಯೆಯೊಂದಿಗೆ ಸಂಭವಿಸುತ್ತದೆ. ಆದ್ದರಿಂದ, ರಕ್ತದಲ್ಲಿ ಸಾಕಷ್ಟು, ಮತ್ತು ಕೆಲವೊಮ್ಮೆ ಅತಿಯಾದ ಹಾರ್ಮೋನ್ ಅಂಶವಿದೆ, ಆದರೆ ಇದು ಜೀವಕೋಶಗಳಿಗೆ ಗ್ಲೂಕೋಸ್ ಅನ್ನು ಚಯಾಪಚಯಗೊಳಿಸಲು ಸಹಾಯ ಮಾಡುವುದಿಲ್ಲ. ಇದರ ಜೊತೆಯಲ್ಲಿ, ಇನ್ಸುಲಿನ್ ವಿರೋಧಿಗಳ ಬಿಡುಗಡೆಯು ನಾಳೀಯ ಗೋಡೆಯ ದಪ್ಪವಾಗುವುದನ್ನು ಮತ್ತು ಅದರಲ್ಲಿ ಕೊಲೆಸ್ಟ್ರಾಲ್ ಅನ್ನು ಪರಿಚಯಿಸುತ್ತದೆ.
ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಜೊತೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಕುರಿತು ಲೇಖನವನ್ನು ಓದಲು ನಾವು ಶಿಫಾರಸು ಮಾಡುತ್ತೇವೆ. ಅದರಿಂದ ನೀವು ರೋಗಶಾಸ್ತ್ರದ ಗೋಚರಿಸುವಿಕೆಯ ಕಾರಣಗಳು, ಉಸಿರಾಟದ ತೊಂದರೆ ಹೃದಯ ವೈಫಲ್ಯದ ಅಭಿವ್ಯಕ್ತಿಯಾಗಿ ಕಲಿಯುವಿರಿ.
ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಚಿಕಿತ್ಸೆಯ ಬಗ್ಗೆ ಇಲ್ಲಿ ಹೆಚ್ಚು.
ಸಾಮಾನ್ಯವಾಗಿ ಹೃದಯಕ್ಕೆ ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್ನ ಅಪಾಯವೇನು?
ಮಧುಮೇಹದಲ್ಲಿನ ಹೈಪರ್ಗ್ಲೈಸೀಮಿಯಾ (ಅಧಿಕ ರಕ್ತದ ಸಕ್ಕರೆ) ನಾಳಗಳ ಒಳ ಪದರಕ್ಕೆ ಹಾನಿಯಾಗುತ್ತದೆ, ಇದು ಅಪಧಮನಿಕಾಠಿಣ್ಯದ ದದ್ದುಗಳ ಜೋಡಣೆಗೆ ಗುರಿಯಾಗುತ್ತದೆ. ದೊಡ್ಡ ಮತ್ತು ಸಣ್ಣ ಅಪಧಮನಿಗಳಲ್ಲಿ ರಕ್ತದ ಹರಿವನ್ನು ಅಡ್ಡಿಪಡಿಸಿತು.
ಆದ್ದರಿಂದ, ಮಧುಮೇಹಿಗಳು ಪರಿಧಮನಿಯ ನಾಳಗಳಲ್ಲಿ ಅನೇಕ ಬದಲಾವಣೆಗಳಿಂದ ಬಳಲುತ್ತಿದ್ದಾರೆ, ಏಕೆಂದರೆ ಅವು ಸಾಂದ್ರವಾಗುತ್ತವೆ, ಮತ್ತು ಅವುಗಳ ವಿಸ್ತರಣೆ ಕಷ್ಟಕರವಾಗಿರುತ್ತದೆ. ಅಧಿಕ ರಕ್ತ ಹೆಪ್ಪುಗಟ್ಟುವಿಕೆ ಮತ್ತು ಮಧುಮೇಹ ಮಯೋಕಾರ್ಡಿಯೋಪತಿ ಕ್ಲಿನಿಕಲ್ ಚಿತ್ರಕ್ಕೆ ಪೂರಕವಾಗಿದೆ.
ಟೈಪ್ 2 ಡಯಾಬಿಟಿಸ್ ರೋಗಿಗಳಲ್ಲಿ ಆಂಜಿನಾ ದಾಳಿ ಮತ್ತು ಲಯ ಅಡಚಣೆಯ ಸಾಧ್ಯತೆಯು ಅವರ ಗೆಳೆಯರಿಗಿಂತ ಎರಡು ಪಟ್ಟು ಹೆಚ್ಚಾಗಿದೆ ಮತ್ತು ಹೃದಯಾಘಾತದ ಅಪಾಯವು 5 ಪಟ್ಟು ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಮಯೋಕಾರ್ಡಿಯಲ್ ಇಷ್ಕೆಮಿಯಾ ಬೆಳವಣಿಗೆಯ ಒಂದು ಲಕ್ಷಣವು ಲಕ್ಷಣರಹಿತ ಕೋರ್ಸ್ ಆಗಿದೆ. ಇದು ಹೃದಯದ ನರ ನಾರುಗಳ ಒಂದು ಭಾಗದ ನಾಶದಿಂದಾಗಿ. ಈ ಕಾರಣದಿಂದಾಗಿ, ರೋಗದ ಈಗಾಗಲೇ ಮುಂದುವರಿದ ಹಂತದಲ್ಲಿ ವಿಶಿಷ್ಟ ಲಕ್ಷಣಗಳು ಕಂಡುಬರುತ್ತವೆ. ಈ ನಿಟ್ಟಿನಲ್ಲಿ, ಅಂತಹ ನಿರ್ದಿಷ್ಟವಲ್ಲದ ರೋಗಲಕ್ಷಣಗಳನ್ನು ನೋವು ದಾಳಿಯ ಸಮಾನವೆಂದು ಪರಿಗಣಿಸಲಾಗುತ್ತದೆ:
- ಸಾಮಾನ್ಯ ದೌರ್ಬಲ್ಯ
- ಬೆವರುವುದು
- ರಕ್ತದೊತ್ತಡ ಇಳಿಯುತ್ತದೆ
- ಸಾಮಾನ್ಯ ವ್ಯಾಯಾಮದ ಸಮಯದಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಬಲವಾದ ಹೃದಯ ಬಡಿತದ ಕಂತುಗಳು,
- ಹೃದಯದ ಕೆಲಸದಲ್ಲಿ ಅಡಚಣೆಗಳು.
ಅಂತಹ ಚಿಹ್ನೆಗಳ ನೋಟವು ಹೆಚ್ಚು ವಿವರವಾದ ಪರೀಕ್ಷೆಗೆ ಆಧಾರವಾಗಿರಬಹುದು. ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ರೋಗಿಗಳ ಅಂತಹ ವರ್ಗಗಳಿಗೆ ಪೂರ್ಣ ರೋಗನಿರ್ಣಯ ಸಂಕೀರ್ಣಕ್ಕೆ ಒಳಗಾಗಲು ಶಿಫಾರಸು ಮಾಡಲಾಗಿದೆ:
- ಅಧಿಕ ರಕ್ತದೊತ್ತಡದೊಂದಿಗೆ
- ಅಧಿಕ ತೂಕ
- 45 ವರ್ಷದ ನಂತರ
- ಎತ್ತರದ ಕೊಲೆಸ್ಟ್ರಾಲ್, ಟ್ರೈಗ್ಲಿಸರೈಡ್ಗಳು, ರಕ್ತದಲ್ಲಿನ ಕಡಿಮೆ ಸಾಂದ್ರತೆಯ ಕೊಬ್ಬುಗಳನ್ನು ಪತ್ತೆ ಮಾಡಿದ ನಂತರ,
- ಕಡಿಮೆ ಕಾಲು ನರರೋಗ, ರೆಟಿನೋಪತಿ ಮತ್ತು ನೆಫ್ರೋಪತಿಯಿಂದ ಬಳಲುತ್ತಿದ್ದಾರೆ,
- ಧೂಮಪಾನಿಗಳು
- ಜಡ ಜೀವನಶೈಲಿಯನ್ನು ಮುನ್ನಡೆಸುತ್ತದೆ.
ಈ ರೋಗಿಗಳಲ್ಲಿ ಸರಿಸುಮಾರು ಅರ್ಧದಷ್ಟು ರೋಗಿಗಳು ಪರಿಧಮನಿಯ ಕಾಯಿಲೆಯನ್ನು ತೋರಿಸುತ್ತಾರೆ, ಅದರ ರೋಗಲಕ್ಷಣಗಳ ಅನುಪಸ್ಥಿತಿಯಲ್ಲಿಯೂ ಸಹ. ಹೃದಯಾಘಾತದ ಬೆಳವಣಿಗೆಯೊಂದಿಗೆ ನೋವುರಹಿತ ಮಯೋಕಾರ್ಡಿಯಲ್ ಇಷ್ಕೆಮಿಯಾ ಅಪಾಯವು ಹೆಚ್ಚಾಗುತ್ತದೆ.
ಇದು ವಿಶಾಲವಾದ ಪ್ರದೇಶ, ಹೃದಯ ಸ್ನಾಯುವಿನ ಸಂಪೂರ್ಣ ದಪ್ಪದ ಮೂಲಕ ಆಳವಾದ ನುಗ್ಗುವಿಕೆ, ರಕ್ತನಾಳದ ರೂಪದಲ್ಲಿ ಆಗಾಗ್ಗೆ ತೊಡಕುಗಳು, ಹೃದಯದ ture ಿದ್ರ, ಲಯದ ಅಡಚಣೆಗಳಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಲು ಕಷ್ಟ ಮತ್ತು ರಕ್ತ ಪರಿಚಲನೆಯ ತೀವ್ರ ವಿಭಜನೆಯಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ.
ಆರಂಭಿಕ ಹಂತದಲ್ಲಿ ಪರಿಧಮನಿಯ ಕಾಯಿಲೆಯ ಪತ್ತೆ ರೋಗಿಗಳ ಜೀವಿತಾವಧಿಯನ್ನು ಹೆಚ್ಚಿಸಲು ಸಹಾಯ ಮಾಡುತ್ತದೆ. ಮಧುಮೇಹಿಗಳಲ್ಲಿ ಹೃದಯ ಕಾಯಿಲೆಯ ಆರಂಭಿಕ ಅವಧಿಯ ಸುಪ್ತ ಕೋರ್ಸ್ ಅನ್ನು ಗಮನಿಸಿದರೆ, ಅವರನ್ನು ಆರಂಭದಲ್ಲಿ ಹೃದಯಶಾಸ್ತ್ರೀಯ ಪ್ರೊಫೈಲ್ನ ಸಂಭಾವ್ಯ ರೋಗಿಗಳೆಂದು ಪರಿಗಣಿಸಬೇಕು, ಆದ್ದರಿಂದ, ಸ್ಪಷ್ಟ ಚಿಹ್ನೆಗಳ ಅನುಪಸ್ಥಿತಿಯಲ್ಲಿ, ಹೃದಯದ ಇಸಿಜಿ ಅಥವಾ ಅಲ್ಟ್ರಾಸೌಂಡ್, ಎಂಆರ್ಐ ಮತ್ತು ಸಿಟಿ, ಆಂಜಿಯೋಗ್ರಫಿ ಸಮಯದಲ್ಲಿ ಒತ್ತಡ ಪರೀಕ್ಷೆಗಳನ್ನು ತೋರಿಸಲಾಗುತ್ತದೆ.
ಮೊದಲ ಸ್ಥಾನದಲ್ಲಿ ಏನು ಚಿಕಿತ್ಸೆ ನೀಡಬೇಕು ಮತ್ತು ಹೇಗೆ
ಮಧುಮೇಹ ರೋಗಿಗಳಲ್ಲಿ ಪರಿಧಮನಿಯ ಹೃದಯ ಕಾಯಿಲೆಯ ಚಿಕಿತ್ಸೆಯ ಯಶಸ್ಸು ಆಹಾರ ಮತ್ತು medicines ಷಧಿಗಳ ಸಹಾಯದಿಂದ ಮಧುಮೇಹದ ಅಭಿವ್ಯಕ್ತಿಗಳನ್ನು ಹೇಗೆ ಸರಿದೂಗಿಸಲು ಸಾಧ್ಯ ಎಂಬುದರ ಮೇಲೆ ಸಂಪೂರ್ಣವಾಗಿ ಅವಲಂಬಿತವಾಗಿರುತ್ತದೆ.
ಅದೇ ಸಮಯದಲ್ಲಿ, ಮಯೋಕಾರ್ಡಿಯಂಗೆ, ಕಡಿಮೆ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಅಧಿಕವಾಗಿರುವಷ್ಟು ಅಪಾಯಕಾರಿ.
ಮಧುಮೇಹ ಪರಿಹಾರದ ಮಾನದಂಡಗಳು ಗ್ಲೈಸೆಮಿಯಾ 5.3 - 7.7 ಎಂಎಂಒಎಲ್ / ಲೀ. ರೋಗಿಯು ಇನ್ಸುಲಿನ್ನಲ್ಲಿದ್ದರೆ, ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಸಾಧಿಸಲು ಅವನ ಪ್ರಮಾಣ ಅಥವಾ ಆಡಳಿತದ ಆವರ್ತನವನ್ನು ಹೆಚ್ಚಿಸಬೇಕು.
ರಕ್ತಕೊರತೆಯ ಕಾಯಿಲೆ, ಆರ್ಹೆತ್ಮಿಯಾ, ಅಸ್ಥಿರ ಆಂಜಿನಾ ಮತ್ತು ರಕ್ತಪರಿಚಲನೆಯ ವೈಫಲ್ಯದ ತೀವ್ರ ಕೋರ್ಸ್ ಟೈಪ್ 2 ಮಧುಮೇಹ ಹೊಂದಿರುವ ರೋಗಿಗಳನ್ನು ಇನ್ಸುಲಿನ್ ಸಿದ್ಧತೆಗಳಿಗೆ ವರ್ಗಾಯಿಸಲು ಸೂಚಕವಾಗಿ ಕಾರ್ಯನಿರ್ವಹಿಸುತ್ತದೆ.
ಅವುಗಳನ್ನು ಮಾತ್ರೆಗಳೊಂದಿಗೆ ಒಟ್ಟಿಗೆ ಸೂಚಿಸಬಹುದು, ಅಥವಾ ರೋಗಿಯು ತೀವ್ರವಾದ ಇನ್ಸುಲಿನ್ ಚಿಕಿತ್ಸೆಯ ಕಟ್ಟುಪಾಡಿಗೆ ಸಂಪೂರ್ಣವಾಗಿ ಬದಲಾಗುತ್ತಾನೆ.
ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆಯನ್ನು ಸಾಮಾನ್ಯಕ್ಕೆ ಹತ್ತಿರವಿರುವ ಸೂಚಕಗಳಲ್ಲಿ ಸ್ಥಿರಗೊಳಿಸುವುದರ ಜೊತೆಗೆ, ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಮತ್ತು ಆರ್ಹೆತ್ಮಿಯಾ ಇರುವ ಮಧುಮೇಹಿಗಳಿಗೆ ಚಿಕಿತ್ಸೆಯ ಯೋಜನೆಯು ಈ ಕೆಳಗಿನ ಪ್ರದೇಶಗಳನ್ನು ಒಳಗೊಂಡಿದೆ:
- ರಕ್ತದೊತ್ತಡವನ್ನು 130/80 ಎಂಎಂ ಆರ್ಟಿಗಿಂತ ಹೆಚ್ಚಿಲ್ಲ. ಕಲೆ.,
- ಹೃದಯ ಬಡಿತದ ಸಾಮಾನ್ಯೀಕರಣ ಮತ್ತು ಸೈನಸ್ ಲಯದ ಪುನಃಸ್ಥಾಪನೆ,
- ರಕ್ತದ ಕೊಲೆಸ್ಟ್ರಾಲ್ ಅನ್ನು ಕಡಿಮೆ ಮಾಡುವುದು,
- ಸಾಕಷ್ಟು ಹೆಪ್ಪುಗಟ್ಟುವಿಕೆ ಚಟುವಟಿಕೆಯ ಪುನಃಸ್ಥಾಪನೆ,
- ಥ್ರಂಬೋಸಿಸ್ ರೋಗನಿರೋಧಕ,
- ಪರಿಧಮನಿಯ ನಾಳಗಳು ಮತ್ತು ಉತ್ಕರ್ಷಣ ನಿರೋಧಕಗಳನ್ನು ವಿಸ್ತರಿಸಲು drugs ಷಧಿಗಳ ನೇಮಕ,
- ಹೃದಯ ವೈಫಲ್ಯದ ಅಭಿವ್ಯಕ್ತಿಗಳ ನಿರ್ಮೂಲನೆ.
ರೋಗ ಅಪಾಯ ತಡೆಗಟ್ಟುವಿಕೆ
ಪ್ರಧಾನ ಪ್ರಕರಣಗಳಲ್ಲಿ ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್ ರೋಗಿಗಳಲ್ಲಿ ಮರಣ ಪ್ರಮಾಣವು ದುರ್ಬಲಗೊಂಡ ಪರಿಧಮನಿಯ ಅಥವಾ ಸೆರೆಬ್ರಲ್ ರಕ್ತಪರಿಚಲನೆಯೊಂದಿಗೆ ಸಂಬಂಧಿಸಿರುವುದರಿಂದ, ನಾಳೀಯ ಕಾಯಿಲೆಗಳ ಆಕ್ರಮಣ ಮತ್ತು ಪ್ರಗತಿಯ ಅಪಾಯವನ್ನು ಕಡಿಮೆ ಮಾಡಲು, ಅಂತಃಸ್ರಾವಶಾಸ್ತ್ರಜ್ಞರ ಶಿಫಾರಸುಗಳನ್ನು ಪಾಲಿಸಬೇಕು.
ಮಧುಮೇಹಿಗಳಿಗೆ, ಆಂಜಿಯೋ- ಮತ್ತು ಹೃದಯ ಸಂಬಂಧಿ ಸೇರಿದಂತೆ ತೊಡಕುಗಳ ಬೆಳವಣಿಗೆಯು ation ಷಧಿಗಳ ಅನುಸರಣೆ ಮತ್ತು ಸರಿಯಾದ ಪೋಷಣೆಯೊಂದಿಗೆ ಸಂಬಂಧಿಸಿದೆ. ಇದಲ್ಲದೆ, ಈ ಎರಡೂ ಅಂಶಗಳು ಬಹುತೇಕ ಸಮಾನವಾಗಿವೆ. ಕಡಿಮೆ ಕಾರ್ಬ್ ಆಹಾರವು ಮಧುಮೇಹದ ಹಾದಿಯನ್ನು ನಿಯಂತ್ರಿಸಲು ಸಹಾಯ ಮಾಡುತ್ತದೆ, ಆದರೆ ರಕ್ತದಲ್ಲಿನ ಗ್ಲೂಕೋಸ್ ಸಾಂದ್ರತೆಯ ಹಠಾತ್ ಬದಲಾವಣೆಗಳಿಂದ ರಕ್ತನಾಳಗಳನ್ನು ರಕ್ಷಿಸುತ್ತದೆ ಎಂದು ಸಾಬೀತಾಗಿದೆ.
ಆಂಜಿನಾ ಪೆಕ್ಟೋರಿಸ್ ಮತ್ತು ಮಧುಮೇಹಕ್ಕೆ ಆಹಾರದ ಪೋಷಣೆಯ ಮೂಲ ನಿಯಮಗಳು ಹೀಗಿವೆ:
- ಸರಳ ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ಗಳನ್ನು ಹೊರತುಪಡಿಸಿ - ಸಕ್ಕರೆ ಮತ್ತು ಹಿಟ್ಟು, ಅವುಗಳ ವಿಷಯದೊಂದಿಗೆ ಎಲ್ಲಾ ಉತ್ಪನ್ನಗಳು,
- ಕೊಬ್ಬಿನ ಮಾಂಸ, ಮೀನು, ಉಪ್ಪು, ಅಡುಗೆ ಕೊಬ್ಬುಗಳು, ಬೆಣ್ಣೆ, ಕೊಬ್ಬಿನ ಕಾಟೇಜ್ ಚೀಸ್, ಕೆನೆ ಮತ್ತು ಹುಳಿ ಕ್ರೀಮ್,
- ತಾಜಾ ತರಕಾರಿಗಳು, ಸಿಹಿಗೊಳಿಸದ ಹಣ್ಣುಗಳು, ಹಣ್ಣುಗಳು,
- ಆಹಾರವನ್ನು ಕಂಪೈಲ್ ಮಾಡುವಾಗ, ನೀವು ಉತ್ಪನ್ನಗಳ ಗ್ಲೈಸೆಮಿಕ್ ಸೂಚಿಯನ್ನು ಪರಿಗಣಿಸಬೇಕು (55 ಕ್ಕಿಂತ ಹೆಚ್ಚಿಲ್ಲ),
- ಹೆಚ್ಚಿನ ತೂಕವಿದ್ದರೆ, ಕ್ಯಾಲೊರಿ ಸೇವನೆಯನ್ನು ಕಡಿಮೆ ಮಾಡಲು ಮತ್ತು ಉಪವಾಸದ ದಿನಗಳನ್ನು ಕಳೆಯಲು ಮರೆಯದಿರಿ.
ನಾಳೀಯ ಕಾಯಿಲೆಗಳ ತಡೆಗಟ್ಟುವಲ್ಲಿ ಒಂದು ಪ್ರಮುಖ ನಿರ್ದೇಶನವೆಂದರೆ ದೈಹಿಕ ಚಟುವಟಿಕೆ. ಇದರ ಕನಿಷ್ಠ ಮಟ್ಟವನ್ನು ವಾರಕ್ಕೆ 150 ನಿಮಿಷಗಳ ಒಟ್ಟು ಅವಧಿ ಎಂದು ಪರಿಗಣಿಸಲಾಗುತ್ತದೆ. ಇದು ಸರಾಸರಿ ವೇಗದಲ್ಲಿ ನಡೆಯುವುದು, ಈಜು, ಯೋಗ, ಭೌತಚಿಕಿತ್ಸೆಯ ವ್ಯಾಯಾಮ.
ಆಂಜಿನಾ ದಾಳಿಯನ್ನು ನಿವಾರಿಸುವ ಕುರಿತು ಲೇಖನವನ್ನು ಓದಲು ನಾವು ಶಿಫಾರಸು ಮಾಡುತ್ತೇವೆ. ಅದರಿಂದ ನೀವು ಸ್ಥಿರವಾದ ಆಂಜಿನಾ ಮತ್ತು ಅದರ ದಾಳಿಗಳು, ರೋಗಶಾಸ್ತ್ರದ ರೂಪಗಳು ಮತ್ತು ಸ್ಟರ್ನಮ್ನ ಹಿಂದಿನ ನೋವಿನ ಇತರ ಕಾರಣಗಳ ಬಗ್ಗೆ ಕಲಿಯುವಿರಿ.
ಮತ್ತು ಮಧುಮೇಹದಲ್ಲಿನ ಮಯೋಕಾರ್ಡಿಯಲ್ ಇನ್ಫಾರ್ಕ್ಷನ್ ಬಗ್ಗೆ ಇಲ್ಲಿ ಹೆಚ್ಚು.
ಮಧುಮೇಹದಲ್ಲಿನ ಆಂಜಿನಾ ಪೆಕ್ಟೊರಿಸ್ ಸುಪ್ತ ಕೋರ್ಸ್ ಮತ್ತು ತ್ವರಿತ ಪ್ರಗತಿಯನ್ನು ಹೊಂದಿದೆ. ಆವಿಷ್ಕಾರ ಮತ್ತು ರಕ್ತ ಪರಿಚಲನೆಯ ಅಸ್ವಸ್ಥತೆಗಳಿಂದಾಗಿ, ಹೃದಯ ಸ್ನಾಯುಗಳಲ್ಲಿ ಯಾವುದೇ ನೋವು ಸಿಂಡ್ರೋಮ್ ಇಲ್ಲದಿರಬಹುದು. ಆದ್ದರಿಂದ, ಪರಿಧಮನಿಯ ಕಾಯಿಲೆಗಳಲ್ಲಿ ಪರಿಧಮನಿಯ ಕಾಯಿಲೆಗಳು ಉಚ್ಚರಿಸಲಾಗುತ್ತದೆ.
ಸರಿಯಾಗಿ ಮತ್ತು ಸಾಧ್ಯವಾದಷ್ಟು ಬೇಗ ರೋಗನಿರ್ಣಯ ಮಾಡಲು, ಒತ್ತಡ ಪರೀಕ್ಷೆಗಳನ್ನು ಬಳಸಿಕೊಂಡು ಪೂರ್ಣ ಪರೀಕ್ಷೆಯ ಅಗತ್ಯವಿದೆ. ಅಂತಹ ರೋಗಿಗಳ ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ಮಧುಮೇಹವನ್ನು ಸರಿದೂಗಿಸುವುದು, ಸಾಮಾನ್ಯ ಒತ್ತಡ, ರಕ್ತದ ಕೊಲೆಸ್ಟ್ರಾಲ್ ಮತ್ತು ಹೆಪ್ಪುಗಟ್ಟುವಿಕೆಯ ವ್ಯವಸ್ಥೆಯ ನಿಯತಾಂಕಗಳನ್ನು ನಿರ್ವಹಿಸುವುದು ಒಳಗೊಂಡಿರುತ್ತದೆ.
ಪ್ಯಾರೊಕ್ಸಿಸ್ಮಲ್ ಟ್ಯಾಕಿಕಾರ್ಡಿಯಾದೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಬಡಿತ
ಪ್ಯಾರೊಕ್ಸಿಸ್ಮಲ್ ಟಾಕಿಕಾರ್ಡಿಯಾ ಎನ್ನುವುದು ಹೃದಯದ ಸಾಮಾನ್ಯ ಲಯಕ್ಕೆ ತೊಂದರೆಯಾಗುವ ಒಂದು ಸ್ಥಿತಿಯಾಗಿದೆ, ಮತ್ತು ಅದು ಮಾಡಬೇಕಾದುದಕ್ಕಿಂತ ಹೆಚ್ಚಾಗಿ ಸಂಕುಚಿತಗೊಳ್ಳಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಇದು ಸಂಕೋಚನಗಳಿಗೆ ಸಾಕಷ್ಟು ಶಕ್ತಿಯನ್ನು ಒದಗಿಸುವುದಿಲ್ಲ ಮತ್ತು ಅಂಗಗಳು ಮತ್ತು ಅಂಗಾಂಶಗಳಿಗೆ ಸಾಮಾನ್ಯ ರಕ್ತ ಪೂರೈಕೆಯನ್ನು ನೀಡುತ್ತದೆ. ರೋಗಿಯು ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಹೆಚ್ಚಿದ ಹೃದಯ ಬಡಿತವನ್ನು ಗಮನಿಸುತ್ತಾನೆ, ಇದರ ತೀವ್ರತೆಯು ಟ್ಯಾಕಿಕಾರ್ಡಿಯಾ ಎಷ್ಟು ಕಾಲ ಇರುತ್ತದೆ ಮತ್ತು ರಕ್ತದ ಹರಿವು ಎಷ್ಟು ತೊಂದರೆಗೊಳಗಾಗುತ್ತದೆ ಎಂಬುದರ ಮೇಲೆ ಅವಲಂಬಿತವಾಗಿರುತ್ತದೆ.
ಉದಾಹರಣೆಗೆ, ಹೃದಯ ಬಡಿತವು ನಿಮಿಷಕ್ಕೆ 180 ಬಡಿತಗಳನ್ನು ಮೀರದಿದ್ದರೆ, ರೋಗಿಯು 2 ವಾರಗಳವರೆಗೆ ಟಾಕಿಕಾರ್ಡಿಯಾವನ್ನು ಸಂಪೂರ್ಣವಾಗಿ ಸಹಿಸಿಕೊಳ್ಳಬಹುದು, ಆದರೆ ಹೆಚ್ಚಿದ ಹೃದಯ ಬಡಿತದ ಭಾವನೆಯ ಬಗ್ಗೆ ಮಾತ್ರ ದೂರು ನೀಡುತ್ತಾರೆ. ಹೆಚ್ಚಿನ ಆವರ್ತನದಲ್ಲಿ, ಉಸಿರಾಟದ ತೊಂದರೆಗಳ ದೂರುಗಳಿವೆ.
ಟಾಕಿಕಾರ್ಡಿಯಾದಿಂದ ಉಸಿರಾಟದ ವೈಫಲ್ಯ ಉಂಟಾದರೆ, ಎಲೆಕ್ಟ್ರೋಕಾರ್ಡಿಯೋಗ್ರಫಿಯ ನಂತರ ಈ ಹೃದಯದ ಲಯದ ಅಡಚಣೆಯನ್ನು ಸುಲಭವಾಗಿ ಕಂಡುಹಿಡಿಯಬಹುದು. ಭವಿಷ್ಯದಲ್ಲಿ, ಆರಂಭದಲ್ಲಿ ಈ ಸ್ಥಿತಿಗೆ ಕಾರಣವಾದ ರೋಗವನ್ನು ವೈದ್ಯರು ಗುರುತಿಸಬೇಕು. ಆಂಟಿಆರಿಥಮಿಕ್ ಮತ್ತು ಇತರ ations ಷಧಿಗಳನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ.
ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾ
ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾ ತೀವ್ರವಾದ ರೋಗಶಾಸ್ತ್ರೀಯ ಸ್ಥಿತಿಯಾಗಿದ್ದು ಅದು ದುರ್ಬಲಗೊಂಡ ಎಡ ಕುಹರದ ಕ್ರಿಯೆಯೊಂದಿಗೆ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ. ಮೊದಲಿಗೆ, ರೋಗಿಯು ತೀವ್ರ ಉಸಿರಾಟದ ತೊಂದರೆ ಅನುಭವಿಸುತ್ತಾನೆ, ಅದು ಉಸಿರುಗಟ್ಟುವಿಕೆಯಾಗಿ ಬದಲಾಗುತ್ತದೆ. ಅವನ ಉಸಿರಾಟವು ಜೋರಾಗಿ, ಗುಳ್ಳೆಯಾಗಿ ಪರಿಣಮಿಸುತ್ತದೆ. ದೂರದಲ್ಲಿ, ಶ್ವಾಸಕೋಶದಿಂದ ಉಬ್ಬಸ ಕೇಳುತ್ತದೆ. ಒದ್ದೆಯಾದ ಕೆಮ್ಮು ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ, ಈ ಸಮಯದಲ್ಲಿ ಸ್ಪಷ್ಟ ಅಥವಾ ನೀರಿನ ಲೋಳೆಯು ಶ್ವಾಸಕೋಶವನ್ನು ಬಿಡುತ್ತದೆ. ರೋಗಿಯು ನೀಲಿ ಬಣ್ಣಕ್ಕೆ ತಿರುಗುತ್ತಾನೆ, ಉಸಿರುಗಟ್ಟುವಿಕೆ ಬೆಳೆಯುತ್ತದೆ.
ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾಗೆ ಸಂಬಂಧಿಸಿದ ಉಸಿರಾಟದ ತೊಂದರೆಗಾಗಿ, ತುರ್ತು ವೈದ್ಯಕೀಯ ಆರೈಕೆಯ ಅಗತ್ಯವಿದೆ.
ಶ್ವಾಸಕೋಶದ ಡಿಸ್ಪ್ನಿಯಾ
ಉಸಿರಾಟದ ತೊಂದರೆ ಬ್ರಾಂಕೈಟಿಸ್ನ ವಿಶಿಷ್ಟ ಲಕ್ಷಣವಾಗಿದೆ - ಶ್ವಾಸನಾಳದ ಉರಿಯೂತದ ಸಾಂಕ್ರಾಮಿಕ ಲೆಸಿಯಾನ್. ಉರಿಯೂತವನ್ನು ದೊಡ್ಡ ಶ್ವಾಸನಾಳದಲ್ಲಿ ಮತ್ತು ಸಣ್ಣದರಲ್ಲಿ ಮತ್ತು ಶ್ವಾಸಕೋಶದ ಅಂಗಾಂಶಗಳಿಗೆ ನೇರವಾಗಿ ಹಾದುಹೋಗುವ ಶ್ವಾಸನಾಳಗಳಲ್ಲಿ ಸ್ಥಳೀಕರಿಸಬಹುದು (ರೋಗವನ್ನು ಬ್ರಾಂಕಿಯೋಲೈಟಿಸ್ ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ).
ತೀವ್ರವಾದ ಮತ್ತು ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಬ್ರಾಂಕೈಟಿಸ್ನಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಂಡುಬರುತ್ತದೆ. ರೋಗದ ಈ ಪ್ರಕಾರಗಳ ಕೋರ್ಸ್ ಮತ್ತು ಲಕ್ಷಣಗಳು ಭಿನ್ನವಾಗಿವೆ:
1.ತೀವ್ರವಾದ ಬ್ರಾಂಕೈಟಿಸ್ ತೀವ್ರವಾದ ಸಾಂಕ್ರಾಮಿಕ ರೋಗದ ಎಲ್ಲಾ ಚಿಹ್ನೆಗಳನ್ನು ಹೊಂದಿದೆ. ರೋಗಿಯ ದೇಹದ ಉಷ್ಣತೆಯು ಹೆಚ್ಚಾಗುತ್ತದೆ, ಸ್ರವಿಸುವ ಮೂಗು, ನೋಯುತ್ತಿರುವ ಗಂಟಲು, ಒಣ ಅಥವಾ ಒದ್ದೆಯಾದ ಕೆಮ್ಮು, ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯ ಉಲ್ಲಂಘನೆ. ಬ್ರಾಂಕೈಟಿಸ್ನೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ಆಂಟಿವೈರಲ್ ಮತ್ತು ಆಂಟಿಬ್ಯಾಕ್ಟೀರಿಯಲ್ drugs ಷಧಗಳು, ಎಕ್ಸ್ಪೆಕ್ಟೊರೆಂಟ್, ಬ್ರಾಂಕೋಡೈಲೇಟರ್ಗಳು (ಶ್ವಾಸನಾಳದ ಲುಮೆನ್ ವಿಸ್ತರಿಸುವುದು) ನೇಮಕವನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ.
2.ದೀರ್ಘಕಾಲದ ಬ್ರಾಂಕೈಟಿಸ್ ನಿರಂತರ ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಕಾರಣವಾಗಬಹುದು, ಅಥವಾ ಅದರ ಕಂತುಗಳು ಉಲ್ಬಣಗಳ ರೂಪದಲ್ಲಿರುತ್ತವೆ. ಈ ರೋಗವು ಯಾವಾಗಲೂ ಸೋಂಕಿನಿಂದ ಉಂಟಾಗುವುದಿಲ್ಲ: ಇದು ಶ್ವಾಸನಾಳದ ಮರದ ವಿವಿಧ ಅಲರ್ಜಿನ್ ಮತ್ತು ಹಾನಿಕಾರಕ ರಾಸಾಯನಿಕಗಳು, ತಂಬಾಕು ಹೊಗೆಯೊಂದಿಗೆ ದೀರ್ಘಕಾಲದ ಕಿರಿಕಿರಿಯನ್ನು ಉಂಟುಮಾಡುತ್ತದೆ. ದೀರ್ಘಕಾಲದ ಬ್ರಾಂಕೈಟಿಸ್ ಚಿಕಿತ್ಸೆಯು ಸಾಮಾನ್ಯವಾಗಿ ಉದ್ದವಾಗಿರುತ್ತದೆ.
ಪ್ರತಿರೋಧಕ ಬ್ರಾಂಕೈಟಿಸ್ನಲ್ಲಿ, ಉಸಿರಾಡುವಿಕೆಯನ್ನು (ಎಕ್ಸ್ಪಿರೇಟರಿ ಡಿಸ್ಪ್ನಿಯಾ) ಹೆಚ್ಚಾಗಿ ಗುರುತಿಸಲಾಗುತ್ತದೆ. ಚಿಕಿತ್ಸೆಯ ಸಮಯದಲ್ಲಿ ವೈದ್ಯರು ಹೋರಾಡಲು ಪ್ರಯತ್ನಿಸುವ ಮೂರು ಗುಂಪುಗಳ ಕಾರಣಗಳಿಂದ ಇದು ಸಂಭವಿಸುತ್ತದೆ:
ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶದ ಕಾಯಿಲೆ (ಸಿಒಪಿಡಿ)
 ಸಿಒಪಿಡಿ ಒಂದು ವಿಶಾಲವಾದ ಪರಿಕಲ್ಪನೆಯಾಗಿದ್ದು, ಇದು ಕೆಲವೊಮ್ಮೆ ದೀರ್ಘಕಾಲದ ಬ್ರಾಂಕೈಟಿಸ್ನೊಂದಿಗೆ ಗೊಂದಲಕ್ಕೊಳಗಾಗುತ್ತದೆ, ಆದರೆ ವಾಸ್ತವವಾಗಿ ಇದು ಒಂದೇ ವಿಷಯವಲ್ಲ. ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶದ ಕಾಯಿಲೆಗಳು ಶ್ವಾಸನಾಳದ ಲುಮೆನ್ ಕಿರಿದಾಗುವಿಕೆಯೊಂದಿಗೆ ಸ್ವತಂತ್ರ ರೋಗಗಳ ಗುಂಪನ್ನು ಪ್ರತಿನಿಧಿಸುತ್ತವೆ, ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ ಮುಖ್ಯ ಲಕ್ಷಣವಾಗಿ ಕಂಡುಬರುತ್ತದೆ.
ಸಿಒಪಿಡಿ ಒಂದು ವಿಶಾಲವಾದ ಪರಿಕಲ್ಪನೆಯಾಗಿದ್ದು, ಇದು ಕೆಲವೊಮ್ಮೆ ದೀರ್ಘಕಾಲದ ಬ್ರಾಂಕೈಟಿಸ್ನೊಂದಿಗೆ ಗೊಂದಲಕ್ಕೊಳಗಾಗುತ್ತದೆ, ಆದರೆ ವಾಸ್ತವವಾಗಿ ಇದು ಒಂದೇ ವಿಷಯವಲ್ಲ. ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶದ ಕಾಯಿಲೆಗಳು ಶ್ವಾಸನಾಳದ ಲುಮೆನ್ ಕಿರಿದಾಗುವಿಕೆಯೊಂದಿಗೆ ಸ್ವತಂತ್ರ ರೋಗಗಳ ಗುಂಪನ್ನು ಪ್ರತಿನಿಧಿಸುತ್ತವೆ, ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ ಮುಖ್ಯ ಲಕ್ಷಣವಾಗಿ ಕಂಡುಬರುತ್ತದೆ.
ಸಿಒಪಿಡಿಯಲ್ಲಿ ಸ್ಥಿರವಾದ ಡಿಸ್ಪ್ನಿಯಾವು ಉಸಿರಾಟದ ಪ್ರದೇಶದ ಲುಮೆನ್ ಕಿರಿದಾಗುವಿಕೆಯಿಂದ ಉಂಟಾಗುತ್ತದೆ, ಇದು ಅವುಗಳ ಮೇಲೆ ಹಾನಿಕಾರಕ ವಸ್ತುಗಳನ್ನು ಕೆರಳಿಸುವ ಕ್ರಿಯೆಯಿಂದ ಉಂಟಾಗುತ್ತದೆ. ಹೆಚ್ಚಾಗಿ, ಭಾರೀ ಧೂಮಪಾನಿಗಳು ಮತ್ತು ಅಪಾಯಕಾರಿ ಕೆಲಸದಲ್ಲಿ ತೊಡಗಿರುವ ಜನರಲ್ಲಿ ಈ ರೋಗವು ಕಂಡುಬರುತ್ತದೆ.
ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶದ ಕಾಯಿಲೆಗಳಲ್ಲಿ, ಈ ಕೆಳಗಿನ ಲಕ್ಷಣಗಳು ವಿಶಿಷ್ಟ ಲಕ್ಷಣಗಳಾಗಿವೆ:
- ಶ್ವಾಸನಾಳವನ್ನು ಕಿರಿದಾಗಿಸುವ ಪ್ರಕ್ರಿಯೆಯು ಪ್ರಾಯೋಗಿಕವಾಗಿ ಬದಲಾಯಿಸಲಾಗದು: ಇದನ್ನು ನಿಲ್ಲಿಸಬಹುದು ಮತ್ತು medicines ಷಧಿಗಳ ಸಹಾಯದಿಂದ ಸರಿದೂಗಿಸಬಹುದು, ಆದರೆ ಹಿಮ್ಮುಖವಾಗುವುದು ಅಸಾಧ್ಯ.
- ವಾಯುಮಾರ್ಗಗಳ ಕಿರಿದಾಗುವಿಕೆ ಮತ್ತು ಇದರ ಪರಿಣಾಮವಾಗಿ, ಉಸಿರಾಟದ ತೊಂದರೆ ನಿರಂತರವಾಗಿ ಹೆಚ್ಚುತ್ತಿದೆ.
- ಡಿಸ್ಪ್ನಿಯಾ ಮುಖ್ಯವಾಗಿ ಮುಕ್ತಾಯದ ಪಾತ್ರವಾಗಿದೆ: ಸಣ್ಣ ಶ್ವಾಸನಾಳ ಮತ್ತು ಶ್ವಾಸನಾಳಗಳು ಪರಿಣಾಮ ಬೀರುತ್ತವೆ. ಆದ್ದರಿಂದ, ರೋಗಿಯು ಸುಲಭವಾಗಿ ಗಾಳಿಯನ್ನು ಉಸಿರಾಡುತ್ತಾನೆ, ಆದರೆ ಅದನ್ನು ಕಷ್ಟದಿಂದ ಬಿಡುತ್ತಾನೆ.
- ಅಂತಹ ರೋಗಿಗಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾವನ್ನು ಒದ್ದೆಯಾದ ಕೆಮ್ಮಿನೊಂದಿಗೆ ಸಂಯೋಜಿಸಲಾಗುತ್ತದೆ, ಈ ಸಮಯದಲ್ಲಿ ಕಫವು ಹೋಗುತ್ತದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆ ದೀರ್ಘಕಾಲದದ್ದಾಗಿದ್ದರೆ ಮತ್ತು ಸಿಒಪಿಡಿಯ ಅನುಮಾನವಿದ್ದಲ್ಲಿ, ಚಿಕಿತ್ಸಕ ಅಥವಾ ಶ್ವಾಸಕೋಶಶಾಸ್ತ್ರಜ್ಞನು ರೋಗಿಯನ್ನು ಪರೀಕ್ಷೆಗೆ ನೇಮಿಸುತ್ತಾನೆ, ಇದರಲ್ಲಿ ಸ್ಪಿರೋಗ್ರಫಿ (ಶ್ವಾಸಕೋಶದ ಉಸಿರಾಟದ ಕ್ರಿಯೆಯ ಮೌಲ್ಯಮಾಪನ), ಮುಂಭಾಗ ಮತ್ತು ಪಕ್ಕದ ಪ್ರಕ್ಷೇಪಗಳಲ್ಲಿ ಎದೆಯ ಕ್ಷ-ಕಿರಣ, ಕಫ ಪರೀಕ್ಷೆ.
ಸಿಒಪಿಡಿಯಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ ಚಿಕಿತ್ಸೆಯು ಸಂಕೀರ್ಣ ಮತ್ತು ಸುದೀರ್ಘ ವ್ಯಾಯಾಮವಾಗಿದೆ. ರೋಗವು ಹೆಚ್ಚಾಗಿ ರೋಗಿಯ ಅಂಗವೈಕಲ್ಯಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ ಮತ್ತು ಅವರ ಅಂಗವೈಕಲ್ಯಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ.
ಸಿಒಪಿಡಿಯಲ್ಲಿ ಇನ್ನಷ್ಟು
ನ್ಯುಮೋನಿಯಾ ಸಾಂಕ್ರಾಮಿಕ ಕಾಯಿಲೆಯಾಗಿದ್ದು, ಇದರಲ್ಲಿ ಶ್ವಾಸಕೋಶದ ಅಂಗಾಂಶಗಳಲ್ಲಿ ಉರಿಯೂತದ ಪ್ರಕ್ರಿಯೆಯು ಬೆಳೆಯುತ್ತದೆ. ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಇತರ ಲಕ್ಷಣಗಳು ಕಂಡುಬರುತ್ತವೆ, ಇದರ ತೀವ್ರತೆಯು ರೋಗಕಾರಕವನ್ನು ಅವಲಂಬಿಸಿರುತ್ತದೆ, ಲೆಸಿಯಾನ್ನ ವ್ಯಾಪ್ತಿ, ಪ್ರಕ್ರಿಯೆಯಲ್ಲಿ ಒಂದು ಅಥವಾ ಎರಡೂ ಶ್ವಾಸಕೋಶಗಳ ಒಳಗೊಳ್ಳುವಿಕೆ.
ನ್ಯುಮೋನಿಯಾದೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಇತರ ರೋಗಲಕ್ಷಣಗಳೊಂದಿಗೆ ಸಂಯೋಜಿಸಲ್ಪಟ್ಟಿದೆ:
1. ಸಾಮಾನ್ಯವಾಗಿ ರೋಗವು ತಾಪಮಾನದಲ್ಲಿ ತೀವ್ರ ಹೆಚ್ಚಳದಿಂದ ಪ್ರಾರಂಭವಾಗುತ್ತದೆ. ಇದು ತೀವ್ರ ಉಸಿರಾಟದ ವೈರಲ್ ಸೋಂಕಿನಂತೆ ಕಾಣುತ್ತದೆ. ರೋಗಿಯು ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯಲ್ಲಿ ಕ್ಷೀಣಿಸುತ್ತಿದೆ.
2. ಬಲವಾದ ಕೆಮ್ಮು ಗುರುತಿಸಲ್ಪಟ್ಟಿದೆ, ಇದು ದೊಡ್ಡ ಪ್ರಮಾಣದ ಕೀವು ಬಿಡುಗಡೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ.
3. ನ್ಯುಮೋನಿಯಾದೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ರೋಗದ ಪ್ರಾರಂಭದಿಂದಲೂ ಗುರುತಿಸಲ್ಪಟ್ಟಿದೆ, ಮಿಶ್ರಣವಾಗಿದೆ, ಅಂದರೆ, ರೋಗಿಗೆ ಉಸಿರಾಡಲು ಮತ್ತು ಹೊರಗೆ ತೊಂದರೆ ಇದೆ.
4. ಪಲ್ಲರ್, ಕೆಲವೊಮ್ಮೆ ನೀಲಿ-ಬೂದು ಚರ್ಮದ ಟೋನ್.
5. ಎದೆಯಲ್ಲಿ ನೋವು, ವಿಶೇಷವಾಗಿ ರೋಗಶಾಸ್ತ್ರೀಯ ಗಮನ ಇರುವ ಸ್ಥಳದಲ್ಲಿ.
6. ತೀವ್ರತರವಾದ ಪ್ರಕರಣಗಳಲ್ಲಿ, ನ್ಯುಮೋನಿಯಾವು ಹೃದಯ ವೈಫಲ್ಯದಿಂದ ಹೆಚ್ಚಾಗಿ ಜಟಿಲವಾಗಿದೆ, ಇದು ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಇತರ ವಿಶಿಷ್ಟ ಲಕ್ಷಣಗಳ ಗೋಚರಿಸುವಿಕೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ.
ನೀವು ತೀವ್ರವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ, ಕೆಮ್ಮು ಮತ್ತು ನ್ಯುಮೋನಿಯಾದ ಇತರ ರೋಗಲಕ್ಷಣಗಳನ್ನು ಅನುಭವಿಸಿದರೆ, ನೀವು ಆದಷ್ಟು ಬೇಗ ವೈದ್ಯರನ್ನು ಸಂಪರ್ಕಿಸಬೇಕು.ಮೊದಲ 8 ಗಂಟೆಗಳಲ್ಲಿ ಚಿಕಿತ್ಸೆಯನ್ನು ಪ್ರಾರಂಭಿಸದಿದ್ದರೆ, ರೋಗಿಯ ಮುನ್ನರಿವು ಹದಗೆಡುತ್ತದೆ, ಸಾವಿನ ಸಾಧ್ಯತೆಯವರೆಗೆ. ನ್ಯುಮೋನಿಯಾದಿಂದ ಉಂಟಾಗುವ ಉಸಿರಾಟದ ತೊಂದರೆಗಾಗಿ ಮುಖ್ಯ ರೋಗನಿರ್ಣಯ ವಿಧಾನವೆಂದರೆ ಎದೆಯ ಕ್ಷ-ಕಿರಣ. ಆಂಟಿಬ್ಯಾಕ್ಟೀರಿಯಲ್ ಮತ್ತು ಇತರ drugs ಷಧಿಗಳನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ.
ಶ್ವಾಸಕೋಶದ ಗೆಡ್ಡೆಗಳು
ಆರಂಭಿಕ ಹಂತಗಳಲ್ಲಿ ಮಾರಣಾಂತಿಕ ಗೆಡ್ಡೆಗಳಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾರಣಗಳನ್ನು ನಿರ್ಣಯಿಸುವುದು ಸಾಕಷ್ಟು ಜಟಿಲವಾಗಿದೆ. ರೇಡಿಯಾಗ್ರಫಿ, ಕಂಪ್ಯೂಟೆಡ್ ಟೊಮೊಗ್ರಫಿ, ಬ್ಲಡ್ ಟ್ಯೂಮರ್ ಮಾರ್ಕರ್ಸ್ (ಗೆಡ್ಡೆ ಇದ್ದಾಗ ದೇಹದಲ್ಲಿ ರೂಪುಗೊಳ್ಳುವ ವಿಶೇಷ ವಸ್ತುಗಳು), ಸ್ಪುಟಮ್ ಸೈಟಾಲಜಿ, ಬ್ರಾಂಕೋಸ್ಕೋಪಿ.
ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ಶಸ್ತ್ರಚಿಕಿತ್ಸಾ ಹಸ್ತಕ್ಷೇಪ, ಸೈಟೋಸ್ಟಾಟಿಕ್ಸ್ ಬಳಕೆ, ವಿಕಿರಣ ಚಿಕಿತ್ಸೆ ಮತ್ತು ಇತರ ಆಧುನಿಕ ವಿಧಾನಗಳು ಒಳಗೊಂಡಿರಬಹುದು.
ದೈಹಿಕ ಪರಿಶ್ರಮದ ಸಮಯದಲ್ಲಿ ಪಲ್ಲರ್ ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ: ರಕ್ತಹೀನತೆ
 ರಕ್ತಹೀನತೆ (ರಕ್ತಹೀನತೆ) ಎನ್ನುವುದು ರೋಗಶಾಸ್ತ್ರದ ಒಂದು ಗುಂಪಾಗಿದ್ದು, ಇದು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ವಿಷಯದಲ್ಲಿನ ಇಳಿಕೆ ಮತ್ತು ರಕ್ತದಲ್ಲಿನ ಹಿಮೋಗ್ಲೋಬಿನ್ ನಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ. ರಕ್ತಹೀನತೆಯ ಕಾರಣಗಳು ಬಹಳ ವೈವಿಧ್ಯಮಯವಾಗಿರುತ್ತವೆ. ಜನ್ಮಜಾತ ಆನುವಂಶಿಕ ಕಾಯಿಲೆಗಳು, ಸೋಂಕುಗಳು ಮತ್ತು ಗಂಭೀರ ಕಾಯಿಲೆಗಳು, ರಕ್ತದ ಗೆಡ್ಡೆಗಳು (ರಕ್ತಕ್ಯಾನ್ಸರ್), ಆಂತರಿಕ ದೀರ್ಘಕಾಲದ ರಕ್ತಸ್ರಾವ ಮತ್ತು ಆಂತರಿಕ ಅಂಗಗಳ ಕಾಯಿಲೆಗಳಿಂದಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸಂಖ್ಯೆ ಕಡಿಮೆಯಾಗಬಹುದು.
ರಕ್ತಹೀನತೆ (ರಕ್ತಹೀನತೆ) ಎನ್ನುವುದು ರೋಗಶಾಸ್ತ್ರದ ಒಂದು ಗುಂಪಾಗಿದ್ದು, ಇದು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ವಿಷಯದಲ್ಲಿನ ಇಳಿಕೆ ಮತ್ತು ರಕ್ತದಲ್ಲಿನ ಹಿಮೋಗ್ಲೋಬಿನ್ ನಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ. ರಕ್ತಹೀನತೆಯ ಕಾರಣಗಳು ಬಹಳ ವೈವಿಧ್ಯಮಯವಾಗಿರುತ್ತವೆ. ಜನ್ಮಜಾತ ಆನುವಂಶಿಕ ಕಾಯಿಲೆಗಳು, ಸೋಂಕುಗಳು ಮತ್ತು ಗಂಭೀರ ಕಾಯಿಲೆಗಳು, ರಕ್ತದ ಗೆಡ್ಡೆಗಳು (ರಕ್ತಕ್ಯಾನ್ಸರ್), ಆಂತರಿಕ ದೀರ್ಘಕಾಲದ ರಕ್ತಸ್ರಾವ ಮತ್ತು ಆಂತರಿಕ ಅಂಗಗಳ ಕಾಯಿಲೆಗಳಿಂದಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸಂಖ್ಯೆ ಕಡಿಮೆಯಾಗಬಹುದು.
ಎಲ್ಲಾ ರಕ್ತಹೀನತೆಗೆ ಸಾಮಾನ್ಯವಾದ ಒಂದು ವಿಷಯವಿದೆ: ರಕ್ತಪ್ರವಾಹದಲ್ಲಿ ಹಿಮೋಗ್ಲೋಬಿನ್ ಮಟ್ಟ ಕಡಿಮೆಯಾದ ಪರಿಣಾಮವಾಗಿ, ಕಡಿಮೆ ಆಮ್ಲಜನಕವನ್ನು ಮೆದುಳು ಸೇರಿದಂತೆ ಅಂಗಗಳು ಮತ್ತು ಅಂಗಾಂಶಗಳಿಗೆ ತಲುಪಿಸಲಾಗುತ್ತದೆ. ದೇಹವು ಈ ಸ್ಥಿತಿಯನ್ನು ಹೇಗಾದರೂ ಸರಿದೂಗಿಸಲು ಪ್ರಯತ್ನಿಸುತ್ತಿದೆ, ಇದರ ಪರಿಣಾಮವಾಗಿ, ಉಸಿರಾಟದ ಆಳ ಮತ್ತು ಆವರ್ತನ ಹೆಚ್ಚಾಗುತ್ತದೆ. ಶ್ವಾಸಕೋಶವು ಹೆಚ್ಚು ಆಮ್ಲಜನಕವನ್ನು ರಕ್ತಕ್ಕೆ “ಪಂಪ್” ಮಾಡಲು ಪ್ರಯತ್ನಿಸುತ್ತಿದೆ.
ರಕ್ತಹೀನತೆಯೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಈ ಕೆಳಗಿನ ರೋಗಲಕ್ಷಣಗಳೊಂದಿಗೆ ಸಂಯೋಜಿಸಲ್ಪಟ್ಟಿದೆ:
1. ರೋಗಿಯು ಅಕ್ಷರಶಃ ಸ್ಥಗಿತ, ನಿರಂತರ ದೌರ್ಬಲ್ಯವನ್ನು ಅನುಭವಿಸುತ್ತಾನೆ, ಹೆಚ್ಚಿದ ದೈಹಿಕ ಚಟುವಟಿಕೆಯನ್ನು ಅವನು ಸಹಿಸುವುದಿಲ್ಲ. ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುವ ಮೊದಲು ಈ ಲಕ್ಷಣಗಳು ಕಂಡುಬರುತ್ತವೆ.
2. ಚರ್ಮದ ಪಲ್ಲರ್ ಒಂದು ವಿಶಿಷ್ಟ ಲಕ್ಷಣವಾಗಿದೆ, ಏಕೆಂದರೆ ಇದು ರಕ್ತದಲ್ಲಿ ಇರುವ ಹಿಮೋಗ್ಲೋಬಿನ್ ಆಗಿದ್ದು ಅದು ಗುಲಾಬಿ ಬಣ್ಣವನ್ನು ನೀಡುತ್ತದೆ.
3. ತಲೆನೋವು ಮತ್ತು ತಲೆತಿರುಗುವಿಕೆ, ದುರ್ಬಲಗೊಂಡ ಸ್ಮರಣೆ, ಗಮನ, ಏಕಾಗ್ರತೆ - ಈ ಲಕ್ಷಣಗಳು ಮೆದುಳಿನ ಆಮ್ಲಜನಕದ ಹಸಿವಿನೊಂದಿಗೆ ಸಂಬಂಧ ಹೊಂದಿವೆ.
4. ಉಲ್ಲಂಘನೆ ಮತ್ತು ನಿದ್ರೆ, ಸೆಕ್ಸ್ ಡ್ರೈವ್, ಹಸಿವು ಮುಂತಾದ ಪ್ರಮುಖ ಕಾರ್ಯಗಳು.
5. ತೀವ್ರ ರಕ್ತಹೀನತೆಯಲ್ಲಿ, ಕಾಲಾನಂತರದಲ್ಲಿ ಹೃದಯ ವೈಫಲ್ಯವು ಬೆಳೆಯುತ್ತದೆ, ಇದು ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಇತರ ರೋಗಲಕ್ಷಣಗಳಿಗೆ ಹದಗೆಡುತ್ತದೆ.
6. ಕೆಲವು ಪ್ರತ್ಯೇಕ ರೀತಿಯ ರಕ್ತಹೀನತೆ ತಮ್ಮದೇ ಆದ ಲಕ್ಷಣಗಳನ್ನು ಹೊಂದಿದೆ. ಉದಾಹರಣೆಗೆ, ಬಿ 12 ಕೊರತೆಯ ರಕ್ತಹೀನತೆಯೊಂದಿಗೆ, ಚರ್ಮದ ಸೂಕ್ಷ್ಮತೆಯು ದುರ್ಬಲವಾಗಿರುತ್ತದೆ. ರಕ್ತಹೀನತೆಯೊಂದಿಗೆ ಪಿತ್ತಜನಕಾಂಗದ ಹಾನಿಯೊಂದಿಗೆ, ಚರ್ಮದ ಪಲ್ಲರ್ ಜೊತೆಗೆ, ಕಾಮಾಲೆ ಕೂಡ ಸಂಭವಿಸುತ್ತದೆ.
ರಕ್ತಹೀನತೆಯನ್ನು ಪತ್ತೆಹಚ್ಚುವ ಅತ್ಯಂತ ವಿಶ್ವಾಸಾರ್ಹ ಪ್ರಕಾರದ ಸಂಶೋಧನೆ ಸಾಮಾನ್ಯ ರಕ್ತ ಪರೀಕ್ಷೆ. ಚಿಕಿತ್ಸೆಯ ಯೋಜನೆಯನ್ನು ರೋಗದ ಕಾರಣಗಳನ್ನು ಅವಲಂಬಿಸಿ ಹೆಮಟಾಲಜಿಸ್ಟ್ ನಿರ್ಮಿಸಿದ್ದಾರೆ.
ರಕ್ತಹೀನತೆ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು
ತಿನ್ನುವ ನಂತರ ಉಸಿರಾಟದ ತೊಂದರೆ ಏಕೆ ಉಂಟಾಗುತ್ತದೆ?
ತಿನ್ನುವ ನಂತರ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಾಕಷ್ಟು ಸಾಮಾನ್ಯ ದೂರು. ಆದಾಗ್ಯೂ, ಸ್ವತಃ, ಇದು ಯಾವುದೇ ನಿರ್ದಿಷ್ಟ ರೋಗವನ್ನು ಅನುಮಾನಿಸಲು ಅನುಮತಿಸುವುದಿಲ್ಲ. ಅದರ ಅಭಿವೃದ್ಧಿಯ ಕಾರ್ಯವಿಧಾನ ಈ ಕೆಳಗಿನಂತಿರುತ್ತದೆ.
ತಿನ್ನುವ ನಂತರ, ಜೀರ್ಣಾಂಗ ವ್ಯವಸ್ಥೆಯು ಸಕ್ರಿಯವಾಗಿ ಕೆಲಸ ಮಾಡಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಹೊಟ್ಟೆ, ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿ ಮತ್ತು ಕರುಳಿನ ಲೋಳೆಯ ಪೊರೆಯು ಹಲವಾರು ಜೀರ್ಣಕಾರಿ ಕಿಣ್ವಗಳನ್ನು ಸ್ರವಿಸಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಜೀರ್ಣಾಂಗವ್ಯೂಹದ ಮೂಲಕ ಆಹಾರವನ್ನು ತಳ್ಳಲು ಶಕ್ತಿ ಅಗತ್ಯ. ನಂತರ ಕಿಣ್ವಗಳಿಂದ ಸಂಸ್ಕರಿಸಿದ ಪ್ರೋಟೀನ್ಗಳು, ಕೊಬ್ಬುಗಳು ಮತ್ತು ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ಗಳು ರಕ್ತಪ್ರವಾಹಕ್ಕೆ ಸೇರಿಕೊಳ್ಳುತ್ತವೆ. ಈ ಎಲ್ಲಾ ಪ್ರಕ್ರಿಯೆಗಳಿಗೆ ಸಂಬಂಧಿಸಿದಂತೆ, ಜೀರ್ಣಾಂಗ ವ್ಯವಸ್ಥೆಯ ಅಂಗಗಳಿಗೆ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ರಕ್ತದ ಒಳಹರಿವು ಅಗತ್ಯವಾಗಿರುತ್ತದೆ.
ಮಾನವ ದೇಹದಲ್ಲಿನ ರಕ್ತದ ಹರಿವನ್ನು ಪುನರ್ವಿತರಣೆ ಮಾಡಲಾಗಿದೆ. ಕರುಳು ಹೆಚ್ಚು ಆಮ್ಲಜನಕವನ್ನು ಪಡೆಯುತ್ತದೆ, ಉಳಿದ ಅಂಗಗಳು ಕಡಿಮೆ. ದೇಹವು ಸರಿಯಾಗಿ ಕಾರ್ಯನಿರ್ವಹಿಸುತ್ತಿದ್ದರೆ, ಯಾವುದೇ ಉಲ್ಲಂಘನೆಗಳನ್ನು ಗುರುತಿಸಲಾಗುವುದಿಲ್ಲ. ಯಾವುದೇ ರೋಗಗಳು ಮತ್ತು ಅಸಹಜತೆಗಳು ಇದ್ದರೆ, ಆಂತರಿಕ ಅಂಗಗಳಲ್ಲಿ ಆಮ್ಲಜನಕದ ಹಸಿವು ಬೆಳೆಯುತ್ತದೆ, ಮತ್ತು ಶ್ವಾಸಕೋಶವು ಅದನ್ನು ತೊಡೆದುಹಾಕಲು ಪ್ರಯತ್ನಿಸುತ್ತದೆ, ವೇಗದ ವೇಗದಲ್ಲಿ ಕೆಲಸ ಮಾಡಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ.
ತಿನ್ನುವ ನಂತರ ನೀವು ಉಸಿರಾಟದ ತೊಂದರೆ ಅನುಭವಿಸಿದರೆ, ಪರೀಕ್ಷೆಗೆ ಒಳಗಾಗಲು ಮತ್ತು ಅದರ ಕಾರಣಗಳನ್ನು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಲು ನೀವು ಚಿಕಿತ್ಸಕರೊಂದಿಗೆ ಅಪಾಯಿಂಟ್ಮೆಂಟ್ಗೆ ಬರಬೇಕು.
ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್
 ಥೈರೋಟಾಕ್ಸಿಕೋಸಿಸ್ ಎನ್ನುವುದು ಥೈರಾಯ್ಡ್ ಹಾರ್ಮೋನುಗಳ ಅತಿಯಾದ ಉತ್ಪಾದನೆ ಇರುವ ಸ್ಥಿತಿಯಾಗಿದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗಿಗಳು ಉಸಿರಾಟದ ತೊಂದರೆ ಬಗ್ಗೆ ದೂರು ನೀಡುತ್ತಾರೆ.
ಥೈರೋಟಾಕ್ಸಿಕೋಸಿಸ್ ಎನ್ನುವುದು ಥೈರಾಯ್ಡ್ ಹಾರ್ಮೋನುಗಳ ಅತಿಯಾದ ಉತ್ಪಾದನೆ ಇರುವ ಸ್ಥಿತಿಯಾಗಿದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗಿಗಳು ಉಸಿರಾಟದ ತೊಂದರೆ ಬಗ್ಗೆ ದೂರು ನೀಡುತ್ತಾರೆ.
ಈ ಕಾಯಿಲೆಯೊಂದಿಗಿನ ಡಿಸ್ಪ್ನಿಯಾ ಎರಡು ಕಾರಣಗಳಿಂದ ಉಂಟಾಗುತ್ತದೆ. ಮೊದಲನೆಯದಾಗಿ, ಎಲ್ಲಾ ಚಯಾಪಚಯ ಪ್ರಕ್ರಿಯೆಗಳು ದೇಹದಲ್ಲಿ ಬಲಗೊಳ್ಳುತ್ತವೆ, ಆದ್ದರಿಂದ ಇದು ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ಆಮ್ಲಜನಕದ ಅಗತ್ಯವನ್ನು ಅನುಭವಿಸುತ್ತದೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಹೃತ್ಕರ್ಣದ ಕಂಪನದವರೆಗೆ ಹೃದಯ ಬಡಿತ ಹೆಚ್ಚಾಗುತ್ತದೆ. ಈ ಸ್ಥಿತಿಯಲ್ಲಿ, ಅಂಗಾಂಶಗಳು ಮತ್ತು ಅಂಗಗಳ ಮೂಲಕ ರಕ್ತವನ್ನು ಸರಿಯಾಗಿ ಪಂಪ್ ಮಾಡಲು ಹೃದಯಕ್ಕೆ ಸಾಧ್ಯವಾಗುವುದಿಲ್ಲ, ಅವು ಅಗತ್ಯವಾದ ಪ್ರಮಾಣದ ಆಮ್ಲಜನಕವನ್ನು ಪಡೆಯುವುದಿಲ್ಲ.
ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು
ನವಜಾತ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಿಂಡ್ರೋಮ್
ನವಜಾತ ಶಿಶುವಿಗೆ ಶ್ವಾಸಕೋಶದ ರಕ್ತದ ಹರಿವು ತೊಂದರೆಗೊಳಗಾದಾಗ ಮತ್ತು ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾ ಉಂಟಾದಾಗ ಇದು ಒಂದು ಸ್ಥಿತಿಯಾಗಿದೆ. ಹೆಚ್ಚಾಗಿ, ಮಧುಮೇಹ, ರಕ್ತಸ್ರಾವ ಮತ್ತು ಹೃದಯ ಮತ್ತು ನಾಳೀಯ ಕಾಯಿಲೆಗಳಿಂದ ಬಳಲುತ್ತಿರುವ ಮಹಿಳೆಯರಲ್ಲಿ ಜನಿಸಿದ ಮಕ್ಕಳಲ್ಲಿ ಡಿಸ್ಟ್ರೆಸ್ ಸಿಂಡ್ರೋಮ್ ಬೆಳೆಯುತ್ತದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ಮಗುವಿಗೆ ಈ ಕೆಳಗಿನ ಲಕ್ಷಣಗಳಿವೆ:
1. ತೀವ್ರ ಉಸಿರಾಟದ ತೊಂದರೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಉಸಿರಾಟವು ಆಗಾಗ್ಗೆ ಆಗುತ್ತದೆ, ಮತ್ತು ಮಗುವಿನ ಚರ್ಮವು ನೀಲಿ ಬಣ್ಣವನ್ನು ಪಡೆಯುತ್ತದೆ.
2. ಚರ್ಮವು ಮಸುಕಾಗುತ್ತದೆ.
3. ಎದೆಯ ಚಲನಶೀಲತೆ ಕಷ್ಟ.
ನವಜಾತ ಶಿಶುವಿನ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಿಂಡ್ರೋಮ್ನೊಂದಿಗೆ, ತಕ್ಷಣದ ವೈದ್ಯಕೀಯ ಆರೈಕೆಯ ಅಗತ್ಯವಿದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆ: ಮುಖ್ಯ ಕಾರಣಗಳು, ತಜ್ಞರ ಶಿಫಾರಸುಗಳು
ಉಸಿರಾಟದ ತೊಂದರೆ ಎಂದರೆ ಉಸಿರಾಟದ ಕಾಯಿಲೆ, ಅದರ ಆವರ್ತನ ಮತ್ತು / ಅಥವಾ ಆಳದಲ್ಲಿನ ಹೆಚ್ಚಳ, ಇದು ಆಗಾಗ್ಗೆ ಗಾಳಿಯ ಕೊರತೆ (ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆ) ಮತ್ತು ಕೆಲವೊಮ್ಮೆ ಭಯ, ಭಯದ ಭಾವನೆಯೊಂದಿಗೆ ಇರುತ್ತದೆ. ಸ್ವತಂತ್ರ ಇಚ್ with ೆಯೊಂದಿಗೆ ಅದನ್ನು ನಿಲ್ಲಿಸಲು ಸಾಧ್ಯವಾಗುವುದಿಲ್ಲ.
ಉಸಿರಾಟದ ತೊಂದರೆ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣವಾಗಿದೆ. ಹೇಗಾದರೂ, ಉಸಿರಾಟದ ತೊಂದರೆಗಳನ್ನು ತೀವ್ರವಾದ ನರಗಳ ಸ್ಥಗಿತ ಅಥವಾ ಉನ್ಮಾದದಿಂದ ಗದ್ದಲದ ಉಸಿರಾಟದಿಂದ ಪ್ರತ್ಯೇಕಿಸಬೇಕು (ನಂತರದ ಸಂದರ್ಭದಲ್ಲಿ, ಆಳವಾದ ನಿಟ್ಟುಸಿರುಗಳಿಂದ ಗದ್ದಲದ ಉಸಿರಾಟವು ಅಡಚಣೆಯಾಗುತ್ತದೆ).
ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳಲು ಕಾರಣಗಳು ಹಲವು. ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ಆಕ್ರಮಣ ಅಥವಾ ಉಸಿರಾಟದ ತೊಂದರೆ ಕ್ರಮೇಣ ಹೆಚ್ಚಾಗುತ್ತದೆ ಮತ್ತು ದೀರ್ಘಕಾಲದವರೆಗೆ ಇದು ತೀವ್ರವಾದ (ಹಠಾತ್) ಎಂಬುದರ ಆಧಾರದ ಮೇಲೆ ಕಾರ್ಯವಿಧಾನ ಮತ್ತು ಆರೈಕೆಯ ಪ್ರಕಾರವು ಬದಲಾಗುತ್ತದೆ.  ಡಿಸ್ಪ್ನಿಯಾ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣವಾಗಿದೆ.
ಡಿಸ್ಪ್ನಿಯಾ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣವಾಗಿದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆಯ ತೀವ್ರ ದಾಳಿ
ಉಸಿರಾಟದ ತೊಂದರೆ, ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ತೀವ್ರವಾದ ದಾಳಿಯ ಸಾಮಾನ್ಯ ಕಾರಣಗಳು.
- ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದ ದಾಳಿ.
- ಪ್ರತಿರೋಧಕ ಬ್ರಾಂಕೈಟಿಸ್ನ ಉಲ್ಬಣ.
- ಹೃದಯ ವೈಫಲ್ಯ - “ಹೃದಯ ಆಸ್ತಮಾ”.
- ಮಧುಮೇಹದಲ್ಲಿ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮತ್ತು ಅಸಿಟೋನ್ ತೀವ್ರವಾಗಿ ಹೆಚ್ಚಾಗುತ್ತದೆ.
- ಅಲರ್ಜಿ ಅಥವಾ ತೀವ್ರವಾದ ಉರಿಯೂತದೊಂದಿಗೆ ಧ್ವನಿಪೆಟ್ಟಿಗೆಯ ಸೆಳೆತ.
- ವಾಯುಮಾರ್ಗಗಳಲ್ಲಿ ವಿದೇಶಿ ದೇಹ.
- ಶ್ವಾಸಕೋಶ ಅಥವಾ ಮೆದುಳಿನ ನಾಳಗಳ ಥ್ರಂಬೋಸಿಸ್.
- ಹೆಚ್ಚಿನ ಜ್ವರದಿಂದ ತೀವ್ರವಾದ ಉರಿಯೂತದ ಮತ್ತು ಸಾಂಕ್ರಾಮಿಕ ರೋಗಗಳು (ಬೃಹತ್ ನ್ಯುಮೋನಿಯಾ, ಮೆನಿಂಜೈಟಿಸ್, ಬಾವು, ಇತ್ಯಾದಿ).
ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ
ಶ್ವಾಸಕೋಶದ ಗೆಡ್ಡೆಗಳು
ಆರಂಭಿಕ ಹಂತಗಳಲ್ಲಿ ಮಾರಣಾಂತಿಕ ಗೆಡ್ಡೆಗಳಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾರಣಗಳನ್ನು ನಿರ್ಣಯಿಸುವುದು ಸಾಕಷ್ಟು ಜಟಿಲವಾಗಿದೆ. ರೇಡಿಯಾಗ್ರಫಿ, ಕಂಪ್ಯೂಟೆಡ್ ಟೊಮೊಗ್ರಫಿ, ಬ್ಲಡ್ ಟ್ಯೂಮರ್ ಮಾರ್ಕರ್ಸ್ (ಗೆಡ್ಡೆ ಇದ್ದಾಗ ದೇಹದಲ್ಲಿ ರೂಪುಗೊಳ್ಳುವ ವಿಶೇಷ ವಸ್ತುಗಳು), ಸ್ಪುಟಮ್ ಸೈಟಾಲಜಿ, ಬ್ರಾಂಕೋಸ್ಕೋಪಿ.
ಚಿಕಿತ್ಸೆಯಲ್ಲಿ ಶಸ್ತ್ರಚಿಕಿತ್ಸಾ ಹಸ್ತಕ್ಷೇಪ, ಸೈಟೋಸ್ಟಾಟಿಕ್ಸ್ ಬಳಕೆ, ವಿಕಿರಣ ಚಿಕಿತ್ಸೆ ಮತ್ತು ಇತರ ಆಧುನಿಕ ವಿಧಾನಗಳು ಒಳಗೊಂಡಿರಬಹುದು.
ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಕಾರಣವಾಗುವ ಇತರ ಶ್ವಾಸಕೋಶ ಮತ್ತು ಎದೆಯ ಕಾಯಿಲೆಗಳು
ದೈಹಿಕ ಪರಿಶ್ರಮದ ಸಮಯದಲ್ಲಿ ಪಲ್ಲರ್ ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆ: ರಕ್ತಹೀನತೆ
 ರಕ್ತಹೀನತೆ (ರಕ್ತಹೀನತೆ) ಎನ್ನುವುದು ರೋಗಶಾಸ್ತ್ರದ ಒಂದು ಗುಂಪಾಗಿದ್ದು, ಇದು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ವಿಷಯದಲ್ಲಿನ ಇಳಿಕೆ ಮತ್ತು ರಕ್ತದಲ್ಲಿನ ಹಿಮೋಗ್ಲೋಬಿನ್ ನಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ. ರಕ್ತಹೀನತೆಯ ಕಾರಣಗಳು ಬಹಳ ವೈವಿಧ್ಯಮಯವಾಗಿರುತ್ತವೆ. ಜನ್ಮಜಾತ ಆನುವಂಶಿಕ ಕಾಯಿಲೆಗಳು, ಸೋಂಕುಗಳು ಮತ್ತು ಗಂಭೀರ ಕಾಯಿಲೆಗಳು, ರಕ್ತದ ಗೆಡ್ಡೆಗಳು (ರಕ್ತಕ್ಯಾನ್ಸರ್), ಆಂತರಿಕ ದೀರ್ಘಕಾಲದ ರಕ್ತಸ್ರಾವ ಮತ್ತು ಆಂತರಿಕ ಅಂಗಗಳ ಕಾಯಿಲೆಗಳಿಂದಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸಂಖ್ಯೆ ಕಡಿಮೆಯಾಗಬಹುದು.
ರಕ್ತಹೀನತೆ (ರಕ್ತಹೀನತೆ) ಎನ್ನುವುದು ರೋಗಶಾಸ್ತ್ರದ ಒಂದು ಗುಂಪಾಗಿದ್ದು, ಇದು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ವಿಷಯದಲ್ಲಿನ ಇಳಿಕೆ ಮತ್ತು ರಕ್ತದಲ್ಲಿನ ಹಿಮೋಗ್ಲೋಬಿನ್ ನಿಂದ ನಿರೂಪಿಸಲ್ಪಟ್ಟಿದೆ. ರಕ್ತಹೀನತೆಯ ಕಾರಣಗಳು ಬಹಳ ವೈವಿಧ್ಯಮಯವಾಗಿರುತ್ತವೆ. ಜನ್ಮಜಾತ ಆನುವಂಶಿಕ ಕಾಯಿಲೆಗಳು, ಸೋಂಕುಗಳು ಮತ್ತು ಗಂಭೀರ ಕಾಯಿಲೆಗಳು, ರಕ್ತದ ಗೆಡ್ಡೆಗಳು (ರಕ್ತಕ್ಯಾನ್ಸರ್), ಆಂತರಿಕ ದೀರ್ಘಕಾಲದ ರಕ್ತಸ್ರಾವ ಮತ್ತು ಆಂತರಿಕ ಅಂಗಗಳ ಕಾಯಿಲೆಗಳಿಂದಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸಂಖ್ಯೆ ಕಡಿಮೆಯಾಗಬಹುದು.
ಎಲ್ಲಾ ರಕ್ತಹೀನತೆಗೆ ಸಾಮಾನ್ಯವಾದ ಒಂದು ವಿಷಯವಿದೆ: ರಕ್ತಪ್ರವಾಹದಲ್ಲಿ ಹಿಮೋಗ್ಲೋಬಿನ್ ಮಟ್ಟ ಕಡಿಮೆಯಾದ ಪರಿಣಾಮವಾಗಿ, ಕಡಿಮೆ ಆಮ್ಲಜನಕವನ್ನು ಮೆದುಳು ಸೇರಿದಂತೆ ಅಂಗಗಳು ಮತ್ತು ಅಂಗಾಂಶಗಳಿಗೆ ತಲುಪಿಸಲಾಗುತ್ತದೆ.ದೇಹವು ಈ ಸ್ಥಿತಿಯನ್ನು ಹೇಗಾದರೂ ಸರಿದೂಗಿಸಲು ಪ್ರಯತ್ನಿಸುತ್ತಿದೆ, ಇದರ ಪರಿಣಾಮವಾಗಿ, ಉಸಿರಾಟದ ಆಳ ಮತ್ತು ಆವರ್ತನ ಹೆಚ್ಚಾಗುತ್ತದೆ. ಶ್ವಾಸಕೋಶವು ಹೆಚ್ಚು ಆಮ್ಲಜನಕವನ್ನು ರಕ್ತಕ್ಕೆ “ಪಂಪ್” ಮಾಡಲು ಪ್ರಯತ್ನಿಸುತ್ತಿದೆ.
ರಕ್ತಹೀನತೆಯೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಈ ಕೆಳಗಿನ ರೋಗಲಕ್ಷಣಗಳೊಂದಿಗೆ ಸಂಯೋಜಿಸಲ್ಪಟ್ಟಿದೆ:
1. ರೋಗಿಯು ಅಕ್ಷರಶಃ ಸ್ಥಗಿತ, ನಿರಂತರ ದೌರ್ಬಲ್ಯವನ್ನು ಅನುಭವಿಸುತ್ತಾನೆ, ಹೆಚ್ಚಿದ ದೈಹಿಕ ಚಟುವಟಿಕೆಯನ್ನು ಅವನು ಸಹಿಸುವುದಿಲ್ಲ. ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುವ ಮೊದಲು ಈ ಲಕ್ಷಣಗಳು ಕಂಡುಬರುತ್ತವೆ.
2. ಚರ್ಮದ ಪಲ್ಲರ್ ಒಂದು ವಿಶಿಷ್ಟ ಲಕ್ಷಣವಾಗಿದೆ, ಏಕೆಂದರೆ ಇದು ರಕ್ತದಲ್ಲಿ ಇರುವ ಹಿಮೋಗ್ಲೋಬಿನ್ ಆಗಿದ್ದು ಅದು ಗುಲಾಬಿ ಬಣ್ಣವನ್ನು ನೀಡುತ್ತದೆ.
3. ತಲೆನೋವು ಮತ್ತು ತಲೆತಿರುಗುವಿಕೆ, ದುರ್ಬಲಗೊಂಡ ಸ್ಮರಣೆ, ಗಮನ, ಏಕಾಗ್ರತೆ - ಈ ಲಕ್ಷಣಗಳು ಮೆದುಳಿನ ಆಮ್ಲಜನಕದ ಹಸಿವಿನೊಂದಿಗೆ ಸಂಬಂಧ ಹೊಂದಿವೆ.
4. ಉಲ್ಲಂಘನೆ ಮತ್ತು ನಿದ್ರೆ, ಸೆಕ್ಸ್ ಡ್ರೈವ್, ಹಸಿವು ಮುಂತಾದ ಪ್ರಮುಖ ಕಾರ್ಯಗಳು.
5. ತೀವ್ರ ರಕ್ತಹೀನತೆಯಲ್ಲಿ, ಕಾಲಾನಂತರದಲ್ಲಿ ಹೃದಯ ವೈಫಲ್ಯವು ಬೆಳೆಯುತ್ತದೆ, ಇದು ಉಸಿರಾಟದ ತೊಂದರೆ ಮತ್ತು ಇತರ ರೋಗಲಕ್ಷಣಗಳಿಗೆ ಹದಗೆಡುತ್ತದೆ.
6. ಕೆಲವು ಪ್ರತ್ಯೇಕ ರೀತಿಯ ರಕ್ತಹೀನತೆ ತಮ್ಮದೇ ಆದ ಲಕ್ಷಣಗಳನ್ನು ಹೊಂದಿದೆ. ಉದಾಹರಣೆಗೆ, ಬಿ 12 ಕೊರತೆಯ ರಕ್ತಹೀನತೆಯೊಂದಿಗೆ, ಚರ್ಮದ ಸೂಕ್ಷ್ಮತೆಯು ದುರ್ಬಲವಾಗಿರುತ್ತದೆ. ರಕ್ತಹೀನತೆಯೊಂದಿಗೆ ಪಿತ್ತಜನಕಾಂಗದ ಹಾನಿಯೊಂದಿಗೆ, ಚರ್ಮದ ಪಲ್ಲರ್ ಜೊತೆಗೆ, ಕಾಮಾಲೆ ಕೂಡ ಸಂಭವಿಸುತ್ತದೆ.
ರಕ್ತಹೀನತೆಯನ್ನು ಪತ್ತೆಹಚ್ಚುವ ಅತ್ಯಂತ ವಿಶ್ವಾಸಾರ್ಹ ಪ್ರಕಾರದ ಸಂಶೋಧನೆ ಸಾಮಾನ್ಯ ರಕ್ತ ಪರೀಕ್ಷೆ. ಚಿಕಿತ್ಸೆಯ ಯೋಜನೆಯನ್ನು ರೋಗದ ಕಾರಣಗಳನ್ನು ಅವಲಂಬಿಸಿ ಹೆಮಟಾಲಜಿಸ್ಟ್ ನಿರ್ಮಿಸಿದ್ದಾರೆ.
ರಕ್ತಹೀನತೆ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು
ಇತರ ಕಾಯಿಲೆಗಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ
ತಿನ್ನುವ ನಂತರ ಉಸಿರಾಟದ ತೊಂದರೆ ಏಕೆ ಉಂಟಾಗುತ್ತದೆ?
ತಿನ್ನುವ ನಂತರ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಾಕಷ್ಟು ಸಾಮಾನ್ಯ ದೂರು. ಆದಾಗ್ಯೂ, ಸ್ವತಃ, ಇದು ಯಾವುದೇ ನಿರ್ದಿಷ್ಟ ರೋಗವನ್ನು ಅನುಮಾನಿಸಲು ಅನುಮತಿಸುವುದಿಲ್ಲ. ಅದರ ಅಭಿವೃದ್ಧಿಯ ಕಾರ್ಯವಿಧಾನ ಈ ಕೆಳಗಿನಂತಿರುತ್ತದೆ.
ತಿನ್ನುವ ನಂತರ, ಜೀರ್ಣಾಂಗ ವ್ಯವಸ್ಥೆಯು ಸಕ್ರಿಯವಾಗಿ ಕೆಲಸ ಮಾಡಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಹೊಟ್ಟೆ, ಮೇದೋಜ್ಜೀರಕ ಗ್ರಂಥಿ ಮತ್ತು ಕರುಳಿನ ಲೋಳೆಯ ಪೊರೆಯು ಹಲವಾರು ಜೀರ್ಣಕಾರಿ ಕಿಣ್ವಗಳನ್ನು ಸ್ರವಿಸಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಜೀರ್ಣಾಂಗವ್ಯೂಹದ ಮೂಲಕ ಆಹಾರವನ್ನು ತಳ್ಳಲು ಶಕ್ತಿ ಅಗತ್ಯ. ನಂತರ ಕಿಣ್ವಗಳಿಂದ ಸಂಸ್ಕರಿಸಿದ ಪ್ರೋಟೀನ್ಗಳು, ಕೊಬ್ಬುಗಳು ಮತ್ತು ಕಾರ್ಬೋಹೈಡ್ರೇಟ್ಗಳು ರಕ್ತಪ್ರವಾಹಕ್ಕೆ ಸೇರಿಕೊಳ್ಳುತ್ತವೆ. ಈ ಎಲ್ಲಾ ಪ್ರಕ್ರಿಯೆಗಳಿಗೆ ಸಂಬಂಧಿಸಿದಂತೆ, ಜೀರ್ಣಾಂಗ ವ್ಯವಸ್ಥೆಯ ಅಂಗಗಳಿಗೆ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ರಕ್ತದ ಒಳಹರಿವು ಅಗತ್ಯವಾಗಿರುತ್ತದೆ.
ಮಾನವ ದೇಹದಲ್ಲಿನ ರಕ್ತದ ಹರಿವನ್ನು ಪುನರ್ವಿತರಣೆ ಮಾಡಲಾಗಿದೆ. ಕರುಳು ಹೆಚ್ಚು ಆಮ್ಲಜನಕವನ್ನು ಪಡೆಯುತ್ತದೆ, ಉಳಿದ ಅಂಗಗಳು ಕಡಿಮೆ. ದೇಹವು ಸರಿಯಾಗಿ ಕಾರ್ಯನಿರ್ವಹಿಸುತ್ತಿದ್ದರೆ, ಯಾವುದೇ ಉಲ್ಲಂಘನೆಗಳನ್ನು ಗುರುತಿಸಲಾಗುವುದಿಲ್ಲ. ಯಾವುದೇ ರೋಗಗಳು ಮತ್ತು ಅಸಹಜತೆಗಳು ಇದ್ದರೆ, ಆಂತರಿಕ ಅಂಗಗಳಲ್ಲಿ ಆಮ್ಲಜನಕದ ಹಸಿವು ಬೆಳೆಯುತ್ತದೆ, ಮತ್ತು ಶ್ವಾಸಕೋಶವು ಅದನ್ನು ತೊಡೆದುಹಾಕಲು ಪ್ರಯತ್ನಿಸುತ್ತದೆ, ವೇಗದ ವೇಗದಲ್ಲಿ ಕೆಲಸ ಮಾಡಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ. ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ.
ತಿನ್ನುವ ನಂತರ ನೀವು ಉಸಿರಾಟದ ತೊಂದರೆ ಅನುಭವಿಸಿದರೆ, ಪರೀಕ್ಷೆಗೆ ಒಳಗಾಗಲು ಮತ್ತು ಅದರ ಕಾರಣಗಳನ್ನು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಲು ನೀವು ಚಿಕಿತ್ಸಕರೊಂದಿಗೆ ಅಪಾಯಿಂಟ್ಮೆಂಟ್ಗೆ ಬರಬೇಕು.
ಡಯಾಬಿಟಿಸ್ ಮೆಲ್ಲಿಟಸ್
ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್
 ಥೈರೋಟಾಕ್ಸಿಕೋಸಿಸ್ ಎನ್ನುವುದು ಥೈರಾಯ್ಡ್ ಹಾರ್ಮೋನುಗಳ ಅತಿಯಾದ ಉತ್ಪಾದನೆ ಇರುವ ಸ್ಥಿತಿಯಾಗಿದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗಿಗಳು ಉಸಿರಾಟದ ತೊಂದರೆ ಬಗ್ಗೆ ದೂರು ನೀಡುತ್ತಾರೆ.
ಥೈರೋಟಾಕ್ಸಿಕೋಸಿಸ್ ಎನ್ನುವುದು ಥೈರಾಯ್ಡ್ ಹಾರ್ಮೋನುಗಳ ಅತಿಯಾದ ಉತ್ಪಾದನೆ ಇರುವ ಸ್ಥಿತಿಯಾಗಿದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ರೋಗಿಗಳು ಉಸಿರಾಟದ ತೊಂದರೆ ಬಗ್ಗೆ ದೂರು ನೀಡುತ್ತಾರೆ.
ಈ ಕಾಯಿಲೆಯೊಂದಿಗಿನ ಡಿಸ್ಪ್ನಿಯಾ ಎರಡು ಕಾರಣಗಳಿಂದ ಉಂಟಾಗುತ್ತದೆ. ಮೊದಲನೆಯದಾಗಿ, ಎಲ್ಲಾ ಚಯಾಪಚಯ ಪ್ರಕ್ರಿಯೆಗಳು ದೇಹದಲ್ಲಿ ಬಲಗೊಳ್ಳುತ್ತವೆ, ಆದ್ದರಿಂದ ಇದು ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ಆಮ್ಲಜನಕದ ಅಗತ್ಯವನ್ನು ಅನುಭವಿಸುತ್ತದೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಹೃತ್ಕರ್ಣದ ಕಂಪನದವರೆಗೆ ಹೃದಯ ಬಡಿತ ಹೆಚ್ಚಾಗುತ್ತದೆ. ಈ ಸ್ಥಿತಿಯಲ್ಲಿ, ಅಂಗಾಂಶಗಳು ಮತ್ತು ಅಂಗಗಳ ಮೂಲಕ ರಕ್ತವನ್ನು ಸರಿಯಾಗಿ ಪಂಪ್ ಮಾಡಲು ಹೃದಯಕ್ಕೆ ಸಾಧ್ಯವಾಗುವುದಿಲ್ಲ, ಅವು ಅಗತ್ಯವಾದ ಪ್ರಮಾಣದ ಆಮ್ಲಜನಕವನ್ನು ಪಡೆಯುವುದಿಲ್ಲ.
ಥೈರೊಟಾಕ್ಸಿಕೋಸಿಸ್ ಬಗ್ಗೆ ಇನ್ನಷ್ಟು
ಮಗುವಿನಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ: ಸಾಮಾನ್ಯ ಕಾರಣಗಳು
ನವಜಾತ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಿಂಡ್ರೋಮ್
ನವಜಾತ ಶಿಶುವಿಗೆ ಶ್ವಾಸಕೋಶದ ರಕ್ತದ ಹರಿವು ತೊಂದರೆಗೊಳಗಾದಾಗ ಮತ್ತು ಶ್ವಾಸಕೋಶದ ಎಡಿಮಾ ಉಂಟಾದಾಗ ಇದು ಒಂದು ಸ್ಥಿತಿಯಾಗಿದೆ. ಹೆಚ್ಚಾಗಿ, ಮಧುಮೇಹ, ರಕ್ತಸ್ರಾವ ಮತ್ತು ಹೃದಯ ಮತ್ತು ನಾಳೀಯ ಕಾಯಿಲೆಗಳಿಂದ ಬಳಲುತ್ತಿರುವ ಮಹಿಳೆಯರಲ್ಲಿ ಜನಿಸಿದ ಮಕ್ಕಳಲ್ಲಿ ಡಿಸ್ಟ್ರೆಸ್ ಸಿಂಡ್ರೋಮ್ ಬೆಳೆಯುತ್ತದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ಮಗುವಿಗೆ ಈ ಕೆಳಗಿನ ಲಕ್ಷಣಗಳಿವೆ:
1. ತೀವ್ರ ಉಸಿರಾಟದ ತೊಂದರೆ. ಅದೇ ಸಮಯದಲ್ಲಿ, ಉಸಿರಾಟವು ಆಗಾಗ್ಗೆ ಆಗುತ್ತದೆ, ಮತ್ತು ಮಗುವಿನ ಚರ್ಮವು ನೀಲಿ ಬಣ್ಣವನ್ನು ಪಡೆಯುತ್ತದೆ.
2. ಚರ್ಮವು ಮಸುಕಾಗುತ್ತದೆ.
3. ಎದೆಯ ಚಲನಶೀಲತೆ ಕಷ್ಟ.
ನವಜಾತ ಶಿಶುವಿನ ಉಸಿರಾಟದ ತೊಂದರೆ ಸಿಂಡ್ರೋಮ್ನೊಂದಿಗೆ, ತಕ್ಷಣದ ವೈದ್ಯಕೀಯ ಆರೈಕೆಯ ಅಗತ್ಯವಿದೆ.
ಲ್ಯಾರಿಂಜೈಟಿಸ್ ಮತ್ತು ಸುಳ್ಳು ಗುಂಪು
ಉಸಿರಾಟದ ವ್ಯವಸ್ಥೆಯ ಕಾಯಿಲೆಗಳ ಮಕ್ಕಳಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ
ಜನ್ಮಜಾತ ಹೃದಯ ದೋಷಗಳು
ಮಕ್ಕಳಲ್ಲಿ ರಕ್ತಹೀನತೆ
ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾದ ಕಾರಣಗಳು
 ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ, ಮಹಿಳೆಯರ ಹೃದಯ ಮತ್ತು ಉಸಿರಾಟದ ವ್ಯವಸ್ಥೆಗಳು ಹೆಚ್ಚಿದ ಒತ್ತಡವನ್ನು ಅನುಭವಿಸಲು ಪ್ರಾರಂಭಿಸುತ್ತವೆ. ಇದು ಈ ಕೆಳಗಿನ ಕಾರಣಗಳಿಂದಾಗಿ:
ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ, ಮಹಿಳೆಯರ ಹೃದಯ ಮತ್ತು ಉಸಿರಾಟದ ವ್ಯವಸ್ಥೆಗಳು ಹೆಚ್ಚಿದ ಒತ್ತಡವನ್ನು ಅನುಭವಿಸಲು ಪ್ರಾರಂಭಿಸುತ್ತವೆ. ಇದು ಈ ಕೆಳಗಿನ ಕಾರಣಗಳಿಂದಾಗಿ:
- ಬೆಳೆಯುತ್ತಿರುವ ಭ್ರೂಣ ಮತ್ತು ಭ್ರೂಣಕ್ಕೆ ಹೆಚ್ಚಿನ ಆಮ್ಲಜನಕದ ಅಗತ್ಯವಿರುತ್ತದೆ,
- ದೇಹದಲ್ಲಿ ರಕ್ತ ಪರಿಚಲನೆಯ ಒಟ್ಟು ಪ್ರಮಾಣವು ಹೆಚ್ಚಾಗುತ್ತದೆ,
- ವಿಸ್ತರಿಸಿದ ಭ್ರೂಣವು ಡಯಾಫ್ರಾಮ್, ಹೃದಯ ಮತ್ತು ಶ್ವಾಸಕೋಶವನ್ನು ಕೆಳಗಿನಿಂದ ಹಿಂಡಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ, ಇದು ಉಸಿರಾಟ ಮತ್ತು ಹೃದಯ ಸಂಕೋಚನವನ್ನು ಕಷ್ಟಕರವಾಗಿಸುತ್ತದೆ,
- ಗರ್ಭಿಣಿ ಮಹಿಳೆಯ ಅಪೌಷ್ಟಿಕತೆಯಿಂದ, ರಕ್ತಹೀನತೆ ಬೆಳೆಯುತ್ತದೆ.
ಪರಿಣಾಮವಾಗಿ, ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ ನಿರಂತರವಾಗಿ ಸ್ವಲ್ಪ ಉಸಿರಾಟದ ತೊಂದರೆ ಇರುತ್ತದೆ. ವ್ಯಕ್ತಿಯ ಸಾಮಾನ್ಯ ಉಸಿರಾಟದ ಪ್ರಮಾಣ ನಿಮಿಷಕ್ಕೆ 16 - 20 ಆಗಿದ್ದರೆ, ಗರ್ಭಿಣಿ ಮಹಿಳೆಯರಲ್ಲಿ - ನಿಮಿಷಕ್ಕೆ 22 - 24. ದೈಹಿಕ ಪರಿಶ್ರಮ, ಒತ್ತಡ, ಆತಂಕದ ಸಮಯದಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ತೀವ್ರಗೊಳ್ಳುತ್ತದೆ. ನಂತರದ ಗರ್ಭಧಾರಣೆಯೆಂದರೆ, ಹೆಚ್ಚು ಸ್ಪಷ್ಟವಾದ ಉಸಿರಾಟದ ತೊಂದರೆ.
ಗರ್ಭಾವಸ್ಥೆಯಲ್ಲಿ ಉಸಿರಾಟದ ತೊಂದರೆ ತೀವ್ರವಾಗಿ ವ್ಯಕ್ತವಾಗಿದ್ದರೆ ಮತ್ತು ಆಗಾಗ್ಗೆ ಚಿಂತೆ ಮಾಡುತ್ತಿದ್ದರೆ, ನೀವು ಖಂಡಿತವಾಗಿಯೂ ಪ್ರಸವಪೂರ್ವ ಚಿಕಿತ್ಸಾಲಯದಲ್ಲಿ ವೈದ್ಯರನ್ನು ಭೇಟಿ ಮಾಡಬೇಕು.
ಉಸಿರಾಟದ ಚಿಕಿತ್ಸೆಯ ಕೊರತೆ
ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಹೇಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಬೇಕೆಂದು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಲು, ಈ ರೋಗಲಕ್ಷಣಕ್ಕೆ ಕಾರಣವೇನು ಎಂಬುದನ್ನು ನೀವು ಮೊದಲು ಅರ್ಥಮಾಡಿಕೊಳ್ಳಬೇಕು. ಯಾವ ರೋಗವು ಅದರ ಸಂಭವಕ್ಕೆ ಕಾರಣವಾಯಿತು ಎಂಬುದನ್ನು ಕಂಡುಹಿಡಿಯುವುದು ಅವಶ್ಯಕ. ಇದು ಇಲ್ಲದೆ, ಉತ್ತಮ-ಗುಣಮಟ್ಟದ ಚಿಕಿತ್ಸೆ ಅಸಾಧ್ಯ, ಮತ್ತು ತಪ್ಪು ಕ್ರಮಗಳು ಇದಕ್ಕೆ ವಿರುದ್ಧವಾಗಿ, ರೋಗಿಗೆ ಹಾನಿಯನ್ನುಂಟುಮಾಡುತ್ತವೆ. ಆದ್ದರಿಂದ, ಉಸಿರಾಟದ ತೊಂದರೆಗೆ medicines ಷಧಿಗಳನ್ನು ಚಿಕಿತ್ಸಕ, ಹೃದ್ರೋಗ ತಜ್ಞರು, ಶ್ವಾಸಕೋಶಶಾಸ್ತ್ರಜ್ಞ ಅಥವಾ ಸಾಂಕ್ರಾಮಿಕ ರೋಗಗಳ ತಜ್ಞರು ಕಟ್ಟುನಿಟ್ಟಾಗಿ ಸೂಚಿಸಬೇಕು.
ಅಲ್ಲದೆ, ಸ್ವತಂತ್ರವಾಗಿ ಬಳಸಬೇಡಿ, ವೈದ್ಯರ ಅರಿವಿಲ್ಲದೆ, ಉಸಿರಾಟದ ತೊಂದರೆಗಾಗಿ ಎಲ್ಲಾ ರೀತಿಯ ಜಾನಪದ ಪರಿಹಾರಗಳು. ಉತ್ತಮ ಸಂದರ್ಭದಲ್ಲಿ, ಅವು ನಿಷ್ಪರಿಣಾಮಕಾರಿಯಾಗಿರುತ್ತವೆ, ಅಥವಾ ಕನಿಷ್ಠ ಪರಿಣಾಮವನ್ನು ತರುತ್ತವೆ.
ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಈ ರೋಗಲಕ್ಷಣವನ್ನು ಗಮನಿಸಿದರೆ, ಚಿಕಿತ್ಸೆಯನ್ನು ಸೂಚಿಸಲು ಅವನು ಆದಷ್ಟು ಬೇಗ ವೈದ್ಯರನ್ನು ಭೇಟಿ ಮಾಡಬೇಕು.
ಉಸಿರಾಟದ ತೊಂದರೆ: ಮುಖ್ಯ ಕಾರಣಗಳು, ತಜ್ಞರ ಶಿಫಾರಸುಗಳು
ಉಸಿರಾಟದ ತೊಂದರೆ ಎಂದರೆ ಉಸಿರಾಟದ ಕಾಯಿಲೆ, ಅದರ ಆವರ್ತನ ಮತ್ತು / ಅಥವಾ ಆಳದಲ್ಲಿನ ಹೆಚ್ಚಳ, ಇದು ಆಗಾಗ್ಗೆ ಗಾಳಿಯ ಕೊರತೆ (ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆ) ಮತ್ತು ಕೆಲವೊಮ್ಮೆ ಭಯ, ಭಯದ ಭಾವನೆಯೊಂದಿಗೆ ಇರುತ್ತದೆ. ಸ್ವತಂತ್ರ ಇಚ್ with ೆಯೊಂದಿಗೆ ಅದನ್ನು ನಿಲ್ಲಿಸಲು ಸಾಧ್ಯವಾಗುವುದಿಲ್ಲ.
ಉಸಿರಾಟದ ತೊಂದರೆ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣವಾಗಿದೆ. ಹೇಗಾದರೂ, ಉಸಿರಾಟದ ತೊಂದರೆಗಳನ್ನು ತೀವ್ರವಾದ ನರಗಳ ಸ್ಥಗಿತ ಅಥವಾ ಉನ್ಮಾದದಿಂದ ಗದ್ದಲದ ಉಸಿರಾಟದಿಂದ ಪ್ರತ್ಯೇಕಿಸಬೇಕು (ನಂತರದ ಸಂದರ್ಭದಲ್ಲಿ, ಆಳವಾದ ನಿಟ್ಟುಸಿರುಗಳಿಂದ ಗದ್ದಲದ ಉಸಿರಾಟವು ಅಡಚಣೆಯಾಗುತ್ತದೆ).
ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳಲು ಕಾರಣಗಳು ಹಲವು. ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ಆಕ್ರಮಣ ಅಥವಾ ಉಸಿರಾಟದ ತೊಂದರೆ ಕ್ರಮೇಣ ಹೆಚ್ಚಾಗುತ್ತದೆ ಮತ್ತು ದೀರ್ಘಕಾಲದವರೆಗೆ ಇದು ತೀವ್ರವಾದ (ಹಠಾತ್) ಎಂಬುದರ ಆಧಾರದ ಮೇಲೆ ಕಾರ್ಯವಿಧಾನ ಮತ್ತು ಆರೈಕೆಯ ಪ್ರಕಾರವು ಬದಲಾಗುತ್ತದೆ.  ಡಿಸ್ಪ್ನಿಯಾ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣವಾಗಿದೆ.
ಡಿಸ್ಪ್ನಿಯಾ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣವಾಗಿದೆ.
ಉಸಿರಾಟದ ತೊಂದರೆಯ ತೀವ್ರ ದಾಳಿ
ಉಸಿರಾಟದ ತೊಂದರೆ, ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ತೀವ್ರವಾದ ದಾಳಿಯ ಸಾಮಾನ್ಯ ಕಾರಣಗಳು.
- ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದ ದಾಳಿ.
- ಪ್ರತಿರೋಧಕ ಬ್ರಾಂಕೈಟಿಸ್ನ ಉಲ್ಬಣ.
- ಹೃದಯ ವೈಫಲ್ಯ - “ಹೃದಯ ಆಸ್ತಮಾ”.
- ಮಧುಮೇಹದಲ್ಲಿ ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮತ್ತು ಅಸಿಟೋನ್ ತೀವ್ರವಾಗಿ ಹೆಚ್ಚಾಗುತ್ತದೆ.
- ಅಲರ್ಜಿ ಅಥವಾ ತೀವ್ರವಾದ ಉರಿಯೂತದೊಂದಿಗೆ ಧ್ವನಿಪೆಟ್ಟಿಗೆಯ ಸೆಳೆತ.
- ವಾಯುಮಾರ್ಗಗಳಲ್ಲಿ ವಿದೇಶಿ ದೇಹ.
- ಶ್ವಾಸಕೋಶ ಅಥವಾ ಮೆದುಳಿನ ನಾಳಗಳ ಥ್ರಂಬೋಸಿಸ್.
- ಹೆಚ್ಚಿನ ಜ್ವರದಿಂದ ತೀವ್ರವಾದ ಉರಿಯೂತದ ಮತ್ತು ಸಾಂಕ್ರಾಮಿಕ ರೋಗಗಳು (ಬೃಹತ್ ನ್ಯುಮೋನಿಯಾ, ಮೆನಿಂಜೈಟಿಸ್, ಬಾವು, ಇತ್ಯಾದಿ).
ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ
ರೋಗಿಯು ಸ್ವಲ್ಪ ಸಮಯದವರೆಗೆ ಪ್ರತಿರೋಧಕ ಬ್ರಾಂಕೈಟಿಸ್ ಅಥವಾ ಶ್ವಾಸನಾಳದ ಆಸ್ತಮಾದಿಂದ ಬಳಲುತ್ತಿದ್ದರೆ ಮತ್ತು ವೈದ್ಯರು ಅವನನ್ನು ಪತ್ತೆ ಹಚ್ಚಿದ್ದರೆ, ಮೊದಲು ನೀವು ಸಾಲ್ಬುಟಮಾಲ್, ಫೆನೊಟೆರಾಲ್ ಅಥವಾ ಬೆರೋಡ್ಯುಯಲ್ ನಂತಹ ಬ್ರಾಂಕೋಡೈಲೇಟರ್ನೊಂದಿಗೆ ವಿಶೇಷ ಸ್ಪ್ರೇ ಬಾಟಲಿಯನ್ನು ಬಳಸಬೇಕಾಗುತ್ತದೆ. ಅವರು ಶ್ವಾಸನಾಳದ ಸೆಳೆತವನ್ನು ನಿವಾರಿಸುತ್ತಾರೆ ಮತ್ತು ಶ್ವಾಸಕೋಶಕ್ಕೆ ಗಾಳಿಯ ಹರಿವನ್ನು ಹೆಚ್ಚಿಸುತ್ತಾರೆ. ಉಸಿರುಗಟ್ಟಿಸುವಿಕೆಯ ದಾಳಿಯನ್ನು ನಿಲ್ಲಿಸಲು ಸಾಮಾನ್ಯವಾಗಿ 1-2 ಪ್ರಮಾಣಗಳು (ಇನ್ಹಲೇಷನ್) ಸಾಕು.
ಈ ಸಂದರ್ಭದಲ್ಲಿ, ಈ ಕೆಳಗಿನ ನಿಯಮಗಳನ್ನು ಗಮನಿಸಬೇಕು:
- ನೀವು 2 ಕ್ಕಿಂತ ಹೆಚ್ಚು ಇನ್ಹಲೇಷನ್ಗಳನ್ನು ಮಾಡಲು ಸಾಧ್ಯವಿಲ್ಲ - ಸತತವಾಗಿ “ಚುಚ್ಚುಮದ್ದು”, ಕನಿಷ್ಠ 20 ನಿಮಿಷಗಳ ಮಧ್ಯಂತರವನ್ನು ಗಮನಿಸಬೇಕು.ಇನ್ಹೇಲರ್ ಅನ್ನು ಹೆಚ್ಚಾಗಿ ಬಳಸುವುದರಿಂದ ಅದರ ಚಿಕಿತ್ಸಕ ಪರಿಣಾಮವನ್ನು ಹೆಚ್ಚಿಸುವುದಿಲ್ಲ, ಆದರೆ ಬಡಿತ, ರಕ್ತದೊತ್ತಡದಲ್ಲಿನ ಬದಲಾವಣೆಗಳಂತಹ ಅಡ್ಡಪರಿಣಾಮಗಳ ನೋಟ - ಹೌದು.
- ಇನ್ಹೇಲರ್ನ ಗರಿಷ್ಠ ದೈನಂದಿನ ಪ್ರಮಾಣವನ್ನು ಮೀರಬಾರದು, ದಿನದಲ್ಲಿ ಮಧ್ಯಂತರ ಬಳಕೆಯೊಂದಿಗೆ - ಇದು ದಿನಕ್ಕೆ 6-8 ಬಾರಿ.
- ಉಸಿರುಗಟ್ಟುವಿಕೆಯ ದೀರ್ಘಕಾಲದ ದಾಳಿಯೊಂದಿಗೆ ಇನ್ಹೇಲರ್ ಅನ್ನು ಅನಿಯಮಿತ, ಆಗಾಗ್ಗೆ ಬಳಸುವುದು ಅಪಾಯಕಾರಿ. ಉಸಿರಾಟದ ತೊಂದರೆ ಆಸ್ತಮಾ ಸ್ಥಿತಿಗೆ ಹೋಗಬಹುದು, ಇದು ತೀವ್ರ ನಿಗಾ ಘಟಕದಲ್ಲೂ ನಿಲ್ಲಿಸುವುದು ಕಷ್ಟ.
- ಇನ್ಹೇಲರ್ನ ಪುನರಾವರ್ತಿತ ಬಳಕೆಯ ನಂತರ (ಅಂದರೆ 2 ಬಾರಿ 2 "ಚುಚ್ಚುಮದ್ದು"), ಉಸಿರಾಟದ ತೊಂದರೆ ದೂರವಾಗುವುದಿಲ್ಲ ಅಥವಾ ತೀವ್ರಗೊಳ್ಳುವುದಿಲ್ಲವಾದರೆ, ತಕ್ಷಣ ಆಂಬ್ಯುಲೆನ್ಸ್ಗೆ ಕರೆ ಮಾಡಿ.
ಆಂಬ್ಯುಲೆನ್ಸ್ ಬರುವ ಮೊದಲು ಏನು ಮಾಡಬಹುದು?
ರೋಗಿಗೆ ತಾಜಾ ತಂಪಾದ ಗಾಳಿಯನ್ನು ಒದಗಿಸಲು: ಕಿಟಕಿ ಅಥವಾ ಕಿಟಕಿ ತೆರೆಯಿರಿ (ಹವಾನಿಯಂತ್ರಣವು ಹೊಂದಿಕೆಯಾಗುವುದಿಲ್ಲ!), ಬಿಗಿಯಾದ ಬಟ್ಟೆಗಳನ್ನು ತೆಗೆದುಹಾಕಿ. ಮುಂದಿನ ಕ್ರಮಗಳು ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾರಣವನ್ನು ಅವಲಂಬಿಸಿರುತ್ತದೆ.
ಮಧುಮೇಹ ಹೊಂದಿರುವ ವ್ಯಕ್ತಿಯಲ್ಲಿ, ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ ಮಟ್ಟವನ್ನು ಗ್ಲುಕೋಮೀಟರ್ನೊಂದಿಗೆ ಅಳೆಯುವುದು ಕಡ್ಡಾಯವಾಗಿದೆ. ಹೆಚ್ಚಿನ ಸಕ್ಕರೆ ಮಟ್ಟದಲ್ಲಿ, ಇನ್ಸುಲಿನ್ ಅನ್ನು ಸೂಚಿಸಲಾಗುತ್ತದೆ, ಆದರೆ ಇದು ವೈದ್ಯರ ಹಕ್ಕು.
ಹೃದ್ರೋಗ ಹೊಂದಿರುವ ವ್ಯಕ್ತಿಯು ರಕ್ತದೊತ್ತಡವನ್ನು ಅಳೆಯುವುದು ಒಳ್ಳೆಯದು (ಅದು ಅಧಿಕವಾಗಬಹುದು), ಅದನ್ನು ಹೊಂದಿಸಿ. ಹಾಸಿಗೆಯ ಮೇಲೆ ಮಲಗುವುದು ಅನಿವಾರ್ಯವಲ್ಲ, ಏಕೆಂದರೆ ಇದರಿಂದ ಉಸಿರಾಡುವುದು ಗಟ್ಟಿಯಾಗುತ್ತದೆ. ಕಾಲುಗಳನ್ನು ಕೆಳಕ್ಕೆ ಇಳಿಸಿ ಇದರಿಂದ ಹೃದಯದಿಂದ ರಕ್ತದ ದ್ರವ ಭಾಗದ ಹೆಚ್ಚುವರಿ ಪ್ರಮಾಣವು ಕಾಲುಗಳಿಗೆ ಹೋಗುತ್ತದೆ. ಅಧಿಕ ಒತ್ತಡದಲ್ಲಿ (20 ಮಿ.ಮೀ.ಗಿಂತ ಹೆಚ್ಚು. ಕಲೆ. ಸಾಮಾನ್ಯಕ್ಕಿಂತ ಹೆಚ್ಚಾಗಿ), ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ದೀರ್ಘಕಾಲದವರೆಗೆ ಅಧಿಕ ರಕ್ತದೊತ್ತಡದಿಂದ ಬಳಲುತ್ತಿದ್ದರೆ ಮತ್ತು ಮನೆಯಲ್ಲಿ ಒತ್ತಡಕ್ಕೆ drugs ಷಧಿಗಳಿದ್ದರೆ, ರಕ್ತದೊತ್ತಡದ ಬಿಕ್ಕಟ್ಟುಗಳನ್ನು ತಡೆಯಲು ನೀವು ಈ ಹಿಂದೆ ವೈದ್ಯರು ಸೂಚಿಸಿದ drug ಷಧಿಯನ್ನು ತೆಗೆದುಕೊಳ್ಳಬಹುದು, ಉದಾಹರಣೆಗೆ ಕ್ಯಾಪೊಟೆನ್ ಅಥವಾ ಕೊರಿನ್ಫಾರ್.
ನೆನಪಿಡಿ, ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ತನ್ನ ಜೀವನದಲ್ಲಿ ಮೊದಲ ಬಾರಿಗೆ ಅನಾರೋಗ್ಯಕ್ಕೆ ಒಳಗಾಗಿದ್ದರೆ - ನಿಮ್ಮದೇ ಆದ drugs ಷಧಿಗಳನ್ನು ನೀಡಬೇಡಿ.
ಲಾರಿಂಗೋಸ್ಪಾಸ್ಮ್ ಬಗ್ಗೆ ಕೆಲವು ಪದಗಳು
ಲಾರಿಂಗೋಸ್ಪಾಸ್ಮ್ ಬಗ್ಗೆ ನಾನು ಕೆಲವು ಪದಗಳನ್ನು ಸಹ ಹೇಳಬೇಕು. ಧ್ವನಿಪೆಟ್ಟಿಗೆಯ ಸೆಳೆತದಿಂದ, ವಿಚಿತ್ರವಾದ ಗದ್ದಲದ ಉಸಿರಾಟ (ಸ್ಟ್ರೈಡರ್) ಅನ್ನು ಕೇಳಲಾಗುತ್ತದೆ, ದೂರದಲ್ಲಿ ಕೇಳಿಸಬಹುದಾಗಿದೆ ಮತ್ತು ಆಗಾಗ್ಗೆ ಒರಟು "ಬೊಗಳುವ" ಕೆಮ್ಮು ಇರುತ್ತದೆ. ಈ ಸ್ಥಿತಿಯು ಆಗಾಗ್ಗೆ ತೀವ್ರವಾದ ಉಸಿರಾಟದ ವೈರಲ್ ಸೋಂಕುಗಳೊಂದಿಗೆ ಕಂಡುಬರುತ್ತದೆ, ವಿಶೇಷವಾಗಿ ಮಕ್ಕಳಲ್ಲಿ. ಇದರ ಸಂಭವವು ತೀವ್ರವಾದ ಲಾರಿಂಜಿಯಲ್ ಎಡಿಮಾದೊಂದಿಗೆ ಉರಿಯೂತದೊಂದಿಗೆ ಸಂಬಂಧಿಸಿದೆ. ಈ ಸಂದರ್ಭದಲ್ಲಿ, ನಿಮ್ಮ ಗಂಟಲನ್ನು ಬೆಚ್ಚಗಿನ ಸಂಕುಚಿತಗೊಳಿಸಬೇಡಿ (ಇದು .ತವನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ). ನಾವು ಮಗುವನ್ನು ಶಾಂತಗೊಳಿಸಲು ಪ್ರಯತ್ನಿಸಬೇಕು, ಅವನಿಗೆ ಪಾನೀಯವನ್ನು ನೀಡಬೇಕು (ನುಂಗುವ ಚಲನೆಗಳು elling ತವನ್ನು ಮೃದುಗೊಳಿಸುತ್ತದೆ), ತೇವವಾದ ತಂಪಾದ ಗಾಳಿಗೆ ಪ್ರವೇಶವನ್ನು ಒದಗಿಸಬೇಕು. ವಿಚಲಿತಗೊಳಿಸುವ ಗುರಿಯೊಂದಿಗೆ, ನೀವು ಸಾಸಿವೆಗಳನ್ನು ನಿಮ್ಮ ಕಾಲುಗಳಿಗೆ ಹಾಕಬಹುದು. ಸೌಮ್ಯ ಸಂದರ್ಭಗಳಲ್ಲಿ, ಇದು ಸಾಕಾಗಬಹುದು, ಆದರೆ ಆಂಬ್ಯುಲೆನ್ಸ್ ಅನ್ನು ಕರೆಯಬೇಕು, ಏಕೆಂದರೆ ಲಾರಿಂಗೋಸ್ಪಾಸ್ಮ್ ಹೆಚ್ಚಾಗುತ್ತದೆ ಮತ್ತು ಗಾಳಿಯ ಪ್ರವೇಶವನ್ನು ಸಂಪೂರ್ಣವಾಗಿ ನಿರ್ಬಂಧಿಸುತ್ತದೆ.
ದೀರ್ಘಕಾಲದ ಉಸಿರಾಟದ ತೊಂದರೆ
ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುವುದು ಮತ್ತು ಕ್ರಮೇಣ ತೀವ್ರಗೊಳ್ಳುವುದು ಹೆಚ್ಚಾಗಿ ಶ್ವಾಸಕೋಶದ ಅಥವಾ ಹೃದ್ರೋಗಗಳಲ್ಲಿ ಕಂಡುಬರುತ್ತದೆ. ಸಾಮಾನ್ಯವಾಗಿ ದೈಹಿಕ ಪರಿಶ್ರಮದ ಸಮಯದಲ್ಲಿ ವೇಗವಾಗಿ ಉಸಿರಾಡುವುದು ಮತ್ತು ಗಾಳಿಯ ಕೊರತೆಯ ಭಾವನೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ. ಕ್ರಮೇಣ, ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಮಾಡಬಹುದಾದ ಕೆಲಸ, ಅಥವಾ ಅವನು ಹೋಗಬಹುದಾದ ದೂರವು ಕಡಿಮೆಯಾಗುತ್ತದೆ. ದೈಹಿಕ ಚಟುವಟಿಕೆಯ ಆರಾಮ ಬದಲಾಗುತ್ತದೆ, ಜೀವನದ ಗುಣಮಟ್ಟ ಕಡಿಮೆಯಾಗುತ್ತದೆ. ಬಡಿತ, ದೌರ್ಬಲ್ಯ, ಪಲ್ಲರ್ ಅಥವಾ ಚರ್ಮದ ನೀಲಿ ಬಣ್ಣ (ವಿಶೇಷವಾಗಿ ತುದಿಗಳು) ಸೇರುವುದು, elling ತ ಮತ್ತು ಎದೆಯಲ್ಲಿ ನೋವು ಮುಂತಾದ ಲಕ್ಷಣಗಳು ಸಾಧ್ಯ. ಶ್ವಾಸಕೋಶ ಅಥವಾ ಹೃದಯವು ತನ್ನ ಕೆಲಸವನ್ನು ಮಾಡಲು ಕಷ್ಟವಾಯಿತು ಎಂಬ ಅಂಶದೊಂದಿಗೆ ಅವು ಸಂಪರ್ಕ ಹೊಂದಿವೆ. ನೀವು ಕ್ರಮ ತೆಗೆದುಕೊಳ್ಳದಿದ್ದರೆ, ಉಸಿರಾಟದ ತೊಂದರೆ ಸ್ವಲ್ಪ ಪ್ರಯತ್ನದಲ್ಲಿ ಮತ್ತು ವಿಶ್ರಾಂತಿಯಲ್ಲಿ ತೊಂದರೆ ನೀಡಲು ಪ್ರಾರಂಭಿಸುತ್ತದೆ.
ದೀರ್ಘಕಾಲದ ಉಸಿರಾಟದ ತೊಂದರೆಯನ್ನು ಅದಕ್ಕೆ ಕಾರಣವಾದ ಕಾಯಿಲೆಗೆ ಚಿಕಿತ್ಸೆ ನೀಡದೆ ಗುಣಪಡಿಸುವುದು ಅಸಾಧ್ಯ. ಆದ್ದರಿಂದ, ನೀವು ವೈದ್ಯಕೀಯ ಸಹಾಯವನ್ನು ಪಡೆಯಬೇಕು ಮತ್ತು ಪರೀಕ್ಷಿಸಬೇಕು. ಪಟ್ಟಿಮಾಡಿದ ಕಾರಣಗಳ ಜೊತೆಗೆ, ರಕ್ತಹೀನತೆ, ರಕ್ತ ಕಾಯಿಲೆಗಳು, ಸಂಧಿವಾತ ಕಾಯಿಲೆಗಳು, ಸಿರೋಸಿಸ್ ಇತ್ಯಾದಿಗಳೊಂದಿಗೆ ಉಸಿರಾಟದ ತೊಂದರೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ.
ಮನೆಯಲ್ಲಿ ಆಧಾರವಾಗಿರುವ ಕಾಯಿಲೆಗೆ ರೋಗನಿರ್ಣಯ ಮತ್ತು ಚಿಕಿತ್ಸೆಯ ಕೋರ್ಸ್ ಅನ್ನು ಸ್ಥಾಪಿಸಿದ ನಂತರ, ಈ ಕೆಳಗಿನ ಶಿಫಾರಸುಗಳನ್ನು ಅನುಸರಿಸಲು ಸಲಹೆ ನೀಡಲಾಗುತ್ತದೆ:
- ನಿಮ್ಮ ವೈದ್ಯರು ಶಿಫಾರಸು ಮಾಡಿದ ations ಷಧಿಗಳನ್ನು ನಿಯಮಿತವಾಗಿ ತೆಗೆದುಕೊಳ್ಳಿ.
- ನಿಮ್ಮ ವೈದ್ಯರೊಂದಿಗೆ ಯಾವ medicines ಷಧಿಗಳನ್ನು ಮತ್ತು ಯಾವ ಪ್ರಮಾಣದಲ್ಲಿ ನೀವು ತುರ್ತು ಪರಿಸ್ಥಿತಿಯಲ್ಲಿ ತೆಗೆದುಕೊಳ್ಳಬಹುದು ಮತ್ತು ಈ drugs ಷಧಿಗಳನ್ನು ನಿಮ್ಮ ಹೋಮ್ ಮೆಡಿಸಿನ್ ಕ್ಯಾಬಿನೆಟ್ನಲ್ಲಿ ಇರಿಸಿ.
- ತಾಜಾ ಗಾಳಿಯಲ್ಲಿ ಆರಾಮದಾಯಕ ಮೋಡ್ನಲ್ಲಿ ದೈನಂದಿನ ನಡಿಗೆ, ಮೇಲಾಗಿ ಕನಿಷ್ಠ ಅರ್ಧ ಘಂಟೆಯವರೆಗೆ.
- ಧೂಮಪಾನವನ್ನು ನಿಲ್ಲಿಸಿ.
- ಅತಿಯಾಗಿ ತಿನ್ನುವುದಿಲ್ಲ, ಸಣ್ಣ ಭಾಗಗಳಲ್ಲಿ ಹೆಚ್ಚಾಗಿ ತಿನ್ನುವುದು ಉತ್ತಮ. ಹೇರಳವಾಗಿರುವ ಆಹಾರವು ಉಸಿರಾಟದ ತೊಂದರೆ ಹೆಚ್ಚಿಸುತ್ತದೆ ಅಥವಾ ಅದರ ನೋಟವನ್ನು ಪ್ರಚೋದಿಸುತ್ತದೆ.
- ಅಲರ್ಜಿ, ಆಸ್ತಮಾ, ಆಸ್ತಮಾ ದಾಳಿಗೆ ಕಾರಣವಾಗುವ ಪದಾರ್ಥಗಳೊಂದಿಗೆ (ಧೂಳು, ಹೂವುಗಳು, ಪ್ರಾಣಿಗಳು, ತೀವ್ರವಾದ ವಾಸನೆ, ಇತ್ಯಾದಿ) ಸಂಪರ್ಕವನ್ನು ತಪ್ಪಿಸಲು ಪ್ರಯತ್ನಿಸಿ.
- ಮಧುಮೇಹದೊಂದಿಗೆ ರಕ್ತದೊತ್ತಡವನ್ನು ಮೇಲ್ವಿಚಾರಣೆ ಮಾಡಿ - ರಕ್ತದಲ್ಲಿನ ಸಕ್ಕರೆ.
- ದ್ರವಗಳನ್ನು ಮಿತವಾಗಿ ಸೇವಿಸಬೇಕು, ಉಪ್ಪನ್ನು ಮಿತಿಗೊಳಿಸಬೇಕು. ಹೃದಯ ಮತ್ತು ಮೂತ್ರಪಿಂಡದ ಕಾಯಿಲೆಗಳು, ಪಿತ್ತಜನಕಾಂಗದ ಸಿರೋಸಿಸ್, ದೊಡ್ಡ ಪ್ರಮಾಣದ ದ್ರವ ಮತ್ತು ಉಪ್ಪಿನ ಬಳಕೆಯು ದೇಹದಲ್ಲಿ ನೀರನ್ನು ಉಳಿಸಿಕೊಳ್ಳುತ್ತದೆ, ಇದು ಉಸಿರಾಟದ ತೊಂದರೆಗೂ ಕಾರಣವಾಗುತ್ತದೆ.
- ಪ್ರತಿದಿನ ವ್ಯಾಯಾಮ ಮಾಡಿ: ವಿಶೇಷವಾಗಿ ಆಯ್ಕೆ ಮಾಡಿದ ವ್ಯಾಯಾಮ ಮತ್ತು ಉಸಿರಾಟದ ವ್ಯಾಯಾಮ. ಭೌತಚಿಕಿತ್ಸೆಯ ವ್ಯಾಯಾಮವು ದೇಹವನ್ನು ಟೋನ್ ಮಾಡುತ್ತದೆ, ಹೃದಯ ಮತ್ತು ಶ್ವಾಸಕೋಶದ ಮೀಸಲು ಹೆಚ್ಚಿಸುತ್ತದೆ.
- ನಿಯಮಿತವಾಗಿ ತೂಗುತ್ತದೆ. ಕೆಲವೇ ದಿನಗಳಲ್ಲಿ 1.5-2 ಕೆಜಿಯಷ್ಟು ತ್ವರಿತ ತೂಕ ಹೆಚ್ಚಾಗುವುದು ದೇಹದಲ್ಲಿ ದ್ರವವನ್ನು ಉಳಿಸಿಕೊಳ್ಳುವ ಸಂಕೇತ ಮತ್ತು ಉಸಿರಾಟದ ತೊಂದರೆಗೆ ಕಾರಣವಾಗಿದೆ.
ಈ ಶಿಫಾರಸುಗಳು ಯಾವುದೇ ರೋಗದಲ್ಲಿ ಉಪಯುಕ್ತವಾಗುತ್ತವೆ.